- Основні причини порушень менструального циклу
Менструальний цикл встановлюється в підлітковому віці і супроводжує жінку протягом усього дітородного періоду, до 40-45 років. Його наявність сигналізує про те, що репродуктивна система готова до зачаття і виношування дитини, а також про те, що організм активно продукує жіночі статеві гормони.
Причини порушення менструального циклу (як його іноді називають в народі, правильна назва менструального) зумовлені низкою факторів, серед яких можна відзначити наступні:
 гормональний збій — нерегулярні місячні можуть бути через порушення функціонування ендокринної системи жінки. При нестачі естрогенів суттєво подовжується перша фаза циклу, і з антральних фолікулів не виділяється домінантний. При надлишку тестостерону потовщується капсула домінантного фолікула.
гормональний збій — нерегулярні місячні можуть бути через порушення функціонування ендокринної системи жінки. При нестачі естрогенів суттєво подовжується перша фаза циклу, і з антральних фолікулів не виділяється домінантний. При надлишку тестостерону потовщується капсула домінантного фолікула.
В результаті яйцеклітина не має можливості вийти з нього і фолікул перетворюється на фолікулярну кісту. При нестачі прогестерону друга фаза циклу стає надто коротким, що істотно наближає прихід місячних.
Крім цього, порушення вироблення гормонів може зумовити патологічні зміни в структурі ендометрія, що не тільки призводить до порушення менструального циклу, але і до кровотеч .
Збої в роботі ендокринної системи є однією з основних передумов порушень циклу. Всі інші причини є лише її наслідком. Детальніше про .
СПКЯ і МФЯ — синдром полікістозних яєчників і мультіфоллікулярние яєчники. Ці дві патології пов'язані з порушенням роботи парних жіночих статевих залоз. Вони часто є причиною затримок і появ кіст.
Жінки, яким було діагностовано одне з цих захворювань, мають нерегулярний менструальний цикл, що має властивість тривати різну кількість часу. В результаті проміжки між менструальними кровотечами можуть становити до 60-70 днів (докладніше про ).
ЗПСШ — захворювання, що передаються статевим шляхом. На відміну від гормональних збоїв можуть лише одноразово стати причиною порушення менструального циклу і повністю зникнути після лікування.
Найчастіше інфекціями, з вини яких трапляються затримки і міжменструальнікровотечі, є , гонококи, а також загострення уреаплазмоза і мікоплазмозу.
Порушення роботи гіпофіза і гіпоталамуса — ці відділи мозку продукують лютеинизирующий і фолікулостимулюючий гормони (ЛГ і ФСГ), а також естрогени, прогестерон і пролактин. Збої в роботі цих залоз можуть вплинути на зміну характеру менструацій, як в сторону їх збільшення, так і в бік зменшення.
Фізіологічні вікові зміни до цієї категорії відносяться порушення менструального циклу у тих жінок, кому за 40. Запас яйцеклітин до цього часу закінчується і оваріальний резерв виснажується. Це призводить до помітного зменшення рівня естрадіолу і прогестерону, що провокує нерегулярність місячних.
Види порушень менструального циклу
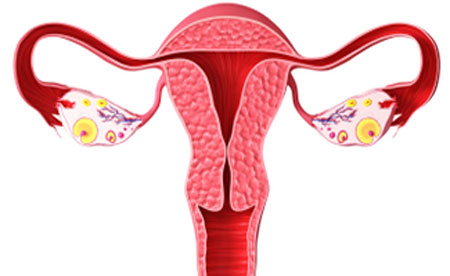
Різні причини порушення менструацій можуть по різному впливати на появу місячних. Тому дисфункцію репродуктивної системи можна розділити на два види залежно від частоти і характеру кровотеч.
Види порушень менструального циклу по періодичності:
- Поліменорея — припускає короткий цикл, менше 22 днів. Він характеризується частим відсутністю овуляції і недостатністю жовтого тіла, в тих випадках, якщо дозрівання яйцеклітини все ж відбувається. Поліменорея може мати на увазі як однофазний, так і двофазний цикл. Однак в двофазному, зазвичай, спостерігається недостатність першої або другої фази, або обох відразу.
- Олігоменорея — передбачає настання менструацій через проміжки в 40 90 днів. Це найпоширеніший вид порушень менструального циклу, його причиною найчастіше стає . Часто перед початком таких менструацій протягом 2-3 днів спостерігаються мажучі кров'янисті виділення.
- — припускає менструальні кровотечі, які з'являються з періодичністю один раз в 3 і більше місяців. Найчастіше виникає при підвищених фізичних навантаженнях, виснаженні оваріального резерву, стресі і надлишковій масі тіла.
Види порушень менструального циклу за характером кров'янистих виділень:
- — характеризуються мажучі кров'яними виділеннями, тривалість яких не перевищує 3 діб. Такі місячні є безболісними, не супроводжуються загальною слабкістю і не мають вираженого передменструального синдрому.
- Рясні менструації — характеризуються великою крововтратою, сильними (особливо за кілька годин до місячних і в перші години після їх початку). Часто мають яскраво виражений передменструальний синдром і тривалість не менше 6 — 7 днів.
- Міжменструальні кровотечі — характеризуються мажучі кров'яними виділеннями, які з'являються в середині циклу і тривають 2-3 доби. Не варто плутати їх з кров'яними виділеннями, спровокованими овуляцією. Вихід яйцеклітини з фолікула може сприяти появі лише кількох крапель крові, які виражаються у вигляді необільних світло-коричневих одноденних виділень. Міжменструальнікровотечі більш рясні і мають яскравий колір.
- Передменструальні кровотечі — характеризуються появою за кілька днів до місячних. Зазвичай вони посилюються і переростають в менструацію. Є характерним симптомом ендометріозу.
- постменструального кровотечі — характеризуються наявністю незначних кров'янистих виділень, які спостерігаються кілька днів після припинення менструації і поступово зникають. Є ознакою хронічного .
Будь-який з цих видів порушення менструального циклу може спостерігатися у жінки в 40 — 45 років при настанні менопаузи. Кровотечі то робляться мізерними і рідкісними, то стають проривними і припиняються лише на короткий проміжок часу.
Можливі ускладнення
В будь-якому віці порушення менструального циклу можуть привести до різних ускладнень, які будуть небезпечними для здоров'я.
- Анемія — може бути обумовлена занадто рясними місячними . Особливо великий її ризик в тому випадку, коли кровотечі є частими, з інтервалом в 2 — 3 тижні.
- гематометри — це скупчення крові і кров'яних згустків в матці, які з певних причин не можуть повністю вийти назовні. Замість нормальних місячних в такому випадку йдуть дуже мізерні, але тривалі за часом кров'янисті виділення.
- — не є прямим наслідком нерегулярних менструацій, проте порушення менструального циклу сигналізують про те, що ендокринна система жінки функціонує неправильно. Чим довше відтягуватиметься початок лікування, тим більше буде вірогідність безпліддя.
Лікування порушень менструального циклу

Залежно від того, який характер приймає нерегулярна менструація буде визначатися спосіб лікування. Він передбачає два напрямки: медикаментозна терапія і оперативне втручання.
Причому, перший варіант спрямований, зазвичай, на усунення причини порушення циклу, а другий, що має на увазі хірургічну допомогу, буває спрямований на усунення наслідків патологічного перебігу менструацій.
- Консервативне лікування
Терапія передбачає два завдання: регуляція гормонального фону і зменшення крововтрати. Перш ніж прописувати прийом препаратів лікар повинен ознайомитися з результатами УЗД.
Оральні контрацептиви — часто мають в своєму складі гормони як першої, так і другої фази. Для регулювання циклу призначають прийом ОК протягом декількох місяців (від 3 до 6). Ендокринні залози під впливом синтетичних аналогів гормонів стануть функціонувати нормально і місячні почнуть приходити вчасно.
Однак при такому лікуванні існує ряд складнощів. По-перше, є категорія жінок, які погано переносять прийом оральних контрацептивів. По-друге, лікування такими препаратами може носити лише тимчасовий ефект, і після закінчення декількох місяців менструальний цикл знову стане нерегулярним.
Гормональні препарати — на відміну від оральних контрацептивів вони містять синтетичний аналог тільки одного гормону, або мають в своєму складі речовини, які перешкоджають виробленню певного гормону.
Там чином, лікар за результатами аналізу крові може призначити окремий препарат для кожного гормону, який перевищує допустиму норму або має концентрацію нижче норми.
Кровоспинні препарати — призначаються при таких порушеннях менструацій, які характеризуються надмірною крововтратою. На відміну від гормональних засобів застосування гемостатичних препаратів лікує не причину гормонального збою, а лише його наслідок — кровотеча.
Порушення менструального циклу у жінок після 45 років вимагає тільки симптоматичного медикаментозного лікування, оскільки організм вступає в період менопаузи і через певний час місячні назавжди припиняться.
- Хірургічне лікування
Нерегулярні менструації, спровоковані гормональними порушеннями, можуть привести до скупчення кров'яних згустків в порожнині матки, які з різних причин не мають можливості повністю вилитися в піхву.
щоб уникнути запалень і для того, щоб позбавити пацієнтку від постійних мізерних кровотеч проводиться вишкрібання тіла матки. Для проведення лікування жінка повинна лягти на деякий час в стаціонар.
Операція проводиться під загальним наркозом, а вміст порожнини матки, яке було вилучено назовні, відправляється на гістологію. Якщо не коригувати менструальний цикл гормональними препаратами, то згустки можуть через якийсь час зібратися знову і хірургічне втручання потрібно повторно.
Якщо менструації нерегулярні, варто звернути на це пильну увагу і не відкладати візит до лікаря.




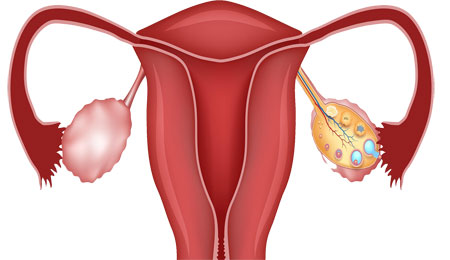
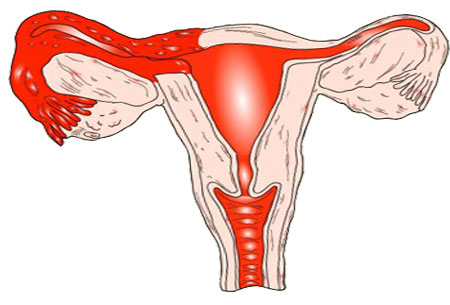
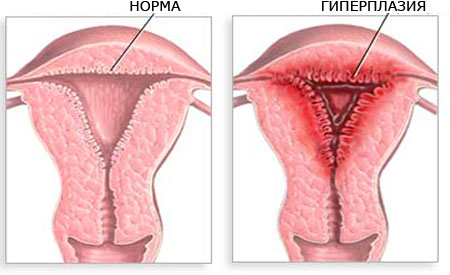 Зміни у внутрішньому слизовому шарі матки можуть виявлятися різними патологічними формами.
Зміни у внутрішньому слизовому шарі матки можуть виявлятися різними патологічними формами.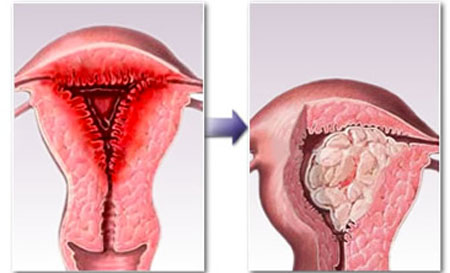



 Цей вид кольпита викликають кишкова паличка, стрептококи, стафілококи. Отже, лікування бактеріального вагініту повинно включати в себе такі препарати:
Цей вид кольпита викликають кишкова паличка, стрептококи, стафілококи. Отже, лікування бактеріального вагініту повинно включати в себе такі препарати:  Оскільки цю форму захворювання викликає зміна гормонального фону, то лікування атрофічного вагініту буде спрямоване насамперед на вирівнювання рівня того чи іншого гормону. Крім того, на тлі патології нерідко розвиваються і інші види цієї хвороби: кандидозний, трихомонадний і хламідійний вагініти.
Оскільки цю форму захворювання викликає зміна гормонального фону, то лікування атрофічного вагініту буде спрямоване насамперед на вирівнювання рівня того чи іншого гормону. Крім того, на тлі патології нерідко розвиваються і інші види цієї хвороби: кандидозний, трихомонадний і хламідійний вагініти.




 Дисбактеріоз піхви при вагітності зустрічається досить часто у жінки змінюється гормональний фон, що провокує розвиток зміни складу мікрофлори. У цей час виділення можуть посилитися, з'явитися свербіж і сухість.
Дисбактеріоз піхви при вагітності зустрічається досить часто у жінки змінюється гормональний фон, що провокує розвиток зміни складу мікрофлори. У цей час виділення можуть посилитися, з'явитися свербіж і сухість.