Печінка дуже важливий для організму людини непарний орган. Але, велике число патологічних процесів, які супроводжують різні захворювання, призводять до порушення та пригнічення функції саме печінки. Спектр її функцій дуже різноманітний:
- Синтез білків плазми крові.
- Освіта жовчі і жовчних кислот.
- Дезинтоксикационная функція.
- Утилізація клітин крові (лейкоцитів і еритроцитів).
- Синтез холестерину, який використовується в подальшому для синтезу стероїдних гормонів.
- Участь в метаболізмі вуглеводів (запасання глікогену, і т. д.), Жирів і білків.
- Забезпечення обміну і виведення з організму продуктів розпаду гемоглобіну.
Таким чином, будь-яка патологія, що викликає порушення функцій або зміни печінки, веде до важких наслідків для організму людини.
Тому завдання будь-якого лікаря — вчасно запідозрити захворювання, яке може дати ускладнення у вигляді порушення нормального функціонування цього органу. Завдання пацієнта — це визначити у себе симптоми, які вказують на патологію а для цього їх необхідно знати.
Гепатомегалия що це таке?
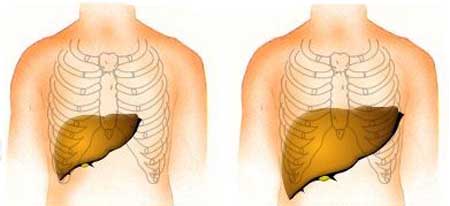
Гепатомегалия — це процес збільшення розмірів печінки, ініційований різними болючими станами. Він може викликати дифузні зміни печінки або осередкові, але завжди є патологічним, оскільки саме захворювання і призводять до такого різкої зміни розмірів органу, що для нього не характерно навіть в періоді підвищеної функціонального навантаження.
Само по собі зміна розмірів, на жаль, ніяк не відображає ступінь функціональних порушень в печінці. Цей орган, на відміну від інших, має дуже великі регенераторні (відновні) резерви.
При ураженні навіть на 70-80% може не спостерігатися клінічної симптоматики печінкової недостатності. Однак збільшення печінки досить просто виявити як пальпаторно (методом обмацування — в нормі печінка не виходить за край реберної дуги), так і завдяки УЗ-дослідження.
Кожен пацієнт повинен розуміти, що гепатомегалия це оборотний процес (на відміну від цирозу, гепатокарціноми) і при грамотному лікуванні причини гепатомегалії, розміри і функції органу приходять в норму. Але для цього необхідно своєчасно звернутися до лікаря.
На жаль, в ряді випадків саме така згубна звичка пацієнтів, як надмірне вживання алкоголю і призводить до захворювання. Остання може бути єдиним органічним проявом токсичної дії алкоголю на організм. У початковій стадії воно оборотно, а в подальшому здатне призводити до формування , що залишає незворотні сліди в печінці.
Ознаки гепатомегалии як виявляється збільшення печінки?
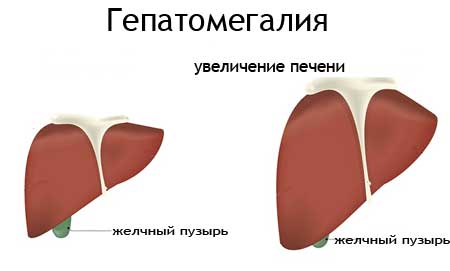 Визначити, що печінка почала незначно збільшуватися в розмірах самостійно людині досить складно. У нормі край печінки захований під реберної дугою, яка захищає орган, як і грудна клітка в цілому.
Визначити, що печінка почала незначно збільшуватися в розмірах самостійно людині досить складно. У нормі край печінки захований під реберної дугою, яка захищає орган, як і грудна клітка в цілому.
Лише велике збільшення печінки у дітей, у яких край печінки в нормі не захований за реберної дугою, можна визначити візуально при огляді . Тоді правій підреберній область несиметрично буде підніматися над поверхнею живота.
Часто збільшення печінки може ховатися за супутніми патологічними процесами, до яких веде патологія гепатобіліарної системи (печінки, желченного міхура, жовчовивідних шляхів). Такими процесами є:
- — накопичення рідини в черевній порожнині;
- Запальний процес в черевній порожнині, який супроводжується м'язовим Дефансом (напруженістю м'язів черевного преса) ;
- Кровотеча в черевній порожнині;
- Об'ємні освіти черевної порожнини (доброякісні пухлини шлунково-кишкового тракту);
в таких випадках гепатомегалию виявляють уже в комплексі діагностичних і лікувальних заходів щодо усунення даних патологічних процесів і захворювань, що призвели до їх розвитку.
Фактично у лікаря існує всього два підходи для діагностики та виявлення гепатомегалії:
- Мануальні прийоми (пальпація і перкусія живота).
- Методи візуалізації внутрішніх органів (УЗД , КТ, МРТ).
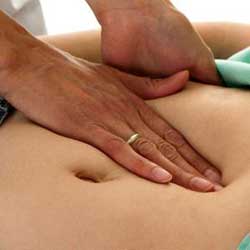 Кожен з підходів має як свої переваги, так і недоліки. Тому для збільшення точності діагностики намагаються застосувати обидва підходи, причому мануальні методи є первинними, а візуалізують — вторинними.
Кожен з підходів має як свої переваги, так і недоліки. Тому для збільшення точності діагностики намагаються застосувати обидва підходи, причому мануальні методи є первинними, а візуалізують — вторинними.
Такий мануальний прийом, як перкусія передньої черевної стінки, дозволяє по зміні перкуторногозвуку визначити приблизні межі печінки (методика Круглова). У сучасній медицині такий прийом втрачає свою актуальність для діагностики гепатомегалии, оскільки є вкрай неточним, а його достовірність варіюється від умінь конкретного лікаря і станів органів черевної порожнини пацієнта.
До того ж, помітити збільшення органу можна тільки при помірній та тяжкій ступеня. Легкий ступінь перкусія по Курлову не визначає.
Прийом пальпації живота — класичний лікарський діагностичний прийом. Завдяки йому можна визначити, чи виступає край печінки над реберної дугою і на скільки сантиметрів. Основи техніки пальпації живота і печінки заклав Образцов, ще початку двадцятого століття. Нею досі користуються все хірургії та терапевти країн СНД.
Головною перевагою методу пальпації печінки служить його простота, доступність і практично безпомилкове визначення збільшеної печінки у практично у будь-якого пацієнта. Саме завдяки пальпації і виявляється гепатомегалія на першому етапі, особливо якщо вона протікає безсимптомно.
Збільшеною печінку вважають, коли пальпуються обидві її частки (права і ліва) над реберної дугою у дорослої людини.
Перевагою пальпації над методами візуалізації гепатобіліарної системи, є можливість одномоментного визначення консістенціюіпечені (м'яка, еластична, кам'яниста, горбиста, пастозна і т. д.). З певною часткою ймовірності це може вказувати на характер патологічного процесу.
Методи візуалізації печінки дозволяють лікарю під час діагностики безпомилково визначити розміри печінки і встановити такий синдром, як гепатомегалія. Головним в такій діагностиці є метод УЗД печінки і жовчовивідної системи.
Його призначають як пацієнтам із захворюваннями цих органів, так і при загальній діагностиці складних патологій і травм черевної порожнини. Недоліком УЗД при діагностиці гепатомегалии служить лише можлива похибка при вимірюванні розмірів печінки з метою моніторингу стану органу.
Різне становище датчика апарату УЗД здатне вносити свої похибки і дати помилковий результат вимірювань. Тому рекомендовано триразове визначення кожної ультразвукової дистанції.
Причини розвитку гепатомегалії
Причини і механізми, що викликають гепатомегалию, дуже різні за своєю природою. Тому при виявленні такого синдрому у пацієнта показаний цілий спектр діагностичних досліджень і проводять з'ясування всіх обставин його анамнезу. Узагальнено всі причини, які викликають у людини гепатомегалию, можна уявити так:
- Запальний процес в печінці — гепатит. За своєю природою гепатит може бути вірусним, бактеріальним, токсичним, лікарським, аутоімунним і ідіопатичним (неясного походження). Абсцеси печінки, які викликані найчастіше бактеріальної або грибкової флорою, також є запальними процесами, і можуть призводити до гепатомегалії.
- Судинний (венозний) застій крові. Найчастіше спостерігається при правошлуночкової серцевої недостатності. Однак також може провокуватися розвитком портальної гіпертензії (збільшення тиску венозної крові в ворітної вени печінки).
- Захворювання крові та кровотворної системи (лімфоми і лейкози). Печінка містить в своєму складі ретикулярную тканину, яка руйнує клітини крові, які виконали свою функцію. При онкологічних процесах кровотворення патологічні клітини і накопичуються печінкою, викликаючи її збільшення. Тому виключення онкології — це перший напрямок діагностичного пошуку при збільшеної печінки.
- Гепатомегалия у дитини може бути викликана різними токсичними отруєннями, в тому числі і харчові токсикоінфекції.
- Вагітність. В даному випадку мова йде про HELLP-синдромі. Це важка форма , для якої характерно не тільки збільшення печінки, а й зниження активності її ферментів, зменшення кількості тромбоцитів в крові і еритроцитів внаслідок їх руйнування.
- Гепатомегалия через жирового гепатозу . Це процес накопичення жиру в клітинах печінки, що веде до зниження функціональної активності органу. Патологія провокується вживанням алкоголю, надходженням в організм токсинів, діабетом, глікогенозами.
- Цироз печінки на ранній стадії (на пізній відбувається зморщування органу зі зменшенням його розмірів).
- Онкологічні процеси в печінці ( аденоми, карциноми, метастази).
- Полікістоз печінки.
- Ехінококові кісти печінки.
- Генетичні захворювання печінки (, дефіцит ферментів і т. д.)
- Гранульоматозне запалення, викликане , і т. д.
- Інфекційні хвороби, які вражають кров і лімфатичну систему (, , жовта лихоманка і т.д.). При них часто спостерігається супутнє збільшення селезінки. Тоді прийнято говорити про гепатоспленомегалии.
Більшість з цих причин викликає дифузні зміни печінки або дифузну гепатомегалию — це рівномірне збільшення печінки через однаково поширених патологічних вогнищ. У такому випадку можна говорити про те, що захворювання охоплює всю печінку.
Осередкову форму патології викликають захворювання, схильні утворювати одну або кілька запальних або ракових трансформацій — абсцеси, кісти, пухлини або метастази.
Іноді збільшення печінки може бути пов'язано з патологією сусідніх органів шлунково-кишкового тракту. Гепатомегалия печінки через із запальним процесом — не рідкість.
Як лікувати гепатомегалию? дієта, препарати і методики
Терапія такого синдрому нескладна і багато в чому залежить від причини, що послужила поштовхом до розвитку паталогічна збільшення печінки. Гепатомегалия, лікування якої проводиться поза лікувальних установ, рідко самостійно регресує.
Після установки остаточної причини розвитку синдрому, лікар призначає комплекс лікувальних заходів, що включає не тільки прийом лікарських препаратів:
- Дієтичне харчування з виключенням підвищеного вмісту жирів, з нормальним рівнем білка і вуглеводів. Відмова у вживанні будь-яких форм алкоголю, а також відмова від інших шкідливих звичок — куріння, вживання наркотиків і т.д.
- Призначення гепатопротекторних препаратів. Їх завдання — стимулювати регенераторні процеси і захистити гепатоцити від токсинів. При легких формах гепатомегалии застосовують ліки рослинного походження (екстракти розторопші і т.д.). При більш важкої патології застосовують есенціальні фосфоліпіди та препарати уродезоксіхолевой кислоти.
- Етіотропне лікування гепатомегалії направлено на усунення причини розвитку патології печінки і її збільшення (як наслідку). Залежно від збудника інфекції застосовують препарати антибіотиків, противірусні засоби, інтерферони, протигрибкові засоби і т. Д. Патологія кровоносної системи вимагає більш складного лікування із застосуванням гормональних препаратів і цитостатиків, а також проведення пересадки кісткового мозку. Онкологічна патологія лікується шляхом оперативного втручання, хіміотерапії та опроміненням пухлинного процесу.
- Симптоматичне лікування покликане усунути конкретні симптоми захворювання болю, тяжкості в животі, набряків, печії і т. Д.
прогноз для життя пацієнтів
Лікарський прогноз для життя пацієнтів з гепатомегалією визначається в залежності від причини розвитку цього стану. Якщо процес діагностовано на ранньому етапі, то прогноз сприятливий.
Все відомі захворювання, що призводять до такого стану, успішно лікуються, в т.ч. і вірусний гепатит С. Якщо основна хвороба пацієнта знаходиться на стадії прогресування, то прогноз щодо сприятливий.
Сумнівний прогноз в разі гепатомегалии виставляється тільки пацієнтам з онкологічною патологією на 2-4-й стадії процесу, а також хворим з генетичними захворюваннями.

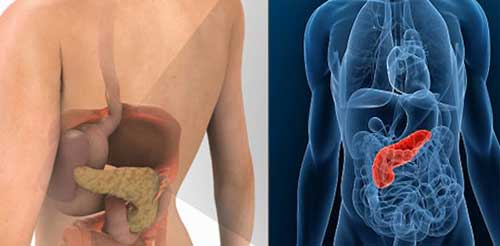
 Хворобливі відчуття при проблемах залози майже завжди поєднуються з розладами травлення — здуттям і вагою в животі, нудотою, блювотою.
Хворобливі відчуття при проблемах залози майже завжди поєднуються з розладами травлення — здуттям і вагою в животі, нудотою, блювотою.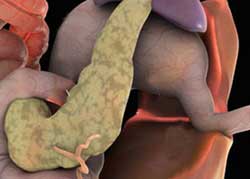


 Симптоматика захворювання багато в чому залежить від форми захворювання. Як і всі запальні захворювання, періодонтит має дві форми — гостру і хронічну. Пацієнти, які страждають гострим періодонтитом, скаржаться на зубний біль. При цьому практично завжди хворий може вказати, який конкретно зуб його турбує.
Симптоматика захворювання багато в чому залежить від форми захворювання. Як і всі запальні захворювання, періодонтит має дві форми — гостру і хронічну. Пацієнти, які страждають гострим періодонтитом, скаржаться на зубний біль. При цьому практично завжди хворий може вказати, який конкретно зуб його турбує. 
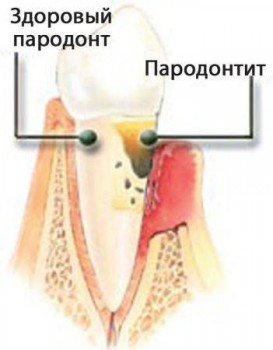 До зовнішніх причин можна віднести проникнення хвороботворних мікроорганізмів, які накопичуються в зубному нальоті і зубних каменях, каріозних порожнинах зубів. Певну роль у виникненні пародонтиту грають неправильне харчування, вживання алкоголю, пристрасть до куріння, екологічно несприятлива обстановка, недотримання гігієни ротової порожнини, наявність в зубах старих пломб, які необхідно міняти (сколені, зруйновані).
До зовнішніх причин можна віднести проникнення хвороботворних мікроорганізмів, які накопичуються в зубному нальоті і зубних каменях, каріозних порожнинах зубів. Певну роль у виникненні пародонтиту грають неправильне харчування, вживання алкоголю, пристрасть до куріння, екологічно несприятлива обстановка, недотримання гігієни ротової порожнини, наявність в зубах старих пломб, які необхідно міняти (сколені, зруйновані). I стадія . Патогенна мікрофлора активізується досить незначно, причому зменшення обсягу корисних бактерій виражено не дуже явно. Зазвичай на даному етапі розвитку дисбактеріоз протікає безсимптомно.
I стадія . Патогенна мікрофлора активізується досить незначно, причому зменшення обсягу корисних бактерій виражено не дуже явно. Зазвичай на даному етапі розвитку дисбактеріоз протікає безсимптомно.  Гастроентерологи виділяють кілька принципів класифікації даного захворювання. Залежно від наявності каменів в ураженому органі виділяють калькульозний і безкам'яний холецистит.
Гастроентерологи виділяють кілька принципів класифікації даного захворювання. Залежно від наявності каменів в ураженому органі виділяють калькульозний і безкам'яний холецистит. 
