гінгівіту називають запалення ясен, при якому зчленування ясен і зуба не порушено (в іншому випадку це пародонтит). Дивуватися може як окремий сосочок між зубами, так і значно більша область, при якій поразка може доходити до низу щелепи.
Залежно від активності перебігу патологічного процесу, є поділ на гострий гінгівіт і хронічний . У свою чергу хронічний ділиться на атрофічний і гіпертрофічний . Гострий гінгівіт найчастіше виникає у дітей при зміні молочних зубів на корінні і при прорізуванні зубів у дитячому віці, а хронічний — у людей до тридцяти п'яти років.
Причини гінгівіту
У дітей гострий гінгівіт виникає через травмування оболонки ясен при першій появі зубів. Як правило, діти тягнуть до рота кулачки, натискають на ясна, намагаються гризти якісь предмети (іграшки, частини одягу), щоб зняти біль і свербіж під час появи зубів. В такому випадку ясна травмується і виникає гінгівіт. Ускладнюється процес тим, що може відбутися інфікування мікротріщин, оскільки дитина тягне в рот всілякі предмети. Гінгівіт з приєднанням інфекції буде проходити важко. Важливо, щоб поряд з малюком була ідеальна чистота, а дитині давати спеціальні прорізувачі, які містяться в найсуворішій гігієни.
Подібні причини сприяють і гінгівіту у дітей в 7-9 років (хоча період випадання молочних зубів і появи корінних тримається в амплітуді 6-12 років у деяких дітей), коли змінюються зуби. Молочний зуб, який потроху розхитується, утворює «кишеньку» з яснами, куди можуть потрапляти залишки їжі, приводячи до запалення при недотриманні гігієни ротової порожнини. До цього додається і зростання корінного зуба, який прокладає собі дорогу.
Причини гінгівіту у дорослих полягають у недотриманні гігієни порожнини рота (найчастіше), , неправильного встановлення зубних протезів . Сюди ж варто віднести і захворювання шлунково-кишкового тракту, пухлини, перенесені операції, недостатній прийом вітамінів і мікроелементів (вітамін С, В, кальцій), порушення роботи печінки і підшлункової залози. Це все призводить до ослаблення імунітету і появи бактерій в ротовій порожнині, з якими організм самостійно впоратися не може. Окремо варто відзначити такий сприяючих чинників, як вагітність. Зміна гормонального і ендокринного фону жінки призводить до ослаблення тургору кровоносних судин, появи рихлості ясен, набряклості. При дотриманні всіх гігієнічних правил такий стан проходить самостійно, однак в цей час жінка найбільш вразлива до гінгівіту.
Симптоми гінгівіту
Найчастіше гінгівіт пацієнти помічають по кровотечі з ясен під час чищення зубів. У тих випадках, коли ясна слабкі, процес прогресує, то кровотеча може виникати і при відкушуванні їжі — на яблуці, скоринці хліба можна помітити сліди крові після натискання на ясна. Зазвичай після полоскання ротової порожнини холодною водою кровотеча зупиняється.
Ще один явний симптом — хворобливість ясен. Навіть при чищенні зубів пацієнти з гінгівітом зізнаються, що виконують процедуру не так сумлінно, оскільки болючість не дозволяє довго чистити зуби. Через це у хворих гінгівітом можна помітити характерний білий наліт у ясен — невичіщенние залишки їжі. Надалі це призводить до ще одного характерній ознаці — . Симптоми гінгівіту продовжують збільшуватися, оскільки утворюється нерозривне коло — через хворобу люди не стежать за гігієною, що призводить до затвердіння околодесенних утворень і виникненню зубного каменю.
Зовні гінгівіт можна діагностувати по набряклим і гіперемійованим ясен, в деяких місцях можуть з'являтися виразки, які зарастая, утворюють гіпертрофовану тканину, що нависає над зубом. Створюється таке враження, що ясна і зуб не прилягають один до одного, хоча насправді цілісність з'єднання не порушена.
У разі утворення виразок говорять про виразковому гінгівіті, який зустрічається у дітей . Симптоматика такого гінгівіту очевидна — на місці зубів з'являються маленькі ранки. Цій формі захворювання схильні діти, у яких слабкий імунітет, які недавно перенесли вірусне захворювання або мають інші ураження ротової порожнини. Зазвичай виразковий гінгівіт відбивається на всьому організмі. У дітей піднімається температура, починається слинотеча (слина густа, в'язка, з домішкою білих тяжів), діти неспокійні, примхливі, відмовляються від їжі. У ротовій порожнині у них можна побачити виразки на яснах, вкриті білим або брудно-сірим нальотом, обкладений язик.
При бульозної формі, яка зустрічається значно рідше, симптоми доповнюються бульбашками, що виникають на яснах.
Лікування гінгівіту
Вилікувати гінгівіт можна в тому випадку, якщо впливати на основне захворювання, яке призвело до проблеми.
- Гормональні причини. Гінгівіт, викликаний збоєм в гормональному фоні (буває у підлітків і вагітних жінок), спеціального впливу не вимагає. Достатньо лише на належному рівні підтримувати гігієну порожнини рота, щоб не погіршити ситуацію, а сам гінгівіт пройде після відновлення гормонального фону. У такому випадку лікарі рекомендують регулярно чистити зуби, полоскати рот слабким розчином соди, приймати полівітаміни для підвищення опірності організму. Якщо утворився зубний камінь, то його необхідно видалити.
- Зниження працездатності імунної системи. Якщо в імунній системі спостерігаються збої (ослаблення після тривалої хвороби, післяпологовий період і т.п.), то гінгівіт НЕ змусить себе чекати. Для того, щоб цього уникнути, необхідно приймати імуномодулятори, здатні активізувати захисні сили організму (вони ж стимулюють в організмі процес фагоцитозу). Для лікування інфекцій, які можливо послабили імунітет, лікарі призначають антибіотики.
- Антибіотики при гінгівіті. Застосовувати антибіотики слід особливо обережно. Дослідження показують, що не всі антибіотики однаковий впливають на збудника гінгівіту, тому перед призначенням слід зробити ряд лабораторних аналізів і вже потім призначати препарат, який підходить найбільше. Серед популярних при гінгівіті антибіотиків відзначають такі, як Ампіцилін, Аміксіціллін, Пеніцилін, Еритроміцин, моноцикліном, Тетрациклін, доксициклін, Кліндаміцин, Спіраміцин, Метронідазол, Цефалексин. Важливо грамотно розробити схему прийому антибіотиків, не допускати безконтрольного прийому або збільшення пацієнтом дози самостійно, оскільки неадекватне застосування цих препаратів може призвести до зниження імунітету і погіршення ситуації. Чи виправдане призначення антибіотиків у дитячому та юнацькому віці, оскільки у маленьких пацієнтів кісткова тканина швидше втягується в патологічний процес, ніж у дорослих (проте в таких випадках антибіотики призначаються в менших дозах).
- Обов'язковою умовою успішного лікування гінгівіту є видалення зубного каменю. Догляд за ротовою порожниною повинен бути більш ретельним — крім обов'язкових заходів потрібно полоскати рот розчином хлоргексидину, перекису водню, харчової солі — всі ці речовини негативно впливають на бактерії, що живуть у роті.
- Механічна причина. Якщо загальний стан ротової порожнини задовільно, немає вогнищ інфекції, то варто розглянути механічну причину. Спровокувати гінгівіт можуть недавні пломби, коронки, протези, зростання «зуба мудрості», некоректно встановлена знімна щелепу. У цьому випадку необхідно звернутися до лікаря-протезистові або стоматолога-терапевта, який допоможе усунути проблему (корекція пломби, виправлення неправильно зростаючих зубів, розтин оболонки для «зуба мудрості»).
- Загальне захворювання. Соматичний захворювання необхідно лікувати системно, в тому числі разом з гінгівітом. Зазвичай призначається антибактеріальна терапія, імуномодулятори, лактобактерії, полівітаміни.
- Інфекції ротової порожнини. В першу чергу лікування засноване на усуненні вогнища інфікування — прийом протигрибкових або антибактеріальних препаратів. Незмінним умовою успішного лікування залишається ретельна гігієна порожнини рота.
- Зубний камінь. Видалення зубного каменю — необхідна умова повного лікування гінгівіту, інакше захворювання стане хронічним. Для цього робиться кюретаж закритого або відкритого типу в залежності від глибини розташування зубного каменю. При закритому кюретажі зубний камінь видаляють без розрізу ясна, при відкритому потрібно більш глибокий доступ і ясна розрізають. Після відкритого кюретажу накладаються саморассасивающіеся шви, призначаються антибіотики, контроль за гігієною ротової порожнини. У деяких випадках видалення зубного каменю не призводить до покращення, процес посилюється. Тоді доводиться видаляти сам зуб, стан якого не піддається стоматологічної пластиці.
- Народні засоби при гінгівіті. Народні засоби є відмінним доповненням в лікуванні гінгівіту, однак не варто користуватися тільки ними, оскільки це може привести до переходу захворювання в хронічне. Для зняття запалення можна успішно користуватися відварами і настоями трав для полоскання. Серед таких трав необхідно відзначити ромашку, календулу, кору дуба, звіробій, деревій, кропиву, шавлія. Цими відварами можна регулярно полоскати рот при гінгівіті в комплексі з призначеним лікуванням і продовжувати робити полоскання раз в тиждень для профілактики.
гострий панкреатит
Панкреатит зустрічається в трьох формах — гострої, реактивної і хронічної. Найбільш важка і серйозна форма захворювання — гостра, при якій захворювання розвивається стрімко і протікає складно. Причини такого панкреатиту полягають в самопереваріваніем підшлункової залози, викликаному внаслідок закриття просвіту залози або його спазму (різкого звуження).
Найчастіше симптоматика з'являється несподівано і протікає гостро. Перше, на що скаржиться пацієнти, сильні болі під ложечкою, в правому і лівому підребер'ї. Основні симптоми цього періоду — блювота неперетравленим шлунковим вмістом і метеоризм. Сукупність трьох цих компонентів в медицині називають тріадою Мондора (характерна особливість при панкреатиті). За характером біль оперізує, відчувається тиск за рівнем, трохи вище пупка (на рівні розташування підшлункової залози). Найчастіше біль з'являється або ввечері, або при недотриманні дієти. За інтенсивністю больовий синдром не вщухає, при тривалих сильних болях хворі можуть втратити свідомість. Найбільшою інтенсивності біль досягає в області серединної лінії живота, в подальшому вона розливається по всьому животу. Іррадірованіе для болю характерно в поперек, груди, підребер'ї. Якщо вражена головка підшлункової залози, то симптоматика нагадує гострий холецистит, при ураженні тіла залози — шлункові хвороби, при захворюванні хвоста — серцеві і ниркові патології. Тому при гострому панкреатиті важлива диференційна діагностика. У деяких ситуаціях панкреатит може давати симптоматику шоку — холодний піт, падіння тиску, тахікардію і слабке ниткоподібний пульс. На початку процесу можливе підвищення температури до високих показників, після чого тримається субфебрилітет. Пацієнти при панкреатиті неспокійні, часто надмірно знервовані, просять знеболюючих засобів. При гострому панкреатиті на обличчі пацієнтів і животі виникають цианотические плями (в деяких випадках гіперемія)
Лікування гострого панкреатиту може бути як консервативним, так і хірургічним.
Для обох тактик лікування характерно кілька етапів: 1. усунення больового синдрому, 2. очищення крові, 3. сувора щадна дієта, 4. лікування симптомів панкреатиту.
З метою зняття больового синдрому використовують як ненаркотичні препарати, так і наркотичні (при особливо важких випадках).
Для очищення крові застосовується інфузійна терапія — вводяться розчини, які розбавляють кров і знижують таким чином рівень ферментів підшлункової залози в крові.Нейтралізувати ферменти підшлункової пацієнтам можна за допомогою препаратів трасилол, гордокс або контрикал.
Щоб забезпечити спокій підшлунковій залозі, необхідно спочатку голодувати, а пити тільки воду. Потреби організму в поживних речовинах забезпечуються шляхом введення спеціальних розчинів внутрішньовенно. Протягом усього голодування організм буде підтримуватися саме таким способом. Зазвичай голодування призначають на три-шість днів, а потім пацієнту дозволяють вживати рідку їжу в невеликих обсягах.
Щоб полегшити симптоматичні ознаки дають препарати, що пригнічують блювотний рефлекс (особливо якщо блювота не припиняється), що збільшують рівень кальцію в крові і т.д.
У деяких випадках уражений орган може бути інфікована. Для того, щоб цього не сталося, необхідно призначити курс антибіотиків з метою профілактики.
Зазвичай консервативної терапії дотримуються близько тижня (якщо немає необхідності термінової операції). При поліпшенні ситуації лікування продовжують далі, а якщо перераховані вище методи не допомогли, тоді проводять операцію — лапаротоміческім втручання, щоб видалити некротизовані частини підшлункової залози. Операція проводиться під загальним наркозом.
Хірургічне лікування панкреатиту застосовується при некротизовану панкреатиті або при серйозних ускладненнях (перитоніт, абсцес, септична флегмона). Операція по характеру може бути органосохраняющей (при видаленні некротизованої частини органу) і резекційною (повне видалення підшлункової залози). Зміст в лікувальному закладі займає до трьох тижнів.
Після видалення підшлункової залози або часткового видалення однієї ділянки пацієнту необхідно пам'ятати, що далі слід приймати ферментативні препарати, які в деякій мірі будуть заміщати функції підшлункової. Також варто пам'ятати, що без підшлункової може розвинутися цукровий діабет, ця ситуація підлягає контролю з боку медиків. Подальше харчування — щадне, без продуктів, що провокують навантаження на шлунково-кишковий тракт.
Рак прямої кишки
Точні причини раку прямої кишки не відомі. Встановлено, що у формуванні злоякісного новоутворення в великій мірі впливає характер харчування. При вживанні людиною легкозасвоюваних продуктів, жирів, які повільно просуваються по кишечнику, ризик розвитку раку прямої кишки значно збільшується. При цьому ті шкідливі речовини, які провокують якісні зміни в стінках слизової оболонки прямої кишки, досить довго впливають місцево, ніж та викликають ракові зміни. Супутниками таких станів є дисбактеріоз кишечника, дисфункція печінки та багато інших розладів.
Крім основного фактора, предрасполагающего до раку прямої кишки, варто згадати і таке явище, як зниження фізичної активності сучасної людини. Все це впливає на перистальтику кишечника і може провокувати застійні явища, що призводять до раку.
Досить неприємним явищем, також провокує рак прямої кишки, є поліпи. Якщо поліпи самі по собі є поодинокими, то вони в значній мірі не несуть загрози для життя пацієнта. А ось дифузні поліпи майже в ста відсотках випадків перероджуються в рак. Крім цього, в рак можуть переродитися і ворсинчасті пухлини.
Симптоми і ознаки
Самі ознаки раку прямої кишки наростають досить довго. При невеликому розмірі пухлини ознаки довгий час можуть бути відсутні, поки пухлина не почне інтенсивно рости. При цьому порушується цілісність кровоносних судин, вони лопаються, в пряму кишку виливається певну кількість крові, яке виходить з калом. Якщо пухлина розташована в верхніх відділах, то найчастіше вона може бути змішана в калових масах, які стають чорного кольору. Якщо ж пухлина розташована в нижніх відділах, то кров може вільно витікати з анального отвору, збільшуючись в обсязі при дефекації. Оскільки мікротравми знаходяться в прямій кишці, безпосередньо транспортує калові маси до виходу, то такі травми мають особливість запалюватися через попадання в них фекалій. В цьому випадку з анального отвору буде виділятися ще й гній. Хворі, які не підозрюють рак, помилково пов'язують ці ознаки з гемороєм. Звичайно, симптоми досить схожі, проте точний діагноз може поставити тільки лікар. Крім цих ознак, рак прямої кишки відрізняють по нерегулярності стільця, проблемам з дефекацією (помилкова дефекація, нерегулярні випорожнення, запор або пронос).
Діагностика
Основна ознака, на якому базується діагноз раку прямої кишки, наявність пухлини в прямій кишці. Зазвичай такі пухлини виявляють вже на глибині п'ятнадцяти сантиметрів, але іноді спеціальним приладом — — оглядають і більшу частину кишки. Для того, щоб визначити ступінь ураження, вдаються до ультразвукового дослідження, , .
Симптоматика раку прямої кишки в чому залежить від того, на якій стадії знаходиться захворювання . Найпоширеніший симптом при цьому виді раку — хворобливість в області прямої кишки. Посилюється хворобливість особливо при прогресуванні захворювання. Ще один симптом — анемія. Анемічні показники помічаються тоді, коли внутрішні кровотечі стають настільки частими, що відбувається значна втрата крові, що призводить до анемії. Найчастіше такі кровотечі виникають вже пізніх стадіях. Також явним симптомом для раку прямої кишки є безпосередні зміни, що відбулися з актом дефекації. Це може бути як зміна консистенції стільця, його кольору, щільності, регулярності, так виникнення газів. Хворі після спорожнення кишечника не відчувають повного очищення. Таке враження, що всередині ще є кал. Ясна річ, що при повторному поході в туалет, спроби дефекації закачуються фіаско. На пізніх стадіях, коли втрата крові значна, хворі можуть відчувати явища загальної інтоксикації огранізму.
Рак товстої кишки
Рак товстої кишки — це новоутворення, яке виростає з слизової оболонки кишки. Найчастіше вона локалізується в одному з відділів товстого кишечника — сигмовидної кишці, сліпий або прямий. Причини раку як такого, на сьогодні з'ясовані недостатньо. Однак медики мають в своєму розпорядженні широкий арсенал факторів, які призводять до раку. Серед них варто відзначити неправильне харчування, вживання в основному важких для переварювання страв — борошняних, жирних, м'ясних. При цьому сприяють раку в більшій частині продукти тваринного походження, які також частіше вживаються людьми, ніж рослинного. У тваринних жирах міститься більше жирів і білків, ніж в рослинних. Під час запорів ці речовини негативно впливають на стінки товстого кишечника, тим самим провокуючи переродження здорових клітин в ракові. До причин раку можна віднести систематичні запори, несистематичний стілець.
Також провокують рак товстої кишки такі захворювання, як поліпи і коліт. Ракові клітини навіть можуть перероджуватися з самих поліпів. У такій ситуації рак розвивається стрімко — пухлина збільшується в розмірах і перекриває просвіт кишки, тим самим викликаючи непрохідність. У міру зростання пухлини порушується цілісність кровоносних судин, можуть виникати внутрішні кровотечі. У деяких випадках пухлина проростає в сусідні органи. Після хронічного перебігу цих хвороб більш семи років ризик розвитку раку прямої кишки збільшується в рази. До факторів варто також віднести і спадковість, і літній вік.
Ознаки та ознаки. Рак товстої кишки можна запідозрити, якщо знати ознаки, які дає захворювання. В першу чергу при раку з товстої кишки можуть бути слизові виділення, які з'являються не залежно від дефекації. Також виділяється гній і кров, особливо кров в калі. Ще одним явним ознакою неполадок в товстому кишечнику є нестійкі випорожнення. Пацієнти не залежно від того, що вони вживали в їжу, можуть страждати від проносів або запорів, які чергуються один з одним. Крім цього, хворі скаржаться на неприємне відчуття в області заднього проходу. Це може бути свербіж, біль, тяжкість. Під час дефекації також відчувається хворобливість, а в деяких випадках сам позив до дефекації не є успішним (помилкова дефекація). Найчастіше пацієнти списують ці неприємні відчуття на можливий геморой — це захворювання має схожі ознаки. Проте, при наявності таких ознак пацієнти повинні відвідати лікаря і встановити діагноз.
Крім об'єктивних ознак, які присутні при раку товстої кишки, симптоматику захворювання відчувають і пацієнти, які страждають на рак. Так, при раку товстої кишки найчастіше пацієнти страждають від анемії, відчуття хворобливості, втрати апетиту, загальної слабкості. Перш за все пацієнти починають відчувати біль. Оскільки вона часто вже не локалізується в одному місці, а відчувається в різних відділах кишечника, то пацієнти не пов'язують це з раком, списуючи все на дисбактеріоз, стрес і т.д. Інтоксикація організму приєднується пізніше, у міру посилення процесу, а в деяких випадках може бути відсутнім зовсім. Пацієнти навіть не втрачають у вазі при цьому виді раку. Найбільш імовірним симптомом можна назвати промацування пухлини. На початковій стадії лише одна десята частина всіх хворих відчуває пухлина, але до моменту прогресування захворювання майже вісімдесят відсотків пацієнтів вказують на те, що відчувають пухлина всередині. Зовсім рідко зустрічаються такі симптоми, як блювання, здуття живота, біль в епігастрії (зустрічаються при раку ободової кишки). Близько двадцяти відсотків хворих мають підвищену температуру, лихоманку без видимих на те причин. Симптоматика багато в чому залежить і від ускладнень, які виникають при раку товстої кишки. Ці ускладнення, в свою чергу, змінюють клінічну картину і кілька ускладнюють діагностику.
ерозивний Бульби
Бульба сам по собі дає симптоми поступово, часом вони нечіткі, стерті, та й самі по собі досить поширені при багатьох захворюваннях, пов'язаних з патологіями шлунково-кишкового тракту . Для початку симптоми бульбіта — це відчуття сильного голоду в той час, коли людина зазвичай їсть. Зазвичай пацієнти цьому значення не надають, списуючи ці відчуття на звичайні позиви до прийняття їжі. Надалі, якщо захворювання не лікувати на цій стадії, то приєднуються спазми, що починаються в лівому підребер'ї, і иррадирующие в пупок. Крім цього, пацієнти відчувають бурчання в животі, блювоту і нудоту, головний біль, якщо їжа не приймається вчасно, неприємний запах з рота після сну.
При аналізі крові Бульби не дає ніяких ознак, лише під час періоду загострень може підвищуватися швидкість осідання еритроцитів, спостерігається легкий лейкоцитоз.
Починається Бульби з поверхневою стадії — тут запальний процес проходить лише у верхніх шарах дванадцятипалої кишки, а ось при розпаді тканин виникає ерозивний Бульби. Надалі він може перейти в виразку, якщо необхідне лікування не буде вчасно розпочато.
При ерозивний Бульби всі симптоми, описані вище, залишаються, однак до них додаються і нові, більш інтенсивні. У деяких пацієнтів навіть прийом їжі при Бульба неможливий — через дві години виникає блювота.
Лікування захворювання пов'язане з необхідністю дотримуватися найжорстокішу дієту (стіл № 1а), відмовитися від алкоголю, нормалізувати режим харчування (харчуватися дрібно і часто). Крім цього, проводиться і симптоматична терапія, яка знімає важкі відчуття при Бульба. У періоди загострення необхідний більш ретельний підбір продуктів. Дієта (стіл № 1а) при Бульба заснована на вживанні таких продуктів: а) кисломолочні продукти (молоко, сир, йогурт, кефір, ряжанка, сир не гострий); б) каші слизової консистенції (для обволакивания ерозій); в) киселі; г) курячий бульйон; д) хліб (найкраще замінити на сухарики). М'ясо краще всього відварити або пропарювати. З раціону пацієнта, що страждає ерозивні бульбітом, виключають хліб на дріжджах, соління та копчення, овочі і фрукти, які грубі для перетравлення, газовані напої.
Якщо говорити про якісні характеристики дієти для пацієнта з ерозивні бульбітом, то тут варто відзначити, що кількість жирів на добу повинна становити сто грам, білків — вісімдесят грам, вуглеводів — двісті грам. Сіль найкраще обмежити (близько восьми грам). Чи не протипоказано багато пити, особливо вживання обволакивающих напоїв, наприклад, киселів. Енергетична цінність повинна бути в межах двох тисяч кілокалорій.
Лікування бульбіта грунтується на вживанні спеціальних препаратів, які сприяють загоєнню ерозій дванадцятипалої кишки. До них належить група антибактеріальних препаратів, прокинетиков, антацітов, спазмолітиків і ферментних препаратів, що сприяють травленню. У практиці лікаря-гастроентеролога є широкий комплекс препаратів, призначених для лікування патологій дванадцятипалої кишки і шлунку. До них відносяться альфогель, гастерін, Фосфалюгель, Альмагель, Алюмаг, Гастрацід, Маалокс, Алтацид, Маалукол, Гевіскон, Топалкан, Палмагель, Гестід, Релцер, Тісацід, Рутацід, Гастал, Тальцид, Смекта. Кожен з цих препаратів має відмінні риси. Призначення проводиться тільки лікарем після того, як буде встановлено діагноз і картина захворювання.
У лікуванні ерозивного бульбіта певних успіхів досягла народна медицина. Багато ліків з трав, зроблені за спеціальними методиками, сприяють загоєнню ерозій, поліпшенню травлення, зняття запалення в шлунково-кишковому тракті. Для прикладу можна скористатися такими засобами.
- Настій з ромашки. Цей настій прекрасно знімає запалення. Для його приготування знадобиться звичайна ромашка, куплена в аптеці і ісландський мох. Дві столові ложки ромашки подрібнюють, додають стільки ж ісландського моху і заливають півлітра окропу. Цю суміш далі ставлять на водяну баню на півгодини, потім остуджують і фільтрують сухі частинки. Такий настій потрібно приймати по половині склянки тричі на день перед прийняттям їжі. Зазвичай на зняття запалення потрібно курс не менше двох тижнів.
- Настій кори дуба. Подібним з ромашкою дію має і кора дуба. Чайна ложка кори також заливається окропом (200 мл) і закривається на ніч в термосі. Вранці настій фільтрується і по столовій ложці приймається п'ять разів на день до їди і на ніч.
- Настій з насіння льону і кореня алтея. У рівних кількостях необхідно взяти корінь алтея, насіння льону і додати стільки ж ісландського моху, в кавомолці подрібнити суміш і добре перемішати. Дві столові ложки цієї суміші заливають двома склянками холодної води, дають постояти ніч, а з ранку на газу доводять до кипіння і так варять п'ять-сім хвилин. Після цього настій залишають на дві години, а потім відціджують сухий залишок. Приймати потрібно по три чверті склянки за півгодини до їди. Оптимально буде п'ять прийомів за день.
- Настій з алтея, солодки, ромашки і звіробою. Для зняття запалення в області цибулини дванадцятипалої кишки застосовують збір з ромашки, солодки, алтея і звіробою. Береться рівну кількість компонентів, змішується між собою і перемелюється до дрібної маси. Дві столові ложки такої суміші заливаються двома склянками окропу і залишаються на ніч під кришкою, а найкраще — в термосі. Вранці суміш проціджують, приймати потрібно перед їжею і на ніч в рівних кількостях.
- Лляна кисіль. Насіння льону промиваються, заливаються окропом (з розрахунку на дві столові ложки йде склянку окропу) і варяться до освіти киселеподібної маси. Після того, як маса охолоне, в неї можна додати кілька крапель прополісу, всю масу розділити на три частини і приймати до їди.
Стоматит у дітей
Стоматит часто називають «хворобою брудних рук» тут і криються основні причини цього захворювання. Найчастіше стоматит виникає через привнесення в організм дитини патологічної мікрофлори — стафілококів і стрептококів, а також різних грибків. Ще одна причина стоматиту — впровадження герпетичної інфекції, що відбувається повітряно-крапельним шляхом (контактний шлях більш рідкісний, проте дитина може заразитися і при користуванні спільними речами — посудом, іграшками і т.д.). Ще одна причина стоматиту — травма порожнини рота. Найчастіше виникає в період дитинства, коли у дитини ріжуться зубки, і він все тягне в рот — навіть найдрібніша травма може стати причиною поширення стоматиту.
Симптоми
Про ступінь тяжкості захворювання і симптомах варто судити, грунтуючись на стані імунної системи. Якщо імунітет сильний, то хвороба може лише обмежитися висипаннями в роті, а при слабкому імунітеті у дитини додається підвищена температура, нежить, збільшення регіонарних лімфовузлів, ознаки інтоксикації, роздратованість, безсоння. Класичний симптом будь-якого стоматиту — набрякання слизової оболонки порожнини рота і поява на небі, на щоках, яснах світлих точок-цяток, схожих на гнійники. За кольором вони можуть бути білими, жовтими або світло-сірими. Зазвичай розташовуються рівномірно по всій порожнини рота, але можуть бути і колоніями (групами). На підставі цих симптомів і додаткових ознак, які дають різні ступені захворювання (температура, інтоксикація, загальний стан організму), лікар і ставить діагноз — стоматит.
Лікування стоматиту
Лікувати стоматит доведеться близько двох тижнів — процес досить тривалий. Залежно від причини стоматиту (вірусна, бактеріальна, травматична) лікар підбирає препарати, однак є і загальні рекомендації, які виконують при стоматиті будь-якої етіології.
Перше, що потрібно робити батькам, навчити і контролювати полоскання рота після кожного прийому їжі. Краще, якщо таке полоскання буде проходити частіше. Під час полоскання з рота прибираються залишки їжі, які можуть стимулювати розвиток процесу, і не сприяти його згасання. Розчин для полоскання можна купити в аптеці, але можна приготувати його і самостійно. Це особливо актуально, адже деякі малюки геть відмовляються полоскати рот неприємними на смак і запах препаратами. В цьому випадку можна зробити найпростіший розчин, який м'яко очищає ротову порожнину. Для цього необхідно один яєчний білок розбовтати в склянці теплої води і збити до стану, поки не з'явиться зверху піна. Для кожного полоскання потрібно збивати новий розчин. Ще можна полоскати ротову порожнину чайною заваркою, міцно заваренной в склянці окропу. Остигнула заваркою полоскати рот тричі на день.
Якщо ж дитина зазнає кошти для полоскання, вироблені фармацевтичними компаніями, то можна купити Фурацилин, Мірамістин, перекис водню, Риванол, марганцівку, Оросепт, Стоматидин, Гексорал. Ці кошти розводяться відповідно до дозами, зазначеними у вкладиші до препарату. Більш дорослим діткам можна давати для розсмоктування таблетки Фарингосепт.
Місцево афти (білі цятки) змащують оксоліновою або еритроміцинову маззю.
Лікування стоматиту передбачає дотримання дієти. Не варто вживати кисломолочні продукти, солодощі, кисле або солоне, цитрусові. Ці продукти не тільки буде неприємно вживати дитині, проте вони ще й не сприяють загоєнню ранок.
апендицит
Що таке апендицит і де знаходиться апендикс . Досить часто можна почути неписьменні вирази «у мене болить апендицит» або «мені видалили апендицит». Апендицит — це запалення апендикса — червоподібного відростка. А ось сам винуватець оперативного втручання називається апендикс. Розташовується він в початковій частині ободової кишки і з одного боку він замкнутий. Являє собою своєрідний мішечок, який зовні схожий на черв'яка, звідки орган і отримав свою назву. Апендицит зустрічається з однаковою частотою як у жінок, так і у чоловіків. Поширена хвороба і в дитячому віці.
Апендектомія — видалення червоподібного відростка — одна з найчастіших операцій. Вперше вона була проведена в 1888 році. Сьогодні апендектомія значно вдосконалена, розроблені нові підходи до червоподібного відростка, що значно зменшує травматизацію шкірних покривів і полегшує період реабілітації.
Причини апендициту
Про причини апендициту медики сперечаються давно. На сьогодні вироблений і систематизований цілий комплекс безпосередніх причин і умов, які можуть викликати запалення апендикса. Серед основних виділимо:
- потрапляння стороннього тіла в просвіт апендикса. Як правило, просвіт червоподібного відростка досить вузький, тому подібне проникнення викликає ушкодження вистилає тканини і тим самим створюються всі умови для проникнення інфекції і наростання запальної відповіді організму. Серед сторонніх предметів трапляються лушпиння від насіння, проковтнуті ненароком предмети (гудзики, зубні коронки, дрібні кісточки);
- закупорка червоподібного відростка чомусь. Закупорка може відбутися внаслідок утворення копролитов — калових каменів; досить рідко, але виявляються в просвіті аскариди, які згортаються в клубок і закривають простір. Обтурація може статися через синдром «ледачого кишечника», при якому знижена рухова активність і пацієнт страждає запорами. За даними, зібраними медиками за кілька десятиліть, встановлено, що у пацієнтів з гострим апендицитом був хронічний запор, через що відпрацьоване кишковий вміст, слабо просуваючись, застоюється саме в місці з'єднання червоподібного відростка зі сліпою кишкою;
- порушення харчування апендикса — такий стан часто виникає через проблеми з венами, що живлять орган. Внаслідок їх здавлення відбувається некроз (відмирання клітин) і починається запальний процес;
- особливості харчування — апендицитом часто страждають люди, які надмірно вживають м'ясо, важко перетравлюються продукти, харчуються всухом'ятку;
- наявність інфекційних захворювань. Такі хвороби, як туберкульоз, черевний тиф та інші в значній мірі підвищують ризик переходу інфекції на червоподібний відросток;
- виробництво серотоніну. У тканинах апендикса розташовано безліч клітин, які продукують серотонін.
Все причини, перераховані вище, призводять до здавлення і порушення нормального харчування червоподібного відростка. Через це швидко проходить некроз і розвивається запальний процес, який охоплює всі верстви апендикса. За наростання запалення червоподібний відросток може наповнитися гноєм і розірватися від тиску. Особливість цього процесу в тому, що він відбувається дуже стрімко — від появи перших болів до розриву може статися менше доби. Якщо таке відбувається, то це загрожує запаленням очеревини — перитоніт, що є досить важким ускладненням.
У деяких випадках, наприклад при прийомі антибіотиків, людський організм може не давати явних ознак апендициту. Картина виходить стертою. У цьому випадку пацієнт найчастіше приймає болезаспокійливі препарати і на цьому хворобливі відчуття зникають. Найчастіше так буває у людей старшого віку. Таким чином апендицит переходить в хронічну стадію і може через досить тривалий час змусити звернутися до лікаря.
Симптоми і ознаки апендициту у дорослих
Оскільки апендицит дуже небезпечний своєю блискавичною динамікою, то вже при появі перших симптомів слід негайно викликати швидку допомогу . Це стосується і дітей і дорослих.
У дорослих симптоми апендициту проявляються таким чином. У більшості спочатку виникають болі в лівій стороні, в області клубової кістки (велика тазова кістка). Однак не варто орієнтуватися саме на цю ознаку. У деяких біль спочатку виникає в області пупка, у деяких вона може виникати взагалі в будь-якій частині, іноді іррадіруя в бік, що збиває людину з пантелику (зауважимо, таке буває тому, що апендикс у всіх розташований індивідуально, з невеликими зсувами, що і дає таку картину). Посилюється хворобливість при кашлі, зміні положення тіла. Зазвичай пацієнти приймають вимушене положення, підігнувши під живіт ноги (поза ембріона).
При таких болях черевна стінка напружена, при натисненні на неї болюча. Пацієнти часто не можуть вказати точне місце, де болить — це так звана розлита біль. Температура при апендициті стандартна для запалення — субфебрильна (37-38 градусів). У деяких пацієнтів апендицит супроводжується запорами, блювотою, нудотою.
Пацієнт сам може з високою ймовірність діагностувати апендицит. Для цього достатньо провести невеликий тест. На область апендициту (низ живота, праворуч) слід натиснути пальцями досить сильно і різко відпустити. При цьому при натисканні болю не буде відчуватися, а після відпускання виникне різкий біль. За сукупністю цих симптомів і ознак лікар «швидкої допомоги» поставить діагноз і призначить госпіталізацію.
Симптоми апендициту у дітей
Особливість дитячого апендициту в тому, що запальні явища наростають швидше, ніж у дорослого, тобто зволікати не можна. За даними медичної статистики, половина діток надходить до медичного закладу вже з розірваним апендиксом і явищами перитоніту.
Симптоматика апендициту у дітей виражена в достатній мірі, однак поставити діагноз важко з- за того, що дитина часто не може сказати, де болить.
Дорослим слід знати про кризові віках в плані апендициту. Найчастіше пік припадає на 2-3-річний вік, 7-9-річний і підлітковий. Перші два кордону пов'язані зі змінами в харчуванні. Зазвичай в дворічному віці дитина переходить потроху на дорослу і їжу і тягне в рот сторонні предмети. Якщо не встежити проковтнуту гудзик, то вона також може стати причиною запалення апендикса. У шкільному віці діти переходять з домашнього на столове харчування, що також може спровокувати проблеми з кишечником і як наслідок — апендицит.
У різному віці симптоми і ознаки апендициту мають свої особливості. Діти до п'яти років не можуть вказати місце болю. Вони стають млявими, згортаються в калачик, підібгавши ніжки, натужно плачуть, що ще більше провокує біль. При спробі покласти руку на животик вони відштовхують її, що свідчить про локалізацію болю саме в животі. Малюк просить пити, відчуває спрагу. У дитини підвищується температура, починається лихоманка. Може бути присутнім блювота, нудота або запор. Батькам в цьому випадку слід відразу звернутися до лікаря, не давати знеболювальних засобів (тільки холод на живіт) і не годувати до встановлення діагнозу.
Діти-школярі відчувають ті ж ознаки, які і дорослі. У них також піднімається температура, болить живіт, присутній лихоманка. Однак в більшості випадків діти вказують на болі не в животі, а в прямій кишці, в боці, в спині. Дівчатка-підлітки можуть таку біль сплутати з менструальної болем.
Зазвичай після приїзду медиків при нез'ясованих діагнозі (але підозрі на апендицит) ставиться «гострий живіт» збірний комплекс болів в області шлунка. Відмовлятися від госпіталізації не варто — зазвичай за допомогою ультразвуку підтверджується саме апендицит.
Гострий апендицит і його види
Гострий апендицит починається раптово, звідси і його назва. Як правило, болі ріжучого і колючого характеру, з різким підвищенням температури і лихорадящим станом. Класифікація гострого апендициту була запропонована ще радянським лікарем Колесовим, який взяв за основу клінічну картину захворювання.
Види гострого апендициту:
А) слабкий — біль при апендициті виражена слабо, частіше нагадує шлункову кольку, тому її приймають за отруєння або біль при метеоризмі. Хворобливі відчуття з'являються різко, проте носять більше ниючий характер, ніж ріжучий. Температура не піднімається, загальний стан мляве, однак лихоманки і блювоти немає. Живіт м'який, черевна стінка не напружена і не набрякла, при натисканні болючості не відчувається. Найчастіше такий стан триває близько двох-трьох годин, а потім затихає.
Б) простий — найбільш типовий за клінічними симптомами. Присутній біль в правому нижньому кутку живота, може бути блювота (не сильне), температура субфебрильна. Очеревина стає твердою і набряку.
В) деструктивний — цей вид включає в себе кілька підвидів — флегмонозний, гангренозний, проривної. При флегмонозном апендициті є всі симптоми гострого апендициту, виражені досить чітко. При цьому на операції виявляється набряклий апендикс, почервонілий і покритий нальотом фібрину з домішкою гною. На слизової можна побачити виразки, в просвіті видно емпієма. У черевну порожнину потрапляє фібринозний випіт. Гангренозний апендицит з'являється в тому випадку, якщо приєднується порушення кровообігу апендикса, що ускладнює перебіг захворювання. При цьому часто починається проривної апендицит і як наслідок — перитоніт. Пацієнт відчуває себе набагато гірше через інтоксикацію організму (отруєння продуктами розпаду). На операції гангренозний апендикс виглядає жовто-зеленого кольору з-за скупчення гною, а якщо він проривної, то видно місце розриву, навколо нього в черевній порожнині значна кількість випоту з гноєм неприємного по запаху. При прободном апендициті людина відчуває сильні болі.
Хронічний апендицит
Найчастіше хронічнийапендицит виникає після перенесеного нападу гострого апендициту. Іноді він представляє собою слабкий вид гострого апендициту, який не розвинувся до проривної стадії. При цьому хворобливі симптоми виникають на кілька годин, біль можна зменшити за рахунок знеболюючих засобів і спокою. За характером біль тупа або ниючий, локалізована в правій частині живота. На самому апендиксі зміни можуть бути різні за характером — це явища звичайного запалення, і рубцеві залишки і спайки і зрощення із стінками оточуючих органів (петлями кишок). Як правило, такі хворі звертаються до медиків і при встановленні діагнозу їх оперують планово.
Клінічна картина
Клінічна картина апендициту характеризується деякими параметрами. По-перше, це больові відчуття . Вони присутні в тій чи іншій мірі у всіх пацієнтів, у яких діагностовано апендицит. Ці болі сковують рухи пацієнта, посилюються при зміні положення тіла. Розташування болів найчастіше в правому нижньому кутку живота (область клубової кістки). В іншому випадку спостерігається синдром Кохера-Волковича біль може бути поширена по всьому животу без локалізації в певному місці, потім через кілька годин настає локалізація. При цьому натискаючи на місце апендикса біль з'являється відразу ж. Цим важливо користуватися при діагностиці апендициту у дітей, які не можуть вказати на місце болю. Клінічна картина підкріплюється нудотою і блювотою , які спостерігаються у половини пацієнтів. З боку видільної системи значних змін не виявляються, лише в рідкісних випадках може виникнути запор або пронос . Виділення сечі в нормі, в сечі аналіз показує збільшена кількість білка і еритроцитів. Температура субфебрильна з різницею з ректальної (симптом Краузе). Мова з білим нальотом, якщо є значне зневоднення — сухий. Живіт дає найбільш явні симптоми. М'язи передньої стінки очеревини напружені, тверді через набряк, пупок може бути трохи зміщений вправо. Рухи животом (кашель, вставання) різко болючі. У людей з нормальним станом мускулатури (НЕ в'ялою) різко виражений больовий симптом при натисканні на область розташування червоподібного відростка і різкому відпусканні пальців з неї (симптом Щоткіна-Блюмберга). Перкусія дає тупі звуки через наповнення очеревини випотом або гнійним інфільтратом. Перистальтика кишечника сповільнена. При вислуховуванні різко ослаблена пульсація аорти в лівому підребер'ї (симптом Воскресенського), що говорить про наявність інфільтрації в заочеревинному просторі. Дуже показовий симптом Ситковского. Хворого просять перевернутися на лівий бік. При цьому виникає різкий біль в правому нижньому кутку живота. Зазвичай при діагностиці «гострого живота» і надалі дослідженні у жінок проводять вагінальне, а у чоловіків ректальне дослідження. Результати також вказують на апендицит.
Діагностика
Определеніеаппендіціта сьогодні не сложно.Прі наявності чітких симптомів, а також при необхідності диференційної діагностики в лікувальному установі проводиться ультразвукове дослідження, комп'ютерне дослідження (томографія). Важливе місце займає анамнез зі слів пацієнта. Найбільш простий і достовірний спосіб діагностики, особливо при стані, який загрожує життю пацієнта, є діагностична лапароскопія. За допомогою невеликих розрізів вводиться апарат, який дозволяє зсередини побачити картину і встановити остаточний діагноз.
Лікування апендициту
Апендицит лікується виключно хірургічним шляхом . Ніякі народні засоби у вигляді настоїв і примочок не допоможуть, а лише призведуть до летального результату через стрімкості процесу. Тому самолікуванням займатися не можна. На сьогодні операція апендектомії — одна з найбільш відпрацьованих і порівняно безпечних. Традиційно проводиться під місцевою анестезією. Робиться невеликий розріз, оглядається порожнину. Якщо торкнуться тільки червоподібний відросток, то його видаляють, а порожнину промивають і зашивають. При наявності ускладнень стратегія залежить від конкретного випадку.
Інша можливість апендектомії сучасніша. Це лапароскопія. За допомогою невеликого розрізу вводиться ендоскоп, в другій розріз — інструментарій. На моніторі хірург бачить все, що відбувається всередині. Операція мало травматична, не потрібно розтин порожнини, апендикс видаляється через розрізи. Реабілітація набагато швидше, ніж через порожнинної доступ. Цей вид операції переважний дітям, вагітним.
Апендицит при вагітності
Апендицит негативно впливає на плід. Це особливо важливо в другій половині терміну. Ускладнення апендициту при вагітності:
- необхідність переривати вагітність;
- післяопераційне інфікування;
- кишкова непрохідність;
- передчасне відшарування плаценти або її частини;
- перехід запального процесу на плодові оболонки.
Зазвичай після операції вагітним призначається курс препаратів, що знижують тонус матки і антибіотики, які не шкодять плоду. Діагностика у вагітних ставиться на основі опитування самої жінки, аналізу сечі і крові, огляду живота, проведення стандартних діагностичних заходів, ультразвуку.
Після операції вагітної призначають повний спокій, фізіотерапевтичні заходи, щадні антибіотики. При загрозі переривання вагітності — приміщення в стаціонар на збереження. Якщо оперативне втручання спровокувало передчасні пологи, тут застосовується особлива тактика. Живіт бинтується, щоб не розійшлися шви. При потуг і періоду вигнання плода краще епізіотомія (розріз промежини), щоб не напружувати живіт. При веденні пологів важливо враховувати післяопераційний стан пацієнтки, її сили для майбутнього процесу.
Запалення слинних залоз
Слинні залози у людини відіграють важливу роль в травленні. Саме в роті відбувається перший етап обробка їжі. Пережовуючи їжу, людина змочує її слиною. Її виділяють три великі слинні залози — привушна, подчелюстная і під'язикова. Крім цих трьох залоз у роті людини розташовані і більш дрібні слинні залози, які також беруть участь в процесі травлення. За добу в залежності від різних факторів виділяється приблизно від літра до двох слини.
Хто лікує, до якого лікаря звертатися? .
Слинні залози, як і всі органи, можуть запалюватися, а при затяжному процесі там утворюються камені. Це найбільш часта проблема з цими органами і носить назву вона сіаладеніт. В силу особливостей свого розташування запалюються найчастіше привушні залози, набагато рідше — під'язикова і подчелюстная.
Діагностика
Симптоми
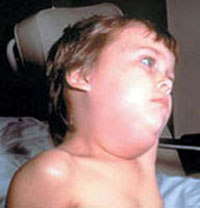 Запалення слинних залоз пропустити складно, оскільки це захворювання дає про себе знати досить неприємними симптомами.
Запалення слинних залоз пропустити складно, оскільки це захворювання дає про себе знати досить неприємними симптомами.
- У першу чергу, це збільшення самої слинної залози . Вона стає більшою, її можна промацати. На дотик заліза тверда, в місці збільшення може бути гіперемія, місцево підвищена температура.
- Другий явний симптом — біль в ротовій порожнині, в області шиї. Якщо вражені привушні слинні залози, то біль може іррадіювати у вухо, скроню, голову. На початковому етапі пацієнти можуть плутати подібно стан з почався отитом або сприймати його як наслідки зайвого перебування на вулиці. Насправді під поняття «продуло» не варто ховати всі симптоми, не розібравшись в них. Найчастіше така легковажність до власного здоров'я може затягнути процес і довести до необхідності хірургічного втручання.
- Третя ознака — відчуття тиску. Якщо в якійсь іншій частині тіла тиск не так явно відчувається пацієнтом, то в області ротової порожнини не помітити його не можна. Як з порожнім ротом, так і з повним, пацієнт відчуває постійну напругу в області ураженої слинної залози. Це розпирання говорить про перебіг запального процесу і можливий накопиченні гнійного інфільтрату. У разі якщо утворився абсцес — порожнина, наповнена гнійним ексудатом, то вона може прорватися в дві сторони в залежності від того, де ближче розташована пухлина. Сформований абсцес дає додаткові больові відчуття — поколювання, сіпання в області скупчення гною. Іноді гній проривається прямо в ротову порожнину, а іноді утворюється отвір на поверхні шкірного покриву. Прорив гнійного абсцесу — ще один симптом запалення слинних залоз.
Причини запалення
Запалення слинних залоз виникає через проникнення туди бактерій або вірусів. Вірусна інфекція вражає найчастіше привушні слинні залози. Цю хворобу називають епідемічний паротит, а просто кажучи — свинкою. У новонароджених дітей запалення слинних залоз викликається наявністю вродженого цитомегаловірусу — це одне з ускладнень цього захворювання.
Якщо говорити про бактеріях, то це найчастіше стафілококи, пневмококи і стрептококи. Вони активізуються при наявності несприятливо ситуації для організму, на тлі інших захворювань. У деяких випадках бактеріальне запалення слинних залоз може статися через проведених хірургічних маніпуляцій. Справа в тому, що наркоз, який дають хворому, в значній мірі пригнічує функцію слинних залоз. Якщо після оперативного втручання не піклуватися про гігієну ротової порожнини, то може початися бактеріальне запалення.
Форми захворювання
Запалення слинних залоз може бути гострим за формою. Таких хворих необхідно спостерігати в стаціонарі різного профілю. Діти найчастіше надходять до інфекційних відділень з діагнозом епідемічний паротит. Дорослих поміщають з гострим сіаладеніта в інфекційні відділення після проведення операцій по гінекології, на черевній порожнині — саме при таких операціях сіаладеніт найчастіше стає ускладненням. Гострий сіаладеніт підрозділяється на види залежно від того, що стало збудником хвороби: вірусний сіаладеніт або бактеріальний сіаладеніт.
Грипозний сіаладеніт — один з видів вірусного сіаладеніта. Найчастіше зі скаргами на гострий біль і дискомфорт в області слинних залоз звертається люди з грипом, або недавно перенесли грип. При цьому виді сіаладеніта хворі відчувають всі вищеописані симптоми. Крім цього, вони відзначають загальну слабкість, підвищення температури тіла до субфебрильної. Область слинної залози набрякає. Відтік слини різко зменшений. При грипозний сіаладеніт гострий період найчастіше протікає один тиждень, потім симптоми стихають. Однак сам інфільтрат зберігається, він розсмоктується досить повільно, іноді навіть кілька місяців. У такому випадку може сформуватися ущільнення, яке може повністю вивести залозу з ладу — вона перестане виділяти слину, якщо на проблему не звернути увагу вчасно. У цьому випадку лікар призначає пункцію і взяття матеріалу для дослідження. У лабораторії, як правило, перенесене запалення не викликає сумнівів. При своєчасному зверненні навіть на цій стадії вдається в більшості відновити функцію слинної залози.
Набагато менша частина хворих, але все ж хворіють на тяжку форму грипозного сіаладеніта. У цьому випадку температура значно підвищується, хворобливі відчуття не дають можливості працювати, спати, життя пацієнта зосереджується на больовому ділянці. Місцево можна помітити гнійне розплавлення, некроз. Найчастіше така картина спостерігається спочатку в одній залозі, а потім проникає і в парну. Процес розплавлення відбувається миттєво — вже за пару днів заліза може втратити свою структуру. Наступний за розплавленням етап — некроз. Хірург, розкриваючи гнійну порожнину, зазначає, які ділянки збережені, а які не здатні продукувати далі слину. В цьому випадку видаляється лише частина залози, за умови, що збережений вивідний проток.
При грипі сіаладеніт виникає найчастіше в привушної залозі, набагато рідше — в підщелепної. Майже у половини пацієнтів запалення поширюється на другу залозу. Малі слинні залози уражаються досить рідко. Для діагностики лікар натискає на залозу, з неї зазвичай витікає гній. Крім цього пацієнт повідомляє загальні відомості, характерні для захворювання. Для лікування грипозного сіаладеніта застосовують зрошення ротової порожнини інтерфероном (не менше чотирьох разів на день). Якщо спостерігаються ознаки вторинного інфікування, то в залозу необхідно ввести антибіотик, допомагає новокаїнова блокада.
Лікування
Якщо слинні залози запалені і ситуація гостра, з наявністю високої температури, виявленням значного абсцесу і т.д., то необхідно лікування антибіотиками. В цьому випадку антибіотики виправдано впливають на слинні залози і покращують ситуацію. Також необхідно забезпечити постійний відтік слини, щоб природний дренаж не давав застоюватися слині в залозах і створювати загрозливу ситуацію. Крім цього, зі слиною виводяться і відмерлі бактерії, які стали причиною хвороби. Для цього рекомендують їсти цитрусові, жувати жуйку. Якщо запалення слинних залоз відбувається занадто часто, перетікає в хронічну стадію, то пацієнтам призначають введення антибіотиків прямо в слинних залоз, при необхідності на неї впливають рентгенівськими променями. Хірургія в такому випадку є останнім етапом в лікуванні, коли терапевтичні методи не допомагають. Робиться резекція (видалення) залози або її частини.
Запалення слинних залоз у дітей
Запалення слинних залоз (зазвичай великих привушних) називається епідемічний паротит. Найчастіше їм хворіють діти молодшого шкільного віку і переважно в холодну пору року.
Зараження відбувається повітряно-крапельним шляхом, вірус може передаватися і через предмети, до яких торкалися хворі (наприклад, іграшки в дитячому саду , які облизують діти).
Виявляється в залозі він на третю добу, а на шосту-сьому організм виділяє антитіла до цього вірусу. Зовні заліза набрякла, гіперемована. У протоках залози знаходиться епітелій, які відмирає. Паротит буває трьох форм — легкої, середньої та важкої.
При легкій формі залози малоболезненние, вони набрякають лише трохи, температура відсутня. Зазвичай за тиждень подібні явища зникають. При середній формі з'являються спочатку загальні симптоми — озноб, слабкість, відсутність апетиту, біль у м'язах, головний біль. Температура субфебрильна. Набряк формується досить швидко. З слиновиділення діти відчувають проблеми, їм важко жувати, вони просять воду. Через три-чотири дні такого стану зазвичай настає поліпшення.
Важка форма характеризується запаленням обох залоз. При переході на підщелепні залози може напухає шия, виникати труднощі з ковтанням. Шкіра в місці припухлості не змінює забарвлення, але натягується більш виражено. Прогресування захворювання призводить до виділення гною або всередину ротової порожнини, або назовні.
Температура може підвищуватися до сорока градусів. При цій формі паротиту може бути ускладнення вигляді менінгіту, енцефаліту, паралічу зорового і окорухового нервів. Зазвичай хвороба виліковується, але при ураженні головного мозку і центральної нервової системи прогноз несприятливий, аж до летального результату.
холецистит
Серед захворювань внутрішніх органів нашого організму ця недуга є одним з найнебезпечніших. Небезпека ця полягає не тільки в хворобливості відчуттів, які відчувають страждають люди, а й у тяжких наслідках захворювання, аж до смерті. Хронічна форма захворювання часто переходить в гостру незалежно від давності. Ця недуга називається холецистит. Що це за хвороба? Чим провокується? Як лікується?
Хто лікує, до якого лікаря звертатися? .
Що таке холецистит
 холециститу називають запальне захворювання жовчного міхура. Цей внутрішній орган розташовується з правого боку черевної порожнини трохи нижче печінки. Жовчний міхур грає важливу роль в травній системі організму, тому його запалення (або запалення жовчних проток) вкрай негативно відбивається на загальному стані здоров'я людини. За спостереженнями жінки страждають цим захворюванням майже в 5 разів частіше, ніж чоловіки. Причому вік таких жінок становить в середньому від 30 років і старше. Особливо схильні до холециститу люди із зайвою вагою. Лікарі виділяють дві клінічні форми холециститу:
холециститу називають запальне захворювання жовчного міхура. Цей внутрішній орган розташовується з правого боку черевної порожнини трохи нижче печінки. Жовчний міхур грає важливу роль в травній системі організму, тому його запалення (або запалення жовчних проток) вкрай негативно відбивається на загальному стані здоров'я людини. За спостереженнями жінки страждають цим захворюванням майже в 5 разів частіше, ніж чоловіки. Причому вік таких жінок становить в середньому від 30 років і старше. Особливо схильні до холециститу люди із зайвою вагою. Лікарі виділяють дві клінічні форми холециститу:
- Гострий холецистит
- Хронічний холецистит
Гострий холецистит є найбільш небезпечною формою даного захворювання . У більшості випадків ця форма захворювання супроводжується утворенням конкрементів (каменів) у самому жовчному міхурі або його проток. На думку багатьох лікарів близько 90% всіх випадків холециститу супроводжується каменеутворенням, що робить хвороба ще більш небезпечною. Така хвороба ще називається жовчнокам'яну хворобу або калькульозним холециститом .
Небезпека калькульозногохолециститу полягає в надмірному накопиченні в порожнині жовчного міхура холестерину, кальцієвих солей і білірубіну. Ці складові спочатку відкладаються на стінках міхура у вигляді кальцинатів (невеликих схожих на пластівці відкладень). Але з часом відкладення збільшуються в розмірах, заважаючи нормальній роботі органу. Не рідкісні випадки потрапляння каменів в жовчні протоки, де вони створюють серйозну перешкоду для відтоку жовчі з міхура. Все це призводить спочатку до певного дискомфорту і тяжкості в області живота, а потім до запалення і перитоніту. Перебіг калькульозногохолециститу носить гострий характер, тому вимагає (як правило) термінового медичного лікування, часто оперативного втручання.
зустрічається набагато рідше гострого, але є не менш небезпечні . Особливою властивістю холециститу є важко контрольоване явище переходу хронічного захворювання в гостре. При хронічному холециститі не утворюються камені в жовчному міхурі, а характер запалення швидше визначається нетиповим складом жовчі або присутністю паразитуючих мікроорганізмів. Така форма захворювання ще називається некалькульозним холециститом . Перебіг даної хвороби може тривати від кількох днів до кількох тижнів і навіть довше.
Симптоми холециститу
Симптоми холециститу досить добре помітні на тлі багатьох інших хвороб або нездужань. Серед основних симптомів хронічного захворювання можна виділити наступні:
- Важкість в правому боці
- Тупі болі, що віддають в лопатку і руку
- Відсутність апетиту
- Розлади травлення
- Відрижка гіркотою
- Нудота
- Блювота (виникає досить рідко)
- Жовтуха (наявність характерного жовтуватого відтінку шкіри)
Дані симптоми особливо явно проявляються після прийому жирної або смаженої їжі, яка діє як свого роду провокатор. Навмисне ігнорування подібних ознак холециститу може привести до погіршення клінічної картини і, як правило, до форсування переходу захворювання в гостру кризову форму.
Симптоми гострого холециститу ще часто називають «печінковими коліками», так як больовий синдром локалізується саме в області печінки. Основними ознаками кризову стадії захворювання є:
- Сильні болі у правому боці
- Різка слабкість
- Підвищення температури
- Присмак сильної гіркоти в роті
- Постійна (іноді «порожня») відрижка
- Нудота
- Блювота, без подальшого полегшення
- Жовтуха (наявність характерного жовтуватого відтінку шкіри)
Кризовая стадія жовчнокам'яної хвороби (калькульознийхолецистит) є свідченням сильного запалення, яке іноді зачіпає і сусідні з жовчним міхуром органи, наприклад, печінку,шлунок, підшлункову залозу, дванадцятипалу кишку. Такий процес в деяких випадках сильно ускладнює постановку точного діагнозу і лікування хвороби. Ще одним ускладненням гострого холециститу є перитоніт, причиною якого є все ті ж камені в жовчному міхурі. Камені розтягують і стоншується стінки органу, приводячи до їх перфорації. В результаті вмістміхура потрапляє в черевну порожнину, що може привести до летального результату.
Діагностика холециститу
На сьогоднішній день найсучаснішими з доступних методів діагностики холециститу залишаються: дуоденальне зондування, лапароскопія і бактеріологічне дослідження. Також в арсеналі лікарів вже давно є апарати для . Ці методи дозволяють досить точно визначити біохімічний склад жовчних кислот всередині порожнини жовчного міхура.
Лікарям відомо оптимальне співвідношення основних кислот жовчі, збереження якого і буде метою лікування. Відхилення від цього балансу якраз і призводить до порушення колоїдного показника стійкості жовчі і утворення жовчного калькулеза, тобто відкладень.
Найкращим способом визначення наявності захворювання є завчасне дослідження. Найчастіше виявлення деяких відхилень хімічного складу жовчі може зажадати лише дотримання не суворої дієти. Безперечно, таке лікування набагато краще консервативного.
Причини появи і розвитку холециститу
Основною причиною появи холециститу є поганий відтік жовчі з порожнини жовчного міхура. Цей процес застою призводить до появи і розвитку каменів на стінках міхура, що в свою чергу ще більше перешкоджає відтоку жовчі, а іноді призводить і до повної закупорки жовчних проток. Існує кілька основних причин поганого відтоку жовчі:
- Патогенне зміна мікрофлори жовчного міхура або проток
- Запальний процес
- Вагітність
- Неправильне харчування
- Малорухливий спосіб життя
- Спадкова схильність
Зміна мікрофлори жовчного міхура відбувається часто через попадання в цю область патогенних мікроорганізмів, які внаслідок активного розмноження, призводять до закупорки проток і початку запального процесу. Часто причиною надмірної поширення мікроорганізмів і їх потрапляння в жовчний міхур є ослаблення імунітету.
Запальні процеси в самому жовчному міхурі або сусідніх органах призводять до зміни природної рівноваги біохімічних показників і пухлин. Відсутність адекватної реакції призводить до порушення обмінних процесів, зокрема до поганого відтоку жовчі, а, отже, до холециститу.
Ще одним фактором, що провокує розвиток холециститу, є вагітність. Особливо небезпечним в цьому відношенні є друга половина вагітності, так як в цей період в жіночому організмі починається гормональна перебудова, викликана природними процесами підготовки до пологів. Змінився гормональний фон здатний вплинути на багато систем і органи жіночого організму, наприклад на м'язи. Тонус гладкої мускулатури послаблюється зокрема під впливом гормону прогестерону, вироблення якого в період вагітності помітно посилюється. Крім виконання основної функції — розслаблення м'язів і розкриття матки — гормон, по шляху, змінює нормальну роботу деяких інших органів, наприклад, жовчного міхура. Відтік жовчі послаблюється через загального зниження тонусу м'язів. Холецистит при вагітності — досить поширене явище особливо серед старшого віку.
Нерегулярне і неправильне харчування також відіграє значну роль у розвитку холециститу. Жирна, маринована і смажена їжа, що містить велику кількість жирних кислот і холестерину, при постійному вживанні здатна сильно змінити хімічний склад різних біохімічних середовищ організму. Це провокує утворення холестеринових відкладень і каменів, тобто призводить до калькульозногохолециститу. Збалансоване ж харчування сприяє нормалізації обмінних процесів і виведенню відкладень з жовчного міхура.
Як наслідок неправильного харчування існує ще одна небезпека — ожиріння . На думку лікарів, зайва вага є справжньою епідемією сучасного суспільства. Жирові відкладення негативно позначаються на всіх органах і системах людського організму, викликаючи різні захворювання, які при нормальній вазі ніколи б не потривожили людини. Одне з таких захворювань — холецистит.
Малорухливий спосіб життя також грає досить помітну роль у розвитку холециститу. Зрозуміло, гіподинамія сильно впливає на гальмування багатьох природних процесів в організмі. Освіта шлункового, панкреатичного соку, відтік жовчі і так далі, все це має найважливіше вплив в нормальної і здорової життєдіяльності людини. Ослаблення рухливості призводить до поганого стимулювання цих процесів, що є свого роду пристосовницьких відповіддю організму на умови, що змінилися обставини. Якщо нічого в способі життя не змінювати, то це може привести до сумних наслідків.
Багато людей страждають від холециститу внаслідок спадкової схильності . Можливо, на це захворювання хворів хтось із батьків. Можливо, характер перебігу хвороби мав більш хронічні риси, що на генному рівні передалося наступному поколінню. Деякі гормональні перебудови, обумовлені спадковістю, ведуть до спочатку неправильного засвоєнню організмом різних речовин. Так, наприклад, не велика присутність холестерину в крові є абсолютно нормальним і природним. Однак в організмі, схильності до холециститу, дана речовина починає практично відразу утворювати на стінках жовчного міхура конкременти, приводячи до жовчнокам'яної хвороби. Єдиним виходом у такій ситуації для людини залишається суворе дотримання спеціально підібраною дієти, що зводить нанівець негативний вплив холестерину.
Лікування холециститу
Класичне лікування гострого холециститу, перш за все, має на увазі госпіталізацію і зняття больового синдрому. По клінічній картині, аналізам і іншим дослідженням лікарі визначать наявність або відсутність відкладень в порожнині жовчного міхура і поставлять діагноз. Це необхідно для вибору стратегії найкращого лікування.
У разі виявлення активного запального процесу призначаються протизапальні препарати (в тому числі і антибіотики). Це можуть бути препарати: но-шпа, гідрохлорид папаверину, а також антибіотики широкого спектру дії.
Після зняття запалення і придушення вогнища інфекції призначається прийом жовчогінних препаратів. Це необхідно для прискорення процесів спорожнення жовчного міхура і поліпшення загального стану хворого. Жовчогінні засоби при холециститі здатні значно послабити запальний процес, тому призначаються навіть на ранніх стадіях розвитку захворювання.
У разі виявлення кальцинатів або каменів в жовчному міхурі або протоках, при явно вираженому запальному процесі, призначається оперативне втручання. Залежно від локалізації і розмірів відкладень метою операції може бути видалення власне відкладень або видалення самого ураженого жовчного міхура (холецистектомія). У будь-якому випадку абсолютним показником для такого призначення є важкий стан хворого або відсутність видимих результатів при проведенні консервативного лікування.
Лікування народними методами
Слід зазначити, що при підозрі на холецистит не слід використовувати різні грілки , що застосовуються нібито для зняття болю. Дана процедура може привести до активізації руху каменів в самому жовчному міхурі або його протоках, що може привести до ускладнення ситуації (закупорка шийки жовчного міхура) і різних ускладнень (сепсис, перитоніт). Однак при хронічній формі холециститу лікування народними методами може привести до гарних результатів і значно полегшити стан хворого.
Серед народних методів лікування можна виділити два основних напрямки:
- Гомеопатичне лікування
- лікування зборами трав
Гомеопатичне лікування жовчнокам'яної хвороби має на увазі вплив на присутні в міхурі камені певного хімічного складу подібним же складом. Тобто, якщо аналіз сечі показав присутність у складі оксалатових або фосфатної кислоти, то і при лікуванні варто використовувати ці ж кислоти. Такі кислоти містяться в препаратах: Ацідум оквалікум, геклалава, Ацідум фосфорікум, Лікоподіум, Ацідум муріатікум. Всі препарати використовуються в розведенні 30.
При гомеопатичному лікуванні некалькулезного холециститу застосовуються інші препарати, основне призначення яких полягає в активізації імунітету організму для придушення запального процесу в жовчному міхурі. У випадках загострення холециститу рекомендується застосування таких препаратів:
- Лікоподіум 6, баптізія 3 — різке загострення, метеоризм, пронос.
- Берберіс 3 — колючі болі, що віддають в область лопатки
- Кардус маріанус 3, цина 3, хелідонііум 6 — сильне здуття живота, відрижка
- Хамомілла 3 — м'який стілець з зеленуватим відтінком
- Беладонна 3 — різкі спазми, сильне потовиділення
- Колоцинт 3 — водянисті випорожнення
- Бріонія 6 — від тиску
Жовчогінні засоби при холециститі ефективно приймати незалежно від методів лікування. Ось кілька рецептів сечогінних зборів і фруктово-овочевих сумішей:
- Безсмертник, суперечки або квітки пижма, кукурудзяні рильця. Чайну ложку цієї суміші залити склянкою окропу. Пити протягом усього дня маленькими ковтками.
- Приймати протягом усього дня півсклянки соку лимона і півсклянки суміші соків з моркви, буряка і огірків. Дана суміш ефективно виводить дрібне каміння і пісок з жовчного міхура.
- Сік одного лимона і столову ложку солі залити літром кип'яченої води і випити вранці натщесерце. Ефективний спосіб спорожнення жовчного міхура.
При виявленні паразитарної природи холециститу рекомендовано застосування таких зборів в фізіотерапевтичних цілях:
- Квіти календули, хвощ, квітки звіробою, подорожник, квітки пижма, мать-и- мачуха, кукурудзяні рильця, деревій, м'ята, трифоль, березові бруньки, кропива, ягоди шипшини і евкаліпт. Кожен з інгредієнтів взяти по одній чайній ложці і залити літром води. Довести до кипіння і настоювати протягом півгодини. Пити по півсклянки протягом всього дня 2-3 рази.
- Одну столову ложку трави безсмертника залити склянкою води і кип'ятити на водяній бані протягом 30 хвилин. В охолоджений відвар потрібно додати води до рівня повного склянки. Відвар приймати два рази протягом дня за 30 хвилин до їди.
Профілактика холециститу
Лікарі радять проводити профілактичні заходи при підозрі на холецистит людям старшого віку (особливо жінкам), не чекаючи явно виражених симптомів захворювання. При появі гіркоти у роті вранці, при неспецифічних болях в правому боці, при частих «порожніх» відрижка і так далі слід здати аналіз сечі, а також провести дуоденальне зондування. Як уже було відзначено вище, набагато легше попередити розвиток холециститу, ніж потім лікує його. Тому при виявленні зміни біохімічного складу жовчного соку і призначення дієти слід підійти до цього питання з усією серйозністю.
Багато фахівців радять частіше прислухатися до себе. Чи не ігнорувати болю і нездужання, які можуть виникати з певною періодичністю. Слід серйозно задуматися про зміну свого раціону харчування, звівши до мінімуму жирну або смажену їжу.
Дієти при холециститі
Серед ефективних дієт, які призначаються при запаленні внутрішніх органів (жовчного міхура, зокрема), найпопулярнішою і відомою є дієта №5 . Дана дієта при холециститі ставить за мету зменшити кількість вживаних продуктів, що містять холестерин, а також збільшити кількість рослинної клітковини. Деякі інші дієти багато в чому дублюють свідчення дієти № 5.
З раціону виключаються наступні продукти: різні рибні та м'ясні бульйони, соуси і підливи; смажені страви; консерви; ковбаси; гострі страви і приправи; дуже кислі ягоди (наприклад, журавлина або калина); страви з бобових; вироби з тіста (здобного); кава; какао.
У раціон додаються такі продукти: хліб з висівками, житній хліб; молоко; сметана; сир; вершкове масло; різні крупи; вегетаріанські супи (без додавання будь-яких видів бобових); нежирні страви з відвареної птиці, риби і м'яса; різні макаронні вироби; відварні і сирі овочі; свіжі фрукти (не кислий) в різному вигляді; компоти киселі; чай.
Набір дозволених продуктів досить багатий, тому при правильному підході можна готувати різноманітні страви. Нижче наведені приклади страв, дозволених в раціоні людей, які страждають холециститом.
- Помідори з яблуками: 4 солодких яблука, 2 помідори, 25-30 г волоських горіхів, лимонний сік, 50 мл вершків, сіль, цукор. Всі інгредієнти (крім помідорів) нарізати кубиками і фарширувати помідори.
- Курячі битки: 50 мл води, 100 г курячого фаршу, чайна ложка вершкового масла, 4 яєчні білки, сіль. Всі інгредієнти пропустити через м'ясорубку. Отриману масу розділити на кілька частин і приготувати на пару.
- Картопляний рулет з морквою: для рулету використовувати: кілька середніх картоплин, 1 яйце, столова ложка борошна, столова ложка сметани, столова ложка вершкового масла. Для фаршу використовувати: пару плодів моркви, столову ложку сиру, четверту частину яйця, чайну ложку цукру, чайну ложку масла. Відварити моркву (для фаршу), потовкти і додати решту інгредієнтів. Для приготування рулету зробити пюре з перерахованих інгредієнтів. Викласти фарш всередину рулету. Надати округлений форму і запекти в гарячій духовці.
Запор у дорослих
За медичними даними близько 30% людей страждають запорами в тій чи іншій мірі. Часто цей синдром пов'язаний із захворюваннями органів травлення, безпосередньо кишечника, або неправильним харчуванням.
Періодичні функціональні запори мають виражену тенденцію переходити в хронічний запор; наслідки ж систематичної затримки дефекації можуть бути дуже серйозними для організму, аж до загрози життю.
Причини запорів
У молодому віці запор частіше виникає в результаті стресів, вживання великої кількості рафінованої їжі, а також при систематичному придушенні рефлексу на дефекацію.
 Прийом заспокійливих препаратів, знеболювальних, спазмолітиків, наркотичних препаратів.
Прийом заспокійливих препаратів, знеболювальних, спазмолітиків, наркотичних препаратів.
Жінки часто страждають запорами під час вагітності, коли змінюється розташування органів черевної порожнини під дією зростаючої матки.
Післяпологовий парез кишечника також стає причиною запорів в перші два тижні після пологів.
У літньому віці порушення моторики шлунково-кишкового тракту також нерідко призводять до запорів. При цьому в старості часто присутні хронічні захворювання, які вимагають систематичного прийому ліків, чимало з яких можуть прямо або побічно впливати на евакуацію кишкового вмісту. Мала кількість рослинної клітковини в раціоні в будь-якому віці є основною причиною запорів у здорових людей.
Причини, небезпечні для життя
Іноді запор сигналізує про небезпечне для життя стані — непрохідності кишечника . Зазвичай трапляється у тих, хто переніс операцію в черевній порожнині або у людей з вродженими деформаціями кишечника.
Рак кишечника є основною причиною непрохідності товстої кишки.
Симптоми непрохідності тонкого кишечника наступні:
- коліки;
- нудота і блювота;
- здуття живота;
- сильна спрага;
- сухість у роті;
- тупий біль;
- загальний дискомфорт.
При непрохідності товстого кишечника запор протягом декількох днів може бути єдиним симптомом. Потім раптово виникає біль в животі з короткими спазмами через кожні кілька хвилин.
Інші симптоми:
- триваюча біль і нудота;
- помітні опуклості на черевній стінці.
Синдром ледачого кишечника
Занадто часте вживання проносних зробить ваш кишечник «ледачим». При стані хронічного запору, званому синдромом ледачого кишечника, скорочення, зазвичай просувають їжу через кишечник, можуть припинитися повністю. Щоб уникнути такої неприємності, порадьтеся з лікарем, якщо ви стали регулярно вживати проносне.
До синдрому ледачого кишечника можуть привести також:
- недостатнє споживання харчових волокон;
- недостатнє споживання рідини, особливо води;
- малорухливий спосіб життя.
- Не приймайте проносних частіше одного-двох разів на місяць без консультації з лікарем (див. «Чому лінується кишечник?»).
- Не захоплюйтеся клізмами!
Інші причини закрепів:
- Синдром подразненої товстої кишки;
- Страх перед дефекації внаслідок болю (геморой, анальна тріщина , парапроктит)
- Патології іннервації кишкової стінки.
Види запорів
За тривалістю існування запори можуть бути гострі і хронічні.
Хронічними вважаються запори, які періодично повторюються (безперервно або в цілому) протягом трьох місяців протягом півроку.
За якістю порушень — функціональні і органічні.
- Функціональні запори , як правило, нетривалі, і можуть з'являтися при нервовому напруженні, нераціональної дієті, періодичних гормональні зміни.
- Органічні запори пов'язані з порушенням структури стінок кишечника (хвороба Крона, колоректальний рак), неврологічними захворюваннями (травми нервових волокон, паркінсонізм), післяопераційний стеноз, і т.д.
За принципом порушення динаміки кишечника можуть бути спастичний запори і атонічні.
- Спастические виникають в результаті підвищеного тонусу кишечника, і зазвичай зустрічаються у дітей і людей молодого віку.
- Атонічні запори стають наслідком розтягування кишкової стінки і збільшення порогу рефлексу на дефекацію, або при зниженні тонусу кишечника з віком.
Симптоми запору
За правилами медичної діагностики запором прийнято вважати випорожнення рідше трьох разів на тиждень, сухим сегментованим калом, з присутністю відчуття неповного випорожнення кишечника.
Тим часом, характер калових мас може бути будь-яким, а при хронічних закрепах часто буває чергування рідкого і сухого калу.
Крім цих основних симптомів запору, часто присутні болі в правої клубової області, знижений апетит , здуття живота, болі і тріщини в області ануса, необхідність напруження при дефекації.
Лікування закрепів
Пацієнтам до 45 років на початковому етапі лікування призначають попускають на основі лактулози для очищення кишечника, і дієту багату рослинною клітковиною.
Також можливе прийняття препаратів на основі харчових волокон, або висівок (до 8 столових ложок на добу).
у разі, коли збільшення кількості клітковини в раціоні неможливо, наприклад, при виразці шлунка або хвороби крона, збільшують кількість рідини до двох літрів на добу.
Крім того, рекомендується виключити продукти і напої, що містять кофеїн, а на сніданок споживати продукти, багаті жирами.
Також для лікування від запорів слід внести корективи в сам ритуал дефекації: не відкладати процес, в разі виникнення позивів в незручний час, відводити достатню кількість часу для цього, створити спокійну обстановку (наприклад, Ви повинні бути впевнені, що двері в туалет надійно закрита).
Однак таким лікуванням можна обмежитися тільки в тому випадку, якщо пацієнт не має виражених болів в животі, різку втрату маси тіла, виділень крові і великої кількості слизу з прямої кишки, підвищення температури, зниження кількості гемоглобіну в крові.
Якщо пацієнт старше 45 років, або у нього є якийсь їх зазначених симптомів, перед призначенням лікування проводять додаткові дослідження. В першу чергу метою такого обстеження є виключення злоякісних утворень в прямій кишці.
Новонароджена дитина випорожнює кишечник 4-6 разів на добу, до чотирьох місяців нормою вважається спорожнення два рази на добу, у віці чотирьох років кратність дефекацій у дитини наближається до норми дорослих.
Отже, після чотирьох років вважається нормою, якщо дитина спорожняє кишечник через день.
Критерієм запору є суб'єктивні відчуття:
- болю в животі,
- хвороблива дефекація,
- необхідність тривалих потуг при дефекації,
- відмова від їжі.
А також на користь запору може свідчити щільна консистенція калу, його сегментація за типом овечого, наявність невеликої кількості червоної крові в калі (свідчить про анальної тріщині, непряма ознака запору).
Відсутність дефекації у новонародженої дитини може виникнути в результаті патологічного перебігу вагітності, важких пологів, травм. Все це може привести до порушення тонусу кишечника, і скупченню калових мас всередині.
Слід також враховувати можливість патології розвитку кишечника, при якій евакуація його вмісту неможлива.
Крім того слід пам'ятати, що вода необхідна не тільки тим немовлятам, які знаходяться на штучному вигодовуванні, а й немовлятам, особливо в спекотну літню погоду. Відсутність надходження в дитячий організм води призводить до надмірного всмоктуванню її в кишечнику і осушенню калових мас.
Фізіологічний зменшення обсягу калу у дітей, які знаходяться тільки на грудному вигодовуванні, нерідко відбувається у віці близько півроку. Це пояснюється тим, що в цей час енергетичні потреби дитини різко зростають, і мамине молоко засвоюється практично повністю.
Не турбуйтеся, якщо піврічний або семимісячний малюк не забруднює підгузник більше двох днів: це не запор. Однак при цьому необхідно оцінювати загальний стан дитини: чи спокійно він спить, чи не напружена черевна стінка, не підвищена чи температура тіла, чи не відмовляється малюк від їжі, і т.д. Якщо стан дитини незадовільний, негайно зверніться до педіатра.
Неускладнений запор у дитини лікують зміною дієти і збільшенням добової кількості води. Розрахунок необхідної кількості рідини в добу для дитини — 30мл на 1кг маси тіла.
Нерідко використовують і препарати, що відновлюють нормальну кишкову флору. Застосування проносних засобів при запорах у дітей рекомендується використовувати лише в разі неефективності попередніх заходів.
Перевагу слід віддавати засобам на основі лактулози, сольових розчинів, гліцериновим суппозиториям. Застосування проносних ліків не повинно ставати систематичним, так як це посилює картину запорів, і значно ускладнює відновлення нормальної роботи кишечника дитини.
Лікування запору при вагітності
Наявність запору при вагітності пояснюється фізичними та біохімічними змінами в організмі жінки. Так як проблема типова, то всім вагітним рекомендується дотримуватися режиму дрібного харчування, а також дієту з високим вмістом рослинної клітковини.
Вживання води на добу, при відсутності набряків, слід збільшити до двох літрів. Така тактика здатна вирішити проблему запору на весь термін вагітності, проте в останні два-три тижні більшості майбутніх мам все ж доведеться вдатися до проносних ліків. Сказати однозначно, як слід лікувати запор у вагітних, не можна, так як у кожної жінки на різних термінах це проблема може бути викликана безліччю факторів.
Крім перерахованих коштів можна використовувати лікування зміною положення: найпростіше і безпечне вправу — положення на четвереньках. У такій позі слід перебувати близько 15 хвилин двічі на день. Це нехитра вправа допомагає розвантажити поперек, поліпшити відтік сечі з нирок (що допоможе зменшити набряки), і тимчасово зняти тиск з нижніх відділів кишечника.
Лікування запору народними засобами
Рецепт 1. Лікування закрепів насінням подорожника. Одну столову ложку насіння подорожника залийте окропом, і настоюйте півгодини. Першу порцію ліки слід прийняти натщесерце, дві столові ложки, потім — по столовій ложці за 20 хвилин до їди. Перед кожним прийомом настій слід перемішати, щоб насіння рівномірно потрапило в кожну порцію.
Рецепт 2. Кора жостеру, як засіб лікування запорів і дорослі. Одну столову ложку подрібненої кори крушини залийте 300мл води, і прокип'ятіть на тихому вогні 20 хвилин. Остудіть відвар і процідіть. Приймайте ліки по 150мл натщесерце сутра, і перед нічним сном.
Рецепт 3. Корінь солодки від запору у дітей і дорослих. Столову ложку подрібненого кореня солодки заваріть склянкою окропу, 20 хвилин наполягайте, і приймайте рідина по столовій ложці щогодини.
Рецепт 4. Клізма з маслом обліпихи. Столову ложку обліпихової олії збовтайте в склянці теплої води. Отриману емульсію вберу в медичну гумову грушу, і введіть в пряму кишку. Під час процедури слід лежати на лівому боці. Якщо Ви лікуєте запор в домашніх умовах, не рекомендується застосування більше двох таких клізм.
Лікування кишкової непрохідності
Такий хворий повинен бути госпіталізований. Йому призначаються внутрішньовенні вливання, щоб скорегувати водно-сольовий баланс в організмі. Щоб знизити тиск в черевній порожнині, вводиться трубка для вилучення речовини, що скупчився в кишечнику; хворому не дають їсти і пити. Якщо все це не допомагає, необхідно хірургічне втручання.
Лікування запору, викликаного ліками
Якщо запор відбувається внаслідок прийому ліків, що містять кодеїн, або антигістамінних препаратів, лікар може знайти їм заміну.
Що роблять лікарі
Якщо через тиждень самолікування запор не припиняється, необхідно звернутися до лікаря, щоб з'ясувати, в чому причина.
Профілактика запорів
Регулярне вживання рослинної їжі, яка багата клітковиною, допоможе налагодити регулярний і природний пасаж по кишечнику.
Вживання їжі, багатої волокнами
Ці продукти покращують травлення і усувають запори:
- Фрукти (яблука, абрикоси, авокадо, диня, фініки, інжир, нектарини, апельсини, персики, груші, полуниця, кавун).
- Овочі (боби, зрілі і зелені, квасоля в стручках, брокколі, капуста брюссельська і городня, морква, кукурудза, горох, картопля, кабачки , гарбуз, ріпа).
- Горіхи (мигдаль, арахіс, пекан).
- хліб і крупи (хліб з висівками з борошна грубого помелу, вівсянка).
Якщо у Вас якесь захворювання шлунково-кишкового тракту, яке виключає можливість прийому такої їжі, слід дотримуватися рекомендацій лікаря при складанні раціону харчування, і прийому ліків.
Помірна фізична активність стимулює роботу кишечника.
Просте, і в той же час дуже ефективний засіб для встановлення регулярного стільця — склянку прохолодної води натще щоранку.
