До геморагічного інсульту відносять крововиливу в речовина мозку (крововилив в мозок або паренхиматозное крововилив) і в подоболочечние простору (субарахноїдальні, субдуральна, епідуральні). Спостерігаються і поєднані форми крововиливу — субарахноїдальний-паренхіматозні, паренхиматозно-субарахноїдальні і паренхиматозно-вентрикулярні.
Крововилив в мозок
Етіологія крововиливів в мозок
Крововилив в мозок найбільш часто розвивається при гіпертонічній хворобі, а також при артеріальній гіпертензії, обумовленої захворюваннями нирок, залоз внутрішньої секреції (феохромоцитома, аденома гіпофіза) і при системних судинних захворюваннях алергічної та інфекційно-алергічної природи, що супроводжуються підвищенням артеріального тиску (вузликовий періартеріїт, червоний вовчак). Крововилив в мозок може виникнути при вродженої ангіомі, при мікроаневрізми, що сформувалися після черепно-мозкової травми або септичних станів, а також при захворюваннях, що супроводжуються геморагічним діатезом — хвороби Верльгофа, лейкоз і уремії.
Патогенез крововиливів в мозок
В даний час визнано, що в патогенезі геморагій найбільше значення має артеріальна гіпертензія. Гіпертонія, особливо при гіпертонічній хворобі, веде до зміни судин, фібриноїдної дегенерації і гіалінозу артерій нирок, серця, а також всередині церебральних артерій. Зміни судин проходять кілька стадій: субендотеліальними серозна інфільтрація з підвищеною проникністю ендотелію для плазми крові супроводжується периваскулярной транссудацией і сприяє в подальшому концентрическому ущільнення стінок судин за рахунок фібриноїдної субстанції. Швидкий розвиток фібриноїдної дегенерації веде до формування розширених артеріол і до аневризмі. При цьому можна спостерігати, що елементи крові проникають в надірвані структури артеріальних стінок, і в цих місцях можуть утворюватися тромбози. В результаті Фібриноїдне-гиалиновой дегенерації артеріальних стінок можуть розвиватися розшаровуючі аневризми, які і вважають причиною кровотечі (per rexis) в результаті розриву судини.
Інтенсивність і розміри мозкового кровотоку визначаються розміром аневризми, тиском випливає з неї крові і швидкістю її тромбування. Найбільш часто крововилив розвивається в області підкіркових вузлів, в області putamen з стріарних артерій.
Кровоизлияния в переважній більшості випадків розвиваються у хворих на гіпертонічну хворобу і при всіх інших захворюваннях, які супроводжуються артеріальною гіпертонією. При атеросклерозі без артеріальної гіпертензії крововиливи зустрічаються дуже рідко. При захворюваннях, що не супроводжуються артеріальною гіпертонією (хвороби крові, соматичні захворювання, що супроводжуються геморагічним діатезом, уремія та ін.), Основним механізмом розвитку геморагії є диапедез внаслідок підвищення проникності стінок судин.
Патологічна анатомія крововиливів в мозок
Крововилив в мозок розвивається частіше в результаті розриву судини і значно рідше внаслідок діапедезу.
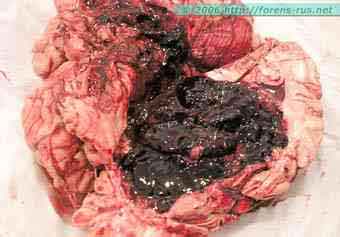
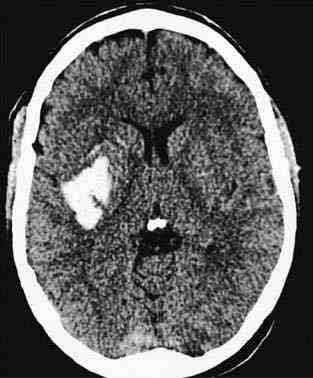
Морфологічно розрізняють гематоми, т . е. порожнини, заповнені рідкою кров'ю і згустками, добре відмежовані від навколишньої тканини, і геморагії з нерівними контурами, чітко не відокремленого — геморрагическое пропотеваніе. Звертає увагу переважна локалізація гематом в області підкіркових вузлів півкуль мозку. Значно рідше гематоми розвиваються в області зубчастих ядер мозочка і ще рідше -у області моста мозку. Формування гематоми відбувається головним чином внаслідок розсовування вилилась кров'ю мозкової речовини і здавлення останнього.
При крововиливі в мозок в 85-90% випадків спостерігається прорив крові в шлуночкову систему або в субарахноїдальний простір. Найбільш типове місце прориву — латерально-базальна частина переднього рогу бічного шлуночка (головка хвостатого ядра). Зустрічаються крововиливи з одномоментним проривом, стінки в різних ділянках шлуночкової системи.
При крововиливах по типу гематоми нерідко виявляють великий набряк мозку, сплощення звивин і розвиток грижових вклиненням мозку. Гематома полушарной локалізації викликає зміщення стовбура мозку з вклиненням його в тенторіальное отвір, наслідком чого є деформація стовбура мозку і розвиток в ньому вторинних дрібних крововиливів.
Кровоизлияния типу геморагічного просочування виникають переважно в зорових горбах, рідше в мосту мозку і білій речовині великих півкуль. Вони є результатом злиття дрібних вогнищ крововиливів, що виникають шляхом діапедезу з дрібних судин.
Класифікація крововиливів в мозок
У клінічній практиці широке поширення набула класифікація крововиливів в залежності від локалізації вогнища крововиливу. Серед паренхіматозних крововиливів розрізняють крововиливи у великі півкулі головного мозку, крововиливу в стовбур мозку і в мозочок. За локалізацією в півкулях крововиливи діляться на латеральні — назовні від внутрішньої капсули, медіальні — досередини від неї і змішані, що займають всю область підкіркових гангліїв.
Клініка крововиливів в мозок
Крововилив розвивається, як правило, раптово, зазвичай днем, в період активної діяльності хворого, хоча в поодиноких випадках спостерігаються крововиливи як в період спокою хворого, так: і в час сну. Для геморагії в головний мозок характерне поєднання загальномозкових і вогнищевих симптомів.
Раптова головний біль, блювота, порушення свідомості, прискорене гучне дихання, тахікардія з одночасним розвитком гемиплегии або геміпарезу — звичайні початкові симптоми крововиливу. Ступінь порушення свідомості буває різною — від легкого оглушення до глибокої атонической коми. При визначенні глибини розлади свідомості звертають увагу на можливість контакту з хворим, виконання хворим простих і складних вказівок, можливість повідомити анамнестичні відомості, швидкість і повноту відповідей хворого, збереження критики, ставлення до свого стану, орієнтуванні хворого в навколишньому середовищі. При глибокої непритомності мовного контакту з хворим немає, лише фіксується реакція хворого на гучні звуки, на укол або серію уколів.
При легкому ступені оглушення як у відповідях на питання, так і при виконанні наказів (навіть якщо у хворого немає афазії), видно сповільненість реакцій, збільшення латентного періоду. Виконує складні вказівок хворому не вдається, він швидко «виснажується.» І «відключається», хоча може повідомити про себе відомості, але плутає їх, відповідає на питання уповільнено і «невпопад». Нерідко відзначаються рухове занепокоєння, тривога, недооцінка свого стану, реакція на укол збережена — наголошується гримаса болю і вилучання руки або ноги.
відзначають в початковому періоді оглушення або сопор можуть через кілька годин перейти ВКОМ . Кома характеризується більш глибоким порушенням всіх життєво важливих функцій (дихання, серцевої діяльності), зниженням або втратою реакцій на подразники. Хворий не реагує на одиночний укол, слабкі і середні звуки, на дотик, але відсмикує здорову руку у відповідь на серію уколів. При атонической комі — крайнього ступеня термінального стану — втрачаються всі рефлекси (зрачковие, корнеальні, глотковий, шкірні, сухожилкові), артеріальний тиск падає, змінений ритм дихання — дихання типу Чейна -I Стокса змінюється диханням типу Куссмауля. Характерний загальний вигляд хворого з масивним крововиливом в півкулі: очі закриті, шкірні покриви гіперемійовані, нерідко спостерігається рясне потовиділення. Пульс напружений, артеріальний тиск підвищений. Очі повернені в сторону ураженого півкулі (параліч коркового центру погляду), зіниці можуть бути різної величини (анізокорія зустрічається в 60-70% випадків крововиливів полушарной локалізації), зазвичай зіницю більше на стороні вогнища. Нерідко відзначається розходиться (косоокість, обумовлене, як і анізокорія, здавленням окоруховогонерва на боці гематоми, яке є симптомом, що вказує на розвивається здавлення стовбура мозку гематомою і перифокальним набряком мозку, спочатку виникли в півкулі, де стався крововилив.
Найбільш частий вогнищевий симптом крововиливи — геміплегія. Зазвичай поєднується з центральним парезом лицьової мускулатури і мови, а також темігіпестезіей в контралатеральних кінцівках і гемианопсией. До вогнищевих симптомів (Крововилив в великі півкулі головного мозку слід віднести параліч погляду, сенеорно-моторну афазію (при левополушарной локалізації крововиливу), анозогнозію, т. Е. Неусвідомлення хворим свого паралічу, при крововиливі в праву півкулю. При крововиливах в праву півкулю спостерігаються насильницькі руху в здорових правих кінцівках — паракінези або автоматизовані руху. Паракінези можна відзначити незабаром після інсульту в фазі психомоторного збудження, коли свідомість втрачено ще не повністю. Хворий рухає здоровою рукою і ногою, як би жестикулюючи, або доторкається до носа, підборіддя, чухає живіт, згинає і розгинає ногу. Зовні ці рухи нагадують цілеспрямовані, проте у міру порушення свідомості вони стають все більш автоматизованими.
Значне місце в клініці гострого періоду крововиливи займають дистонії, різні варіанти порушення м'язового тонусу, детально вивчені вітчизняними невропатологами: С. Н. Давиденкова (1921), Н. К. Боголєпова (1953), Д. К. Луньовим (1962) та ін. У перший момент гостре порушення мозкового кровообігу веде до розвитку м'язової гіпотонії на стороні паралічу.
Підвищення м'язового тонусу може розвинутися безпосередньо після інсульту або через кілька годин або навіть кілька днів. Для крововиливу в мозок найбільш характерно підвищення м'язового тонусу приступообразно, у вигляді пароксизмів. Нападоподібне підвищення м'язового тонусу, назване С. Н. Давиденкова горметонія, клінічно проявляється дуже яскраво.
Пароксизмальне підвищення м'язового тонусу частіше спостерігається в паралізованих кінцівках, однак воно може бути і в гомолатеральних вогнища кінцівках. В руках тонічний спазм зазвичай охоплює аддуктори плеча, флексоров і пронатори передпліччя, в ногах — аддуктори стегна, екстензоров гомілки і внутрішні ротатори стопи. Можна спостерігати, як у міру розслаблення тонічних спазмів у зазначених м'язах виникає підвищення м'язового тонусу в м'язах — антагоністах. Тривалість таких нападів м'язової гіпертонії коливається від декількох секунд до декількох хвилин. Напади горметонічеекіх судом посилюються від різних екстсро- і інтерорецептівних подразнень. Іноді судоми горметонии досягають такої інтенсивності, що супроводжуються переміщенням кінцівки. У деяких хворих спостерігається часткова горметония, т. Е. Що охоплює будь-яку одну кінцівку, у інших — гемігорметонія.
Особливо різко пароксизмальное підвищення м'язового тонусу спостерігається при нолушарних крововиливах, що супроводжуються проривом крові в шлуночки мозку. Зміна м'язового тонусу при полушарних крововиливах пов'язано з дисфункцією тонігенних структур мозкового стовбура, що регулюють м'язовий тонус, обумовленої сдавленней і дислокацією стовбура.
При паренхіматозних крововиливах ж через кілька годин (іноді до кінця першої доби) з'являються менінгеальні симптоми. При цьому ригідності потиличних м'язів може не бути зовсім, рідко викликається верхній симптом Брудзинського, але з великою постійністю відзначаються симптом Керніга на непаралізованной стороні і позитивний нижній симптом Брудзинського. Відсутність симптому Керніга на стороні паралічу служить одним з критеріїв визначення боку ураження.
Підвищення температури тіла спостерігається у хворих з паренхіматозним крововиливом через кілька годин з моменту захворювання і тримається кілька днів в межах 37-38 ° С. При прориві крові в шлуночки і при близькості вогнища крововиливу до гіпоталамічної області температура тіла досягає 40-41 ° С. Як правило, в периферичної крові спостерігається лейкоцитоз, невеликий зсув лейкоцитарної формули вліво, в першу добу захворювання відзначається підвищений вміст цукру, іноді залишкового азоту. Нерідко відзначається підвищена фібринолітична активність крові, в більшості випадків знижена агрегаціятромбоцитів.
Перебіг і прогноз крововиливів у мозок
При церебральних геморрагиях відзначається велика летальність, яка за даними різних авторів коливається між 75-95%. До 42-45% хворих з масивним крововиливом в головний мозок помирають протягом 24 годин від початку інсульту, інші вмирають на 5-8-у добу захворювання і в рідкісних випадках на 15-20-ту добу. Найбільш частою причиною смерті хворих з геморагічними інсультами є обмеження стовбура при полушарной геморагії в зв'язку з набряком мозку. Друге місце по частоті причин смерті займає саме вогнище з масивним проривом крові в шлуночкову систему і руйнуванням життєво важливих утворень.
Лікування крововиливів в мозок
Перш за все слід забезпечити вільну прохідність дихальних шляхів, для чого необхідно видалити рідкий секрет з верхніх дихальних шляхів за допомогою спеціальних відсмоктувачів, застосувати ротові і носові повітроводи, протерти ротову порожнину хворого. При супутньому набряку легенів рекомендуються кардиотоники: 1 мл 0,06% розчину Карг чи, кін а чи 0,5 мл 0,05% розчину строфантину з глюкозою в / в, а також вдихання кисню з парами спирту з метою зменшення ціноутворення в альвеолах. Призначають атропін 1 — 0,5 мл 0,1% розчину, фуросемід (лазикс) 1-2 мл 1% розчину, димедрол 1 мл 1% розчину в / м.
Необхідно застосування коштів, спрямованих на попередження та усунення гіпертермії. При температурі тіла близько 39 ° С і вище призначають 10 мл 4% розчину амідопірину або 2-3 мл 50% розчину анальгіну в / м. Рекомендується також регіонарна гіпотермія великих судин (бульбашки з льодом на область сонних артерій на шиї, в пахвові і пахові області).
Щоб зупинити кровотечу і попередити його відновлення, необхідно знизити артеріальний тиск і підвищити згортання крові. Для зниження артеріального тиску використовують дибазол (2-4 мл 1% розчину), гемитон (1 мл 0,01% розчину). При відсутності ефекту призначають аміназин (2 мл 2,5% розчину і 5 мл 0,5% розчину новокаїну) в / м або в складі суміші: аміназин (2 мл 2,5% розчину), димедрол (2 мл 1% розчину) , промедол (2 мл 2% розчину) в / м, гангліоблокатори — пентамін (1 мл 5% розчину в / м або 0,5 мл в 20 мл 40%) розчину глюкози в / в, повільно під контролем АТ), бензогексоній ( 1 мл 2% розчину в / м), арфонад (5мл 5% розчину в 150 мл 5% розчину глюкози в / в зі швидкістю 50-30 крапель в хвилину). Гіпотензивні препарати повинні застосовуватися з обережністю.
Гангліоблокатори можуть різко знизити артеріальний тиск, тому призначати їх слід у виняткових випадках, при АД, що перевищує 200 мм рт. ст. Вводити гангліоблокатори треба обережно з постійним наглядом за АТ кожні 20-30 хв. При цьому слід домагатися зниження тиску до оптимального рівня, індивідуального для кожного хворого.
Показані засоби, що підвищують згортання крові і зменшують судинну проникність: 2 мл 1% розчину вікасолу, препарати кальцію (10 мл 10% раствоpa хлориду кальцію в / в або глюконат кальцію 10 мл 0,25% розчину в / м). Застосовують 5% розчин аскорбінової кислоти — 5-10 мл в / м.
Хворим з геморагічним інсультом необхідно призначати препарати, які гальмують патологічно підвищену фібринолітичну активність крові. З цією метою застосовують амінокапронову кислоту, вводячи ер у вигляді 5% розчину в / в крапельно по 100 мл під контролем вмісту фібриногену і фібринолітичної активності крові протягом перших двох діб. Для зниження внутрішньочерепної гіпертензії і зняття набряку мозку застосовують фуросемід — лааікс (20-40 мг в / в або в / м), а також мавніт (готовий 10-15-20% розчин з розрахунку 1 г в 200 мл ізотонічного розчину хлориду натрію або 5% розчину глюкози в / в крапельно). Небажано застосування сечовини, так як наступає слідом за потужним протинабрякову ефектом викарное розширення судин мозку може привести до повторного ще більш грубому набряку і можливого кровотечі в паренхіму мозку. Дегідратаційним дію має гліцерин, що підвищує осмотичний тиск крові, що не викликає порушення електролітного балансу.
Інфузійну терапію слід проводити під контролем показників кислотно-лужної рівноваги та електролітного складу плазми. При наростанні набряку мозку і загрозу життю хворого показано хірургічне лікування.
Хірургічне лікування.
Оперативне втручання при внутрішньомозкової гематоми зводиться до видалення крові, що вилила і створення декомпресії. В даний час накопичений багаторічний досвід хірургічного лікування геморагічних інсультів. Можна вважати загальновизнаною точку зору нейрохірургів, що хірургічне лікування показано при латеральних гематомах і недоцільно при медіальних і великих крововиливах. Хірургічне лікування при латеральних гематомах доцільно проводити в першу добу інсульту до розвитку зсуву, деформації та здавлення стовбура мозку. При хірургічному лікуванні гематоми летальність у порівнянні з консервативною терапією знижується з 80% до 50-40% [Арутюнов А. І., Ромоданов А. П., Педаченко Г. А., 1967, Богатирьов Ю. В., 1968].
Субарахноїдальнийкрововилив
Етіологія субарахноїдальних крововиливів
В більшості випадків причиною спонтанного субарахноїдального крововиливу є розрив внутрішньочерепної аневризми. Артеріальні аневризми головного мозку, як і аневризми іншої локалізації, являють собою обмежене або дифузне розширення просвіту артерії або випинання її стінки. Більшість аневризм артерій головного мозку має характерний вигляд невеликого тонкостінного мішка, в якому зазвичай можна розрізнити дно, середню частину і так звану шийку.
У зв'язку з цими анатомічними особливостями подібні аневризми часто називають мішкоподібними. Рідше аневризма має вигляд великого сферичного освіти або ж дифузного розширення артерії на значному протязі (так звані S-образні аневризми).
Більшість аневризм розташовується на артеріях основи мозку. Їх улюбленою локалізацією є місця розподілу і анастомозірованія артерій мозку. Особливо часто аневризми локалізуються на передній сполучної артерії в місці відходження задньої сполучної артерії від внутрішньої сонної артерії або в області гілок середньої мозкової артерії. Порівняно невелика частина аневризм локалізується в системі вертебральних і базилярної артерій. У жінок аневризми бувають частіше, ніж у чоловіків.
Питання про походження мішечкуваті аневризм, які складають переважну більшість аневризм, до теперішнього часу залишається в значній мірі відкритим. На думку більшості авторів, в основі освіти аневризм лежать дефекти розвитку судинної системи мозку, інша (менш численна) група дослідників підкреслює роль атеросклерозу і гіпертонічної хвороби як однієї з головних причин виникнення мішечкуваті аневризм.
концепція травматичного генезу аневризм судин головного мозку запропонована М. Б. Копиловим (1962), який вважає, що в момент травми різко зростає тиск в артеріях мозку. Під впливом такого гемогідравлічеокого удару може виникнути пошкодження артеріальної стінки з подальшим розвитком аневризми. Невелика частина аневризм розвивається в зв'язку з попаданням в артерію мозку інфікованих емболів. Ці так звані мікотіческіе аневризми характеризуються переважним розташуванням на конвекситальной поверхні мозку. Вони найчастіше розвиваються у людей молодого віку, які страждають затяжним септичним ендокардитом. У походження великих сферичних і S-образних аневризм безсумнівно провідну роль відіграє атеросклероз.
Далеко не всі аневризми викликають клінічні симптоми. Велика частина аневризм є випадковою знахідкою при патологоанатомічному дослідженні. Аневризми виявляють у людей різного віку — від дитячого до старечого. Клінічно аневризми проявляють себе субарахноїдальним крововиливом на четвертому і п'ятому десятилітті життя.
Серед інших причин субарахноїдального крововиливу відзначають атеросклеротичні і гіпертонічні зміни судин, пухлини мозку первинні і метастатичні, запальні захворювання, уремию, хвороби крові.
Клініка субарахноїдальних крововиливів
Зазвичай субарахноїдальний крововилив розвивається раптово, без будь-яких провісників. Лише у невеликої частини хворих до крововиливу спостерігаються симптоми, обумовлені наявністю аневризми — обмежені болю в лобно-очноямкову області, парези черепних нервів (частіше окоруховогонерва). Розрив аневризми може статися в момент фізичного або емоційного напруження.
Перший симптом субарахноїдального крововиливу — раптовий гострий головний біль, яку самі хворі визначають як «удар», як відчуття «поширення в голові гарячої рідини». У перший момент захворювання біль може мати локальний характер (в області чола, потилиці), потім стає розлитої. Надалі у хворого з'являється біль в шиї, в спині і ногах. Майже одночасно з головним болем виникають нудота, багато кратна блювота. Слідом за нападом головного болю настає втрата свідомості. У легких випадках втрата свідомості нетривала (10-20 хв), у важких — несвідомий стан триває багато годин і навіть діб. У момент розриву аневризми або незабаром після нього можуть спостерігатися епілептичні припадки.
Для крововиливів з артеріальних аневризм особливо характерно швидкий розвиток менінгеального симптомокомплексу. При обстеженні хворого виявляються ригідність потиличних м'язів, симптоми Керніга і Брудзинського, світлобоязнь, загальна гіперестезія. Лише у найбільш важко хворих з пригніченням рефлекторної діяльності менінгеальні симптоми можуть бути відсутні.
Частим симптомом, супроводжуючим субарахноїдальний крововилив, є порушення психіки. Ступінь психічного розладу може бути різною-від невеликої сплутаності, дезорієнтацію до важких психозів. Нерідко після крововиливу спостерігається психомоторне збудження або розвиваються порушення пам'яті, характерні для корсаковского синдрому.
Як реакція на излившуюся кров в подоболочечное простір, а також в результаті роздратування гіпоталамічної області, в гострому періоді спостерігається підвищення температури тіла до 38-39 ° С, зміни з боку крові у вигляді помірного лейкоцитозу і зсуву лейкоцитарної формули вліво. Поряд з цим у багатьох хворих, які не страждають на гіпертонічну хворобу, спостерігається підйом артеріального тиску. У важких випадках, при масивних крововиливах, спостерігаються виражені порушення вітальних функцій: серцево-судинної діяльності та дихання.
У гострій стадії субарахноїдального крововиливу ряд симптомів обумовлений швидким підвищенням внутрішньочерепного тиску (головний біль, блювота). Підвищення внутрішньочерепного тиску і викликане цим утруднення венозного відтоку призводять до розвитку застійних явищ на очному дні. Крім розширення вен і набряклості сосків зорових нервів можуть бути виявлені крововиливи в сітківку ока.
У великому відсотку випадків при субарахноїдальний крововилив спостерігаються також парези черепних нервів і симптоми вогнищевого ураження мозку. Поразки черепних нервів у хворих зі спонтанними субарахноїдальними крововиливами є патогномонічними для розриву базальних артеріальних аневризм. Найчастіше спостерігається ізольований парез окорухового нерва, що виникає в момент розриву аневризми або незабаром після нього. У переважній більшості випадків ізольоване однобічне ураження окорухового нерва спостерігається при крововиливі з аневризми, що розташовується в місці відходження задньої сполучної артерії від внутрішньої сонної.
Кровоизлияния з аневризм внутрішньої сонної і передньої сполучної артерій поблизу зорових нервів і хіазми порівняно часто супроводжуються ураженням зору. Порушення функцій інших черепних нервів спостерігається рідше.
Відзначено дві основні причини поразки черепних нервів у хворих з артеріальними аневризмами. По-перше, безпосереднє здавлення нерва аневризмою і, по-друге, крововилив в нерв і його оболонки в момент розриву аневризми з подальшим утворенням сполучнотканинних периневральних зрощень.
У багатьох хворих розвиваються симптоми вогнищевого ураження мозку: парези кінцівок, порушення чутливості, мовні розлади тощо. Виникнення цих симптомів обумовлено найчастіше супутнім крововиливом в мозок або локальною ішемією мозку, викликаної спазмом артерій або ішемією, внаслідок тромбування аневризми.
Вивченню клінічних проявів артеріального спазму при розриві артеріальних аневризм, патологоанатомічним змінам в мозку, обумовленим спазмом, присвячене в даний час багато робіт. Судячи з ангіографічним даними, найбільш виражений спазм артерій відзначається поблизу аневризми, проте в окремих випадках можна виявити і спазм артерій, розташованих на віддалі від неї. Тривалість спастичного скорочення артерій найчастіше не перевищує 2-4 тижнів.
Висловлюються припущення, що розвивається в результаті спазму гостра ішемія стовбура мозку є найбільш імовірною причиною ряду важких симптомів, які супроводжують розрив аневризми, таких , як втрата свідомості, порушення дихання та серцевої діяльності. Цікавим є те обставина, що артеріальний спазм може бути причиною не тільки ішемії мозку поблизу розірвалася аневризми, а й віддаленого полушарного поразки. Так, при аневризмах передньої сполучної артерії часто вдається виявити локальні симптоми, викликані порушенням кровообігу в басейні передніх мозкових артерій — парези ніг, психічні зміни, дефекти праксису. Спазм середньої мозкової артерії призводить до парези протилежних кінцівок, порушення чутливості в них і афатические явищам. Причини спазму артерій при розривах артеріальних аневризм вивчені недостатньо. Висловлюється припущення, що велике значення мають такі фактори, як пошкодження стінки артерії і її сегментарного нервового апарату токсичними продуктами розпаду формених елементів крові.
Перебіг і прогноз субарахноїдальних крововиливів
Прогноз внутрішньочерепних крововиливів, викликаних розривом артеріальних аневризм, несприятливий. У більшості випадків справа не обмежується одноразовим крововиливом. Повторні крововиливи з аневризм протікають особливо важко. При них частіше спостерігаються парези, паралічі, а смертність приблизно вдвічі більше, ніж при первинних крововиливах.
Спостереження за хворими, які перенесли субарахноїдальний крововилив, дозволило встановити, що основна частина рецидивів припадає на 2 4-й тиждень після першого крововиливу. Через 2 місяці після розриву аневризми повторні крововиливи виникають порівняно рідко. Протягом перших 4-6 тижнів помирає до 60% хворих з крововиливами з артеріальних аневризм.
Діагноз субарахноїдальних крововиливів
Клініка субарахноїдального крововиливу можна вважати добре вивчена, і в типових випадках діагноз не викликає серйозних труднощів. Однак в ряді випадків на початку захворювання, коли менінгеальний симптомокомплекс ще не повністю розвинувся і на перший план виступають такі симптоми, як блювота, головний біль, підвищення температури, помилково може бути поставлений діагноз гострої інтоксикації, харчового отруєння.
В інших випадках при відносно м'якому поступовому розвитку синдрому субарахноїдального крововиливу виникає підозра на цереброспінальної менінгіт. Діагностичні труднощі в більшості випадків можуть бути легко усунені за допомогою пункції. Діагноз субарахноїдального крововиливу вважається підтвердженим при наявності крові в спинномозковій рідині. Дослідити рідину потрібно швидко, щоб уникнути (неправильних терапевтичних заходів.
У перші дні після субарахноїдального крововиливу спинномозкова рідина більш-менш інтенсивно забарвлена кров'ю. Однак макроскопічний аналіз кривавої рідини не є достатнім для підтвердження діагнозу. Взяту рідина рекомендується центрифугувати. В отриманій після центрифугування рідини при субарахноїдальний крововилив визначається ксантохромия. Крім того, діагноз субарахноїдального крововиливу в перші години захворювання можна підтвердити наявністю вилужених еритроцитів при мікроскопічному дослідженні спинномозкової рідини. Через добу і більше після субарахноїдального крововиливу в ній з'являються макрофаги і лімфоцитарний цитоз.
Остаточний діагноз аневризми артерій головного мозку, визначення її точної локалізації, форми і розміру можливі тільки за допомогою ангіографії. Навіть найретельніше неврологічне обстеження в більшості випадків дозволяє лише з більшою або меншою ймовірністю припускати аневризму артерій мозку, а точна топічна діагностика аневризм, особливо множинних, практично неможлива.
Небезпеки, пов'язані з транспортуванням хворого в спеціалізовані нейрохірургічні стаціонари, у багатьох випадках перебільшені. Часто труднощі для диференціального діагнозу виникають при субарахноїдальних крововиливах з пухлин мозку, до цього що протікають безсимптомно. Однак наростання вогнищевих симптомів ураження речовини мозку, а також нейтрофільний цитоз в спинномозковій рідині, що спостерігається протягом всього періоду захворювання при пухлинах мозку, дозволяють поставити правильний діагноз.
Лікування субарахноїдальних крововиливів
Необхідно дотримання суворого постільного режиму протягом 6 тижнів. Тривалість цього терміну пов'язана з тим, що переважна більшість повторних крововиливів з аневризм буває протягом 1-11 / 2 міс після першого. Крім того, значний період потрібно для утворення міцних сполучнотканинних зрощень поблизу розірвалася аневризми.
У гострій стадії крововиливу з метою створення умов для тромбування аневризми показані препарати, що підвищують згортання крові (вікасол, хлорид кальцію) , а також кошти, спрямовані на пригнічення фібринолітичної активності крові. З цією метою застосовують амінокапронову кислоту 10-15 г щодня протягом перших 3-6 тижнів, небезпечних для повторного крововиливу.
Оскільки навіть незначне напруження або хвилювання може викликати підвищення артеріального тиску і спровокувати повторний крововилив, необхідно застосування седативних засобів. Призначення цих препаратів в гострому періоді крововиливу тим більше показано, що багато хворих, які перенесли крововилив з аневризм, бувають порушені. При сильному збудженні потрібне застосування таких препаратів як діазепам (седуксен), аміназин та ін. Важливо контролювати роботу кишечника.
Розрив аневризми часто супроводжується підвищенням артеріального тиску, тому виникає необхідність в призначенні засобів, що знижують рівень артеріального тиску. У тих випадках, коли розрив аневризми супроводжується поширеним і стійким спазмом артерій мозку, виникає необхідність в застосуванні препаратів, що знімають спастичне скорочення артерій і поліпшують колатеральний кровообіг. На жаль, існуючі судинорозширювальні засоби малоефективні при артеріальному спазмі, спричиненому розривом аневризми.
Показана також терапія, спрямована на боротьбу з набряком мозку і внутрішньочерепної гіпертензією. З цією метою застосовують повторні спинномозкові пункції, салуретики, гліцерин і барбітурати парентерально.
Радикальним методом лікування артеріальних аневризм є хірургічний. Оперативне втручання до недавнього часу вважали показанням для попередження повторного крововиливу, що розвивається, як правило, протягом 2-6-го тижня після розриву аневризми. Однак в останні роки це питання переглядається, так як за даними ряду спостережень консервативна терапія, спрямована на пригнічення фібринолізу і проводиться протягом терміну, небезпечного для розвитку рецидиву, надійно попереджає повторні субарахноїдальні крововиливи.
Новини по темі:
 «Ми те, що ми їмо» — говорить відома прислів'я, і вчені постійно доводять правоту цієї думки. Так, нещодавно співробітники Life Sciences Research Organization встановили, що ймовірність небезпечних для життя захворювань — інсульту та інфаркту — можна значно знизити, просто вживаючи в їжу лісові горіхи. Основою для даного наукового висновку ст
«Ми те, що ми їмо» — говорить відома прислів'я, і вчені постійно доводять правоту цієї думки. Так, нещодавно співробітники Life Sciences Research Organization встановили, що ймовірність небезпечних для життя захворювань — інсульту та інфаркту — можна значно знизити, просто вживаючи в їжу лісові горіхи. Основою для даного наукового висновку ст  Вчені з Нідерландів (а саме, співробітники університету Еразмуса) зробили дещо несподівані висновки, грунтуючись на проведеному дослідженні. Виявилося, що робота нирок має прямий зв'язок з роботою мозку, тому їх здорове функціонування важливо для розумових можливостей людини. Підставою для такого погляду стало
Вчені з Нідерландів (а саме, співробітники університету Еразмуса) зробили дещо несподівані висновки, грунтуючись на проведеному дослідженні. Виявилося, що робота нирок має прямий зв'язок з роботою мозку, тому їх здорове функціонування важливо для розумових можливостей людини. Підставою для такого погляду стало