Абсцесом головного мозку називається такий патологічний процес, при якому в порожнині черепа утворюється обмежений вогнище гнійного запалення. Прийнято розрізняти кілька клініко-патогенетичних форм цього захворювання:
- внутрішньомозкової абсцес (вогнище гнійного запалення розташовується виключно в мозковій тканині);
- субдуральний (гнійне вогнище знаходиться під твердою мозковою оболонкою);
- епідуральний (абсцес локалізується над твердої мозкової оболонки).
Це патологічний стан зустрічається відносно рідко. Частота його дорівнює 0,7 випадків на 100 000 населення в рік.
Причини абсцесу головного мозку
 Розвиток захворювання завжди пов'язане з наявністю інфекційного агента, а часом це мікст інфекція (кілька збудників). Проте ідентифікувати конкретні мікроорганізми вдається не завжди. Приблизно в одній чверті випадків бактеріологічні та вірусологічні посіви вмісту абсцесу виявляються стерильними. Для того, щоб розвинулося гнійне запалення, необхідна висока вірулентність мікроорганізму і зниження захисних сил макроорганізму (людини). При поєднанні цих двох умов розвивається абсцес головного мозку.
Розвиток захворювання завжди пов'язане з наявністю інфекційного агента, а часом це мікст інфекція (кілька збудників). Проте ідентифікувати конкретні мікроорганізми вдається не завжди. Приблизно в одній чверті випадків бактеріологічні та вірусологічні посіви вмісту абсцесу виявляються стерильними. Для того, щоб розвинулося гнійне запалення, необхідна висока вірулентність мікроорганізму і зниження захисних сил макроорганізму (людини). При поєднанні цих двох умов розвивається абсцес головного мозку.
Основними видами мікроорганізмів, роль яких доведена в походженні гнійного вогнища в черепі, є:
- стрептококи;
- бактероїди;
- протеї;
- стафілококи;
- аспергілли стають переважаючими збудниками при різкому зниженні імунітету (наприклад, на тлі ВІЛ-інфекції).
З огляду на ці дані, можна проводити етіотропне лікування, тобто спрямоване на придушення активності мікроорганізмів-збудників. Однак найчастіше залежність виду мікроорганізму визначається природою самого абсцесу.
Так, за походженням рекомендується розрізняти такі види цього захворювання:
- одонтогенний;
- отогенний ;
- гематогенний;
- травматичний;
- ятрогенний.
Походження гематогенних абсцесів пов'язано з інфекційно-запальними процесами в органах дихальної системи. Найчастіше на тлі бронхоектатичної хвороби, , емпієми плеври і т.д. утворюються бактеріальні емболи. З потоком крові вони потрапляють в мозок та інші, де й осідають, провокуючи вторинне розвиток інфекційного запалення.
З потоком крові можуть розноситися бактеріальні емболи, які утворюються на тлі інфекційного ендокардиту. Гематогенні абсцеси головного мозку найчастіше зустрічаються серед жителів розвинених країн.
Отогенні абсцеси пов'язані з наявністю хронічної інфекції в порожнині середнього і внутрішнього вуха, а також в придаткових пазухах носа. Це пов'язано з тим, що ЛОР-органів мають безпосередній зв'язок з головним мозком.
Поширення інфекції в даному випадку може відбуватися двома шляхами.
- Це може бути або поширення по венах в синуси головного мозку, або безпосереднє первинне проникнення через дуральном (тверду) мозкову оболонку. Аналогічним чином можуть поширюватися і одонтогенні абсцеси.
- У останньому випадку джерелом інфекційного запалення стають мікроорганізми, що викликають запальний процес в ротовій порожнині (в тому числі карієс, пульпіт і інші стоматологічні захворювання). Як одонтогенні, так і Отогенні абсцеси лідирують в країнах з разівается економікою.
Травматичні ушкодження черепа як джерело абсцесу головного мозку стають домінуючими у воєнний час. Це пов'язано з великою кількістю проникаючих поранень черепа. У мирний час це можуть бути побутові травми, але вони в структурі всіх джерел абсцесу головного мозку не перевищують 15%. При цьому виді мікроорганізми потрапляють відразу ж в порожнину черепа і при наявності умов (зниження імунітету і висока вірулентність мікроорганізму) викликають розвиток гнійного запалення.
У групі ятрогенних абсцесів головного мозку слід включати ті випадки, коли абсцес розвивається після різних нейрохірургічних втручань. Для їх попередження важливо підбирати високо ефективний антибіотик, який призначається в післяопераційному періоді. Найчастіше ці абсцеси вражають сильно ослаблених пацієнтів, у яких спостерігається значне зниження імунітету.
Патогенетичні стадії
Абсцес головного мозку формується не відразу. Він проходить ряд послідовних стадій, які слідують один за одним. До них належать такі (саме в такому порядку):
- Ранній енцефаліт, або церебро — інфекційно-запальний процес обмежується запаленням мозкової тканини. Тривалість цієї стадії становить три дні. Саме в цей час можна попередити подальше розгортання патологічного процесу, якщо підібрати дієвий антибіотик. У деяких випадках спостерігається спонтанне дозвіл процесу.
- На другій стадії відбувається утворення гнійної порожнини в центрі запального вогнища. Зазвичай за термінами це доводиться на 4-9-е добу. У цей час різко погіршується стан хворого.
- Третя стадія характеризується активним перебігом гнійно-запального процесу, коли відбувається розплавлення мозкової тканини.
Симптоми абсцесу головного мозку
Абсцес головного мозку виявляється декількома синдромами, для яких характерні певні симптоми (ознаки). Отже, основними синдромами цього патологічного процесу є:
- общеінтоксікаціонного;
- осередкової неврологічної симптоматики;
- загальномозковою синдром.
Тепер розберемося, що з якихось ознак складається кожен з цих синдромів. общеінтоксікаціонного синдром розвивається у відповідь на наявність інфекційного процесу в організмі. Він проявляється підвищенням температури тіла, появою ознобу, слабкості, нездужання, сухість у роті та іншими проявами. Температура досягає високих значень в тих випадках, коли організм ще в змозі чинити опір. Однак можуть бути і такі абсцеси головного мозку, при яких температура залишається нормальною. У цьому випадку мова йде про анергії або гіпергія, тобто такому стані організму, при якому імунна захист різко знижується. Прояви цього синдрому є найпершими ще при відсутності гнійної порожнини, тобто коли ситуація має оборотний характер. У зв'язку з цим знання основних симптомів в рамках цього синдрому, а також знання факторів ризику (осередки хронічної інфекції в організмі) дозволяє запідозрити абсцес головного мозку. Для підтвердження діагнозу і прийняття своєчасних заходів буде потрібно проведення додаткових методів дослідження.
Загальмозкові синдром доповнює клінічну картину общеінтоксікаціонного синдрому особливо на перших порах. Для цього синдрому характерно появи неспецифічних симптомів, до яких відносяться:
- сильні головні болі;
- запаморочення;
- нудота і блювота;
- втрата свідомості, в тому числі і коматозний стан;
- невмотивована зміна настрою — то занепадницькі, то радісне без видимої на те причини і т.д.
Прояви загальмозкові синдрому полягають в порушенні вищих нервових функцій. У поєднанні з синдромом загальної інтоксикації він дозволяє запідозрити наявність серйозного патологічного процесу, який уражує головний мозок.
Синдром осередкової неврологічної симптоматики призводить до появи таких ознак, які визначаються локалізацією гнійної порожнини. Так, можуть бути симптоми, що нагадують інсульт. Наприклад, якщо вогнище локалізується в правій півкулі, то розвивається параліч або парез лівої половини тіла. Якщо зачеплена скронева частка, то можуть порушуватися зорові функції. Таким чином, на підставі синдрому осередкової неврологічної симптоматики можна проводити топическую діагностику на підставі клінічної картини.
Діагностика
Діагностика абсцесу головного мозку переслідує такі цілі:
- підтвердити наявність гнійного запалення в головному мозку;
- визначити природу інфекційно запального процесу (ідентифікація мікроорганізму-збудника);
- провести топічної діагностики ураження головного мозку, тобто визначити локалізацію гнійного вогнища.
Для вирішення цих цілей використовуються різні інструментальні та лабораторні методи діагностики. Виявити наявність гнійно-запального процесу в організмі дозволяє банальний загальноклінічний аналіз крові. Ознаками, які це підтверджують, є лейкоцитоз (підвищення рівня лейкоцитів), збільшення ШОЕ, зсув лейкоцитарної формули вліво (з'являються молоді форми лейкоцитів). Для того, щоб можна було підтвердити локалізацію гнійного вогнища в центральній нервовій системі, рекомендується проводити цитологічне дослідження спинно-мозкової рідини (ліквору). В лікворі також буде спостерігатися підвищена кількість лейкоцитів, а також збільшується вміст білка.
Ідентифікація конкретного збудника можлива завдяки застосуванню методів мікробіологічної діагностики. Для цього спинно-мозкову рідину піддають бактеріологічному дослідженню. Метод хороший, але доводиться чекати результатів протягом 5-7 днів, а такої можливості немає. Тому доводиться починати лікування заздалегідь, а в залежності від отриманих даних його коригувати згодом. Діагностика вірусної інфекції проводиться за допомогою полімеразної ланцюгової реакції.
Найбільш інформативним методом дослідження головного мозку, який дозволяє визначити локалізацію гнійного вогнища, є комп'ютерна томографія. З її допомогою можна оцінити розміри ураження головного мозку, а також визначити вираженість патологічного процесу. Комп'ютерна томографія проводиться всім пацієнтам з підозрою на абсцес головного мозку.
Лікування
Лікування абсцесу головного мозку повинно починатися якомога раніше. В ідеалі воно повинно бути у першій патогенетичну стадію. При абсцесі головного мозку проводиться комплексна терапія, яка має на увазі використання наступних напрямків:
- антибактеріальна терапія;
- протизапальна;
- загальзміцнювальна;
- жаропонижающая;
- дезінтокскаціонная (але слід бути обережним, щоб не розвинувся набряк головного мозку);
- корекція порушених життєво-важливих функцій (серцевої діяльності, функції дихання і т.д.) ;
- лікування первинного вогнища і т.д.
Також залишається непорушним принцип гнійної хірургії: «Де гній — там і розріз». Це означає, що після деякої стабілізації загального стану пацієнта, рекомендується провести розтин гнійного вогнища і його дренування. Можна проводити зрошення гнійної порожнини стерильним розчином антибіотика, який має місцеву дію.
Лікування тривале. На початковому етапі воно проводиться у відділенні реанімації, а потім пацієнт переводиться в неврологічне відділення. Після виписки зі стаціонару починається тривалий період реабілітації.
Прогноз і наслідки
Прогноз при наявності гнійного вогнища в головному мозку завжди серйозний. Частота летальних випадків при даній патології висока.
Наслідки перенесеного абсцесу мозку для людини можуть бути різними. Деякі пацієнти можуть і не вийти з цього стану (смертельний результат). У кого-то зберігаються залишкові зміни у вигляді випадання різних функцій організму, які знаходяться під контролем ураженої ділянки головного мозку. Це означає, що людина може втратити зору, слух, здатність до інтелектуального мислення, у нього може залишитися паралізованою якась частина тіла і т.д.
Профілактика
Профілактика розвитку одонтогенних, гематогенних і отогенних абсцесів головного мозку полягає в своєчасному лікуванні вогнищ хронічної інфекції. Також для попередження розвитку всіх видів гнійного ураження головного мозку рекомендується підвищувати імунітет різними способами. Це підвищить опірність організму до різних інфекцій.
На закінчення необхідно відзначити, що абсцес головного мозку — це серйозний гнійно-запальний процес. Він зазвичай виникає на тлі супутніх патологічних процесів, тому їх своєчасне лікування є запорукою попередження розвитку абсцесу. Знання перших клінічних симптомів дозволяє запідозрити даний патологічний процес і застосувати додаткові методи дослідження для встановлення остаточного діагнозу. Це дозволить почати лікування якомога раніше, щоб негативні наслідки для організму були мінімальними.
Маніакально депресивний психоз
Маніакально-депресивний психоз проявляється у формі чергування маніакальних станів і станів депресії. Між цими станами присутні моменти нормалізації, при яких особистісні якості хворого повністю зберігаються. Це дає можливість говорити про успішному результаті захворювання. На це захворювання частіше страждають жінки, ніж чоловіки, причому найчастіше в старшому віці. Ранні симптоми хвороби проявляються досить чітко, тому помітити захворювання не складно.
Види і поширеність
Серед видовий класифікації маніакально-депресивних психозів зупинимося на розподілі по ступеня вираженості:
- циклотимия — найбільш виражена форма;
- циклофрения — найменш виражена форма.
Якщо говорити про поширеність, то тут точні цифри назвати не можна, оскільки менш виражені форми часто не реєструються медиками в зв'язку з тим, що люди не звертаються до лікувальних установ за допомогою. А ті, хто звертаються, як правило, мають важкі форми. Оперуючи сухими цифрами відзначимо, що маніакально-депресивні психози становлять близько п'яти відсотків всіх тих, хто звертається за психіатричною допомогою (зауважимо, що це аж ніяк не відповідає реальним цифрам поширеності маніакально депресивних психозів). Тут також можна відзначити, що медики користуються різними критеріями для визначення маніакально-депресивних психозів, по-різному визначають ступеня захворювання і в зв'язку з цим є значні похибки в появі статистичних даних.
Причини
Причини маніакально-депресивних психозів медики не без підстави вбачають в спадковості. Помічено, що в сім'ях, де є хворі на маніакально-депресивними психозами, значно частіше зустрічаються особи з різними психічними розладами (фазами маніакально-депресивного психозу). Дуже часто захворювання помічається через покоління. Один з факторів, що привертають до маніакально-депресивним психозів — ендокринний. Це може бути пов'язано з післяпологовим ендокринних сплеском, клімаксом, менструаціями. Зараз медики розробляють гипоталамическую складову в етіології маніакально-депресивних психозів.
Клінічна картина і перебіг
Доцільно розглядати клінічну картину різних видів психозів.
При циклофренія маніакальні стану, як і депресії, виникають або разом, або окремо. Депресії виникають частіше, маніакальні стану набагато рідше, хоча вираженість їх різна і по-різному час їх перебігу. Хвороба може виникнути як самостійно, так і на тлі будь-яких провокуючих чинників. Як правило, загострення відбуваються в один і той же час, зазвичай з осені на весну. Після того, як з'являються перші ознаки, швидко наростають і аферентні розлади. Пік процесу може наступити вже через пару днів після провісників. З такою ж типовість процес згасає. Депресія проявляється в першу чергу пригніченістю, психомоторнимзбудженням, порушеннями мови, загальмованістю розумової діяльності. Маніакальна фаза характеризується спонтанною ейфорією, прискоренням процесів мислення, психічних процесів, мовним збудженням.
Більшість хворих за все своє життя переживають тільки одну фазу, однак її тривалість може бути значною. Після цього, як правило, настає одужання. Медики не поспішають ставити діагноз «здоровий», тому в професійних колах це називають стійкою ремісією. По суті, повтор може статися і більш ніж через десять років після прецеденту. За даними обстежень у більшості пацієнтів відбувається чергування депресивних станів.
При циклотимии проявляються як вегетативні, так і соматичні порушення. Ці патологічні прояви завжди йдуть разом з депресіями, маскуючись під них. В іншому випадку, якщо вегетативні та соматичні розлади по силі перевищують депресію, то вже за ними медикам варто розмежовувати психічні порушення. Психотичні ознаки чергуються між собою, фази нападів змінюються фазами полегшень, при цьому особистісні якості не страждають. Тривалість нападів і ремісії різна — від кількох днів до кількох років. Напади також виникають найчастіше восени та навесні.
1. Депресії — характеризуються психічними розладами, загальмованістю психічних процесів, рухової загальмованістю, стабільно зниженим настроєм, небажанням спілкуватися з оточуючими, прагненням до самотності, сприйняття світу в чорних фарбах. При цих постійних, характерних симптомах ступінь емоційних розладів різна. Може бути як легка ступінь пригніченості, так і тупиковий безвихідне стан, крайня відчайдушність. Хворі стають недовірливими, їм здається, що у них болить серце, щемить і пече за грудиною. Перед безпосередньою депресією у хворих порушується сон, пропадає апетит, може виникнути запор, відчуття сухості в роті. У важких випадках дійсно виникають серцеві болі. На перший план виходять соматичні порушення. Далі наростають психічні патології. Ступінь «страждання» завжди різна, проте в деяких випадках вона порівнянна з втратою близьких (крайні стану). Хворих дуже важко виводити з цього стану, їх тужливий стан з кожним днем все посилюється. Депресія може бути по типу різких стрибків, вибухів, причому в деяких з депресивних моментів хворі можуть думати про суїцид або намагатися його зробити, наносять собі ушкодження. Як правило, до вечора стан трохи поліпшується.
У хворих їх стан страждань чітко відображається зовні — в очах видно туга і смуток, куточки губ опущені, стиснуті. Хворі сидять в зігнутою позі, вони пригнічені, не звертають увагу на те, що відбувається, при прояві інтересу до чогось це все виражається в темних, похмурих відтінках, часто висловлюється бажання померти. Як правило, спроба вивести їх з депресії призводить тільки до подразнення і погіршення ситуації. При відповідях на питання хворі говорять загальмоване, що не поширюючись про деталі, голос тихий, монотонний. Пацієнти не можуть зосередити увагу на тому, що відбувається, вони мало що пам'ятають навіть з найближчого минулого. При спробі відповісти на питання, що вимагає спеціальних знань (навіть з області, знайомої хворому), пацієнт дратується, вважає себе дурнем, ідіотом (самоприниження).
Оскільки спроби суїциду можуть не тільки озвучуватися, а й втілюватися в реальність, за такими людьми потрібно постійно стежити, контролювати їх дії, щоб вони не завдали собі шкоди. Найчастіше спроби покінчити життя самогубством виникають на піку процесу. Пацієнти, які страждають маніакально-депресивним психозом, мають нав'язливі ідеї, які опановують ними цілком. Це можуть бути ідеї самозвинувачень в чомусь, вони не бачать себе місця в цьому світі, відчувають свою гіпергреховность. З прогресуванням депресії хворим стає абсолютно апатичний навколишній світ — фарби і звуки не чіпають їх, кипуча життя навколо для них взагалі не існує, як би їх не залучали. Події, люди, що оточують хворого, сприймаються немов через туманну пелену. Хворий не відчуває реальності того, що відбувається — все для нього навколо — картинки. Психічні розлади нівелюють фізіологічну діяльність — хворий не відчуває прилив апетиту, не відчуває ситості, релаксації після повноцінного сну. При цьому у жінок можуть зникнути менструації, вони худнуть.
2. Маніакальні стану протилежні депресій . Емоційний стан піднесено, настрій хороший, розумові процеси прискорюються. У таких пацієнтів виникають різні асоціації. Маніакальні стани можуть бути трьох важких предметів: гипомания, типове маніакальний стан і манія величі з маренням. Маніакальні стани виникають по наростаючій — хворі відчувають радість, бадьорість, бажання працювати, творити. При їх енергії, запалі, хворі беруться за багато справ відразу, проте не доводять їх до кінця. Часто в цей момент пацієнти розкривають свої таланти — малюють, пишуть вірші, музику. Іде скутість, сором'язливість, іноді на межі неприпустимого. Хворі можуть хвалитися своїми сексуальними подвигами, відразу знайомляться, вступають в сексуальні зв'язки з незнайомими людьми без всяких обмежень, «гальм». Така поведінка схоже на зухвалому, некультурному. Весь світ сприймається через позитивний настрій, хворі часто не бачать перешкод, їх самооцінка підвищена.
Зрідка такий настрій здається неадекватною — навіть трагічну, важку звістку такі люди сприймають легко і невимушено, ніби нічого не сталося. Хворі намагаються втрутитися в розмову, викрикують свої ідеї, часом не відповідають проблемі. Через почуття своєї винятковості вони порівнюють себе з великими особистостями, часто вживаються в їх образи і наслідують їм. При цьому почуття часу, епохи для них втрачено. Крім психічних порушень підключаються і соматичні патології — гіпертонія, схуднення, .
Діагностика
При діагностуванні захворювання слід враховувати схожість деяких симптомів з . При психозах зберігається особистість хворого, а у шизофреніків йде деградація особистісних якостей. Крім цього, при діагностиці слід відрізняти захворювання від наслідків через травмування головного мозку.
Лікування
Лікування депресивних станів у першу чергу базується на призначенні спектра антидепресантів, таких як амітриптилін, меліпрамін, піразидол, азафен, Новерії і т.д. Щоб досягти бажаного ефекту і не сформувати стійкість до малих доз, препарат потрібно призначати порівняно великими дозами, рішення про які приймає лікар. Якщо препарати не допомагають, можна діяти від протилежного — призначають велику дозу декількох препаратів і різко їх скасовують — досить часто цей прийом є виправданим. Залежно від стану хворого призначають електросудорожну терапію, термальні стану (позбавлення сну на пару діб, дозоване голодування). У таких ситуаціях організм часто мобілізується і пацієнту стає краще. Манії лікуються аминазином і тизерцином внутрішньовенно і галоперидолом внутрішньом'язово, причому аміназин призначають на короткий термін, замінюючи його потім більш щадним тизерцином. Успішно застосовуються солі літію.
Прогноз
Найчастіше прогноз сприятливий, особливо при легкій формі. При важких формах вдається домогтися значних поліпшень, проте хворий, його стан повинні контролюватися близькими.
Невралгія трійчастого нерва
Трійчастий нерв відіграє дуже важливу роль в організмі. Його можна представити у вигляді дерева, розгалуженого на три частини — одна частина підходить до чола, друга до нижньої щелепи і третя — до верхньої щелепи, слизової носа, щоках і верхніх зубів. Кожна з цих гілок поділяється на більш дрібні гілки, що ведуть до певних частин обличчя. Якщо говорити в цілому, то трійчастий нерв відповідає за іннервацію слизової оболонки носа і носових пазух, шкіри обличчя, ротової порожнини, передньої третини мови, зубів, підборіддя-під'язикової, щелепно-під'язикової, жувальних м'язів, кон'юнктиву очей і інші ділянки. Особливість будови гілок нерва в тому, що очна і верхньощелепна гілка забезпечені тільки чутливими волокнами, а нижньощелепних гілка — і чутливими і руховими.
Запалення трійчастого нерва — невралгія — одне з найважчих захворювань по відчуттях хворобливості, тому пацієнти негайно звертаються до лікувального закладу. Захворювання переважно зустрічається у жінок старше п'ятдесяти років в правій частині обличчя.
Симптоми запалення трійчастого нерва
Найчастіше запалюється нижньощелеповий і верхньощелепної відростки. Біль нагадує удари струмом, при яких вони стають ритмічними, перманентно виникають. Найчастіше такі відчуття виникають спонтанно, без певних провісників нападу. У деяких випадках може стати наслідком автокатастрофи, відвідування стоматолога, сильного удару по обличчю. Оскільки біль поширюється найчастіше з верхньої щелепи на нижню, а потім вже на інші ділянки, то помилково пацієнти таку симптоматику пов'язують із захворюваннями зубів.
Больовий симптом при невралгії може бути типовим і не типовим. Типова форма — це переміжне стан затихання болю і її посилення. Виникнення болю провокується дотиком до обличчя, характер болю — раптовий, що стріляє. Зазвичай причина появи болів — дотик до обличчя, чистка зубів, гоління, умивання, нанесення макіяжу, потрапляння під порив вітру. У деяких випадках навіть невдала посмішка або міміка при розмові можуть спровокувати сильну невралгію. Нетипова біль захоплює велику частину обличчя, хворому часто важко локалізувати біль. Вона не має періодів стихання. Таку невралгію лікувати декілька важче.
Причина невралгії
Причини захворювання лежать в судинних, ендокринних, алергічних і психогенних порушеннях, хоча в основному невралгія трійчастого нерва вважається ідіопатичним захворюванням. Серед факторів, які найімовірніше пояснюють причину невралгії трійчастого нерва, варто розглядати здавлення самого нерва. Відбуваються подібні здавлення через наявність пухлин в черепі, аневризм артерій, які тиснуть на трійчастий нерв в місці розширення. Вплинути на компресію можуть спайки після інфекцій або травм, запалення носоглотки, запалення в області щелепи, неправильно поставлені пломби (вихід пломбувального матеріалу)
Лікування невралгії трійчастого нерва
Для того, щоб припинити больовий синдром, можна скористатися протисудомними препаратами — Тегретол, Баклофен. Препарати повинні призначатися фахівцем за певною схемою (поступове збільшення дози до шести тижнів, а потім зменшення). Тривало подібні препарати не застосовують, оскільки через деякий час колишній ефект від них зникає і можуть викликати токсикоз печінки, нирок, бронхоспазми, порушення психіки, сонливість, запаморочення. Більш щадні протисудомні препарати, якими користуються при лікуванні невралгії, Дифенін, Депакін, Конвулекс, Фенибут.
Для пом'якшення больового ефекту, усунення депресії використовують Діазепам, Пімозид, Амитриптилин. У разі, якщо причина лежить в зміні судин головного мозку, то показано лікування Кавінтон і тренталом. Для усунення сильних больових відчуттів можна використовувати Лідокаїн, Хлоретил, Тримекаїн. У поєднанні з медикаментозними методами лікування невралгії призначають і фізіотерапевтичні заходи. Серед таких широко застосовується голкорефлексотерапія, електрофорез, магнітотерапія, лазеропунктура.
У разі, якщо консервативні методи не допомагають (а в тридцяти відсотках випадків це дійсно так), то можна лікувати захворювання хірургічним шляхом. Серед безлічі методик останнім часом схиляються до менш травматичного методу — радіочастотна деструкція корінця. Через тканини проводиться струм певної частоти, який нагріває і руйнує корінці трійчастого нерва. Втручання робиться під місцевим наркозом, при необхідності сеанси можна повторити. Зазвичай призначається тим пацієнтам, хто більше року страждає невралгією при повній відсутності ефекту медикаментозного лікування.
деменція
деменції називають слабоумство, яке є придбаним і найчастіше наздоганяє пацієнтів в літньому віці. Деменція не може бути вродженою, тому її не варто плутати з формами слабоумства від народження. Людина до захворювання був цілком адекватний в поведінці, вмів виконувати найпростіші логічні операції, міг обслуговувати себе самостійно. Після захворювання деменцією ці функції частково або повністю втрачаються.
Деменція може виникнути не тільки в процесі старіння, а й при запальних захворюваннях головного мозку, травмах, дії токсинів, інсультах. Цей стан може бути як самостійним явищем, так і наслідком, ознакою якоїсь хвороби (хвороби Альцгеймера, хвороби Піка, хвороби Паркінсона).
Зазвичай під терміном деменція розуміють і судинні зміни, які відбуваються в головному мозку і дають відповідні симптоми.
Деменція, безсумнівно, позначається на звичайному житті людини, змінюючи при цьому і життя оточуючих. Прояви її багатогранні — це не тільки безпричинні депресивні стани, але це і порушення з боку мови, пам'яті, логіки. Подібні зміни сковують професійну діяльність людини, люди, які страждають деменцією, змушені залишити роботу, вони потребують постійного нагляду з боку родичів або доглядальниці. При цьому люди, які страждають деменцією, малообучаеми. Практично неможливо їх зацікавити чимось новим, щоб компенсувати втрачені навички.
Судинна деменція
Під судинної деменцією розуміють порушення розумових актів, яке викликане проблемами циркуляції крові в судинах головного мозку. При цьому такі порушення в значній мірі впливають на спосіб життя пацієнта, його активність в суспільстві.
При судинної деменції патологічні процеси розвиваються повільно. Тривалий час людина може не підозрювати про те, що хвороба вже підступила. Через те, що певні ділянки мозку отримують все менше кисню, клітини мозку починають гинути. При значній кількості відмерлих клітин мозок не справляється зі своїми функціями, що і виражається в деменції.
Подібний вид деменції становить близько десяти відсотків серед усіх хворих. Є також випадки, які обтяжені супутнім захворюванням, які в комбінації приводять до важких симптомів (наприклад, судинна деменція і хвороба Альцгеймера).
Одна з поширених причин судинної деменції — інсульт. При цьому однаково негативно впливають і тромбоз судин і їх розрив. Після таких станів в мозку людини відмирають клітини, які харчувалися з ураженої судини. У людей, які перенесли інсульт, збільшується ризик настання деменції в найближчі роки.
Зазвичай постинсультная деменція тісно пов'язана з місцем, де стався крововилив або тромбоз. Якщо кровообіг було порушено в зоні, відповідальної за когнітивну функцію, то навіть найменший інсульт може стати причиною розвитку деменції. Розлади, які виникнуть, безпосередньо пов'язані з ураженням конкретної зони мозку (що відповідає за ту чи іншу функцію).
Судинна деменція може виникнути не тільки через безпосередній патології в мозку, але і через загальне зниження рівня забезпечення мозку кров'ю — гіперфузіі. Виникає такий стан через зниженого артеріального тиску, зменшення об'єму крові, яка циркулює по судинах.
Пацієнтам похилого віку повинні контролювати свої основні захворювання, які можуть викликати деменцію. До них відносять гіпертонію або гіпотонію, атеросклероз, ішемію, аритмії, цукровий діабет і т.д. Деменції сприяє малорухливий спосіб життя, недолік кисню, згубні звички.
Симптоми судинної деменції досить важко відрізнити. Зазвичай про це захворювання говорять, якщо мав місце інсульт або інфаркт і після цього пацієнти демонструють симптоми деменції. До таких симптомів відносять парез кінцівок, відсталу рефлексію кінцівки (як правило, після інсульту права і ліва половина тіла відповідають на подразники з різною швидкістю, діаметрально протилежно тому боці мозку, де стався інсульт). У хворих судинної деменцією спостерігаються проблеми з ходьбою. Пацієнти самі скаржаться на запаморочення, відчуття невпевненості в ногах, відчуття їх тяжкості. Говорячи про більш конкретних симптомах, варто врахувати, що вони залежать від того місця, де стався крововилив. Якщо інсульт стався в області середнього мозку, то для пацієнта характерні проблеми зі свідомістю. Людей мучать галюцинації, вони можуть згадувати і пов'язувати воєдино абсолютно різні події. При подальшому прогресуванні людина відстороняється від світу, перестає цікавитися тим, що відбувається, не бажає зустрічатися з друзями, не стежить за своїм зовнішнім виглядом. Найбільше людина намагається спати, вважає за краще відмовчуватися. Якщо ж інсульт стався в області гіпокампу, який відповідає за перехід подій в тривалу пам'ять, то пацієнт має проблеми з близькими подіями — він просто їх не пам'ятає. А ось далекі події добре зберігаються. Інсульт в лобової часток призводить до недоумкуватий апатії. Пацієнт нічим не цікавиться взагалі. Все що він бачить або чує, він повторює без осмислення слів або дій. Виходить своєрідне зациклення. На стику часток (скроневої, тім'яної і потиличної) інсульт призводить до проблем з промовою, порушеннями сприйняття простору, деяких розумових операцій. Поразка подкорковой області призводить до загальної неуважності. Людина не може ставити і виконувати тривалі цілі, концентруватися на конкретній справі. У підсумку багато починається і не закінчується. Для всіх місць локалізації інсульту характерно такий прояв деменції, як порушення сечовипускання.
Зміни в когнітивної сфері тягнуть за собою і психологічні розлади. Пацієнти впадають в тривалі депресії, вони часто неадекватно агресивні.
Стареча деменція
Стареча деменція, або сенильная, як її ще називають, тісно пов'язана з психікою людини. При цьому самі зміни відбуваються в головному мозку, а прояви її — це психіка. Зміни на клітинному рівні можуть відбуватися в самому головному мозку. При цьому нейрони гинуть від нестачі харчування. Такий стан називають первинної деменцією. Якщо ж присутній захворювання, через яку постраждала нервова система, то такий стан називають вторинної деменцією. Крім захворювань інфекційного та травматичного характеру, вторинна деменція може виникнути через зловживання алкоголем, наркотиками, при порушенні обміну речовин, гіпотиреозі. Зазвичай найбільш поширена первинна деменція. У людей похилого віку варто ранжувати деменцію і депресії. У літньому віці депресії також часте явище. Вони викликані почуттям старіння, непотрібності в соціумі і т.д. Однак при цьому всі навички та функції самообслуговування зберігаються.
Симптоми старечої деменції. Деменція може виражатися в різній формі. Кожній формі притаманні певні симптоми.
- Легка форма — при цій форм захворювання призводить до зниження соціальної активності пацієнта (вихід на пенсію, неможливість спілкуватися з рідними, друзями), апатичності до зовнішнього світу (небажання цікавитися новинами, відмова від звичних захоплень). При цьому людина самостійно може обслужити себе, він має всі гігієнічними навичками, може сам залишатися вдома без негативних наслідків. Вперше може створитися відчуття простий замкнутості.
- Помірна форма — наступний, більш важкий етап. Пацієнти в значній мірі втрачають звичні навички (включити телевізор, газову плиту самостійно стає неможливо). Вони не можуть залишатися самі, страждають від самотності, відчувають тривожно-депресивні стани. У цьому стані людина зберігає гігієнічні навички, контролює свої фізіологічні процеси і потреби, але потребує пасивному контролі з боку близьких.
- Важка форма — остання стадія деменції. У цій стадії пацієнт стає неосудним, чим значно ускладнює життя близьким. Пояснити щось, переконати таку людину неможливо. Він не може здійснювати елементарного — тримати ложку, ходити на унітаз, користуватися зубною щіткою. Щоденні нагадування ні до чого не приведуть. Близько повинні частина функцій перейняти на себе — годування, догляд, туалет, гігієна тіла. При цьому добре, якщо пацієнт не пручається, в деяких випадках дементних хворі люто сприймають будь-яку допомогу з боку.
Лікування деменції
У лікуванні деменції є дві особливості, два постулати . По-перше, треба розуміти, що явища незворотні, тобто, по суті, деменція невиліковна. Тут стоїть питання про якісне догляді за хворим і пристосуванні здорової частини сім'ї до потреб хворого зі збереженням нормального життя. Багатьом через необхідність догляду за батьками з подібними розладами доводиться звільнятися з роботи. Це також неправильно, але іноді — єдиний вихід. Ситуація обтяжується тим, що деменція не їсти самостійне захворювання. У більшості випадків це наслідок, прояв основного недуги. І тут лікар повинен виявити комплекс причин, які викликали деменцію, і впливати саме на них. Другий постулат — прояви деменції можна в деякій мірі згладити з правильним прийомом лікарських засобів. Їх виписувати повинен тільки лікар. Самолікування антидепресантами чи іншими самостійно обраними препаратами неприпустимо.
Не дивлячись на те, що деменція в значній мірі не лікується, пацієнтам необхідно якомога довше зберігати звичне життя. Якщо немає можливості працювати, потрібно частіше спілкуватися з родичами, зайняти улюбленою справою. Це в значній мірі відсуває прогресуючі явища.
Сучасна медицина в лікуванні деменції використовує: лікарську терапію, знаходження на обліку у , допустимі навантаження, поліпшення харчування, прийом вітамінів. При прояві психічних розладів призначаються антидепресанти.
Для зняття проблем з пам'яттю, мовою, розумовими процесами застосовуються такі препарати, як Акатінол, Наркоз Ексенол, Ремініл, Нейромідин. При прийомі ліків слід пам'ятати, що хворі на деменцію повинні постійно спостерігатися у лікаря, можливо, буде потрібно корекція лікування.
Діагностика деменції
В першу чергу пацієнта оцінюють на рівень когнітивних функцій: чи пам'ятає він недавні події, чи може він вирішити прості завдання з математики, перерахувати три названих слова і т.д. Вже на цьому етапі можна судити про можливу деменції. Далі у родичів необхідно уточнити, чи були в родині подібні порушення (наприклад, хвороба Альцгеймера). Далі лікар встановлює форму можливої деменції. Для більш точної діагностики застосовують , електрокардіограму. При підозрі на інфекційну етіологію береться люмбальна пункція.
Вегето-судинна дистонія (вегетативна дисфункція)
Дуже багатьом людям в наш час знайоме назва вегето-судинна дистонія. При різних неврологічних обстеженнях лікарі пишуть в картку хворого саме цей діагноз. Судячи по частоті подібних висновків можна зробити висновок, що ВСД є досить поширеною проблемою. Однак далеко не всі знають, що ж таке вегето-судинна дистонія. Які симптоми вегето-судинної дистонії? Наскільки вона небезпечна для здоров'я? Які існують сучасні ліки і методи діагностики і лікування цього захворювання?
Що таке ВСД
 Вегето-судинну дистонію називається многосімптомний синдром, що торкається різних системи і органи людського організму. Основний вплив з боку вегетативної нервової системи виявляється на периферичні нерви. Страждає також і серцево-судинна система. Одним з типових проявів ВСД є дистонія судин головного мозку. За синдромам дане захворювання розрізняють на:
Вегето-судинну дистонію називається многосімптомний синдром, що торкається різних системи і органи людського організму. Основний вплив з боку вегетативної нервової системи виявляється на периферичні нерви. Страждає також і серцево-судинна система. Одним з типових проявів ВСД є дистонія судин головного мозку. За синдромам дане захворювання розрізняють на:
- Кардіалгіческій синдром
- тахікардіческій синдром
- брадікардіческіе синдром
- Аритмический синдром
при кардіалгіческіх синдромі дистонія проявляється у вигляді гострих колючих болей в області серця, що виникають як у стані спокою, так і при фізичних навантаженнях. Кардіалгія в даному випадку може мати і тривалий ниючий характер, повторюючись з певною періодичністю. Саме ця особливість є характерною ознакою наявності у хворого складного синдрому порушень, званого вегето-судинну дистонію. Лікарі пов'язують даний синдром з симпатичними порушеннями. Спостерігається цей синдром у більшості людей, які страждають ВСД.
тахікардіческій синдром проявляється в основному у людей старшого віку. Характеризується поступовим збільшенням числа скорочень серцевого м'яза, середнє число яких становить 90 ударів за хвилину. Наявність явних ознак вегето-судинної дистонії часто діагностується як прояв тахікардічсекого кризу, що може привести до лікування саме цього конкретного загострення, а не всього комплексу в цілому. У рідкісних випадках синдром характеризується досить значним підвищенням серцевого ритму до 140-160 ударів за хвилину. Серед окремих проявів даного синдрому ВСД виділяють нейроциркуляторну дистонію за гіпертонічним типом. Даний розлад характеризується збільшенням активного серцевого викиду при збереженні нормального периферичного опору судин.
брадікардіческіе синдром зустрічається набагато рідше і проявляється в основному зниженням серцевих скорочень. Частота скорочень серцевого м'яза в середньому становить 60 ударів за хвилину, але може знижуватися і до 40 ударів і нижче. У зв'язку з цим у хворих на ВСД людей спостерігається підвищений непритомний стан і запаморочення, особливо при збільшення разових фізичних навантажень. Постійно холодні кінцівки є прямим наслідком прояву даного синдрому. Нейроциркуляторна дистонія за кардіальним типом є одним із проявів даного синдрому. Страждають від її проявів в основному люди молодого віку. Основним показником є нестабільне емоційний стан, дратівливість і так далі.
Аритмический синдром є найбільш складним у визначенні. Причина цього в схожості симптомів з плином легких миокардитов і аритмії серця. Дані прояви можуть викликатися патологіями жовчного міхура, остеохондрозом або гіперфункцією щитовидної залози.
Причини виникнення ВСД
Серед основних причин виникнення синдрому вегето-судинної дистонії лікарі називають чинники спадкової схильності . На тлі несприятливих зовнішніх чинників ці фактори можуть мати значний вплив на стан вегетативної нервової системи людини. Провідним складовим проявів і підсилень синдрому є головний мозок, а саме гіпоталамус, що відповідає за контроль ендокринної системи людини. Психоневрологічні розлади призводять до надмірної активності одних процесів і гальмування інших, що складним чином відбивається на різних системах організму, в тому числі і серцево-судинної.
Найчастіше вегето-судинна дистонія у дітей виявляється як наслідок спадковості. Підвищена нервозність і стреси вже в перші місяці вагітності можуть мати значний вплив не тільки на формування особистості дитини, а й на вищу нервову діяльність головного мозку. Факти показують, що емоційна нестійкість дитячого організму провокує розвиток ВСД навіть в дитячі роки.
Підліткові роки є перехідними не тільки в процесі перетворення дитини в дорослу людину, але і в нейрофизиологическом. Конфліктні ситуації, емоційні стреси, хронічні захворювання, ендокринні розлади, недолік руху і інші чинники є багато в чому провокаторами розвитку вегето-судинної дистонії у підлітків. Підвищена розумове навантаження, маючи під собою спадкову складову, призводить до виникнення якогось дисбалансу в організмі, який і призводить до появи і розвитку вегето-судинної дистонії.
У зрілому віці особливу роль у запуску механізмів ВСД відіграють гормональні перебудови організму. Ось чому жіноча половина населення планети страждає від ВСД набагато частіше чоловічий. Стосовно вагітності, вагітність, період клімаксу, все це, будучи переломними моментами в житті жінки, може стати відправною точкою для мобілізації прояви симптомів вегето-судинної дистонії. Особливо несприятлива вегето-судинна дистонія при вагітності, коли навіть незначні відхилення у здоров'ї жінки обов'язково позначаються на стані плода.
Це ж справедливо і щодо наявності зайвої ваги, який може стати провокатором проявів дистонії. Збільшення маси тіла призводить до розвитку гіпертонії, що в свою чергу є додатковим навантаженням на серцево-судинну систему. Розвиток вегето-судинної дистонії в даному випадку зачіпає людей абсолютно різного віку.
Симптоми ВСД
З усього вищесказаного можна зробити висновок про те, що виділити якісь конкретні і чітко помітні симптоми захворювання дуже важко. Вегето-судинна дистонія — це комплекс синдромів, що характеризуються розладом або поразкою вегетативної нервової системи. Багато окремі симптоми часто є показниками наявності будь-яких інших захворювань, безпосередньо не пов'язаних з діяльністю вегетативної нервової системи або мозку. Однак їх об'єднання на тлі кардіологічних або серцево-судинних проявів дає підставу діагностувати стан саме як прояв вегето-судинної дистонії.
Найбільш характерними проявами або симптомами ВСД є:
- Головні болі
- Запаморочення
- Слабкість
- Пітливість
- Непритомні стану або непритомність
- Шум у вухах
- Сонливість
- Різкі емоційні перепади
- Панічні атаки
- Нав'язливі синдроми
- Тривожність
- Помисливість
- Підвищена частота серцевого ритму
- Перепади температури тіла
Ще вегето-судинна дистонія характеризується проявом виражених болів в області грудей і серця, зміною ритмуі характеру серцевого ритму (аж до повної блокади) та іншими симптомами, пов'язаними з серцево-судинною системою.
Перебіг ВСД
У більшості випадків без провокуючих чинників захворювання має латентний (безсимптомний) характер. Однак під впливом несприятливих умов і перевантажень нерідкі прояви кризів. Такі кризи часом мають раптовий характер і супроводжуються властивими для багатьох захворювань симптомами: блідістю, різкою пітливістю, зниженням артеріального тиску, болями в області живота, нудотою і блювотою, зниженням температури тіла.
кризового сплеск активності хвороби протікає важче у людей старшого віку, особливо у тих, хто страждає супутніми захворюваннями. У багатьох випадках криз є результатом давно накопичувалися складових, а тому нерідкі випадки прояву великої кількості симптомів одночасно.
Діагностика ВСД
Діагностика вегето-судинної дистонії значно ускладнена вже за визначенням. ВСД — це комплекс різноманітних проявів різної природи. Тому строго класифікувати ті чи інші симптоми як властиві виключно вегето-судинної дистонії просто неможливо. Ні в арсеналі лікарів і спеціальних приладів або спеціального обладнання, яке з великою часткою ймовірності визначало б наявність розлади. Безумовно, класичні методи обстеження найважливіших органів і систем організму є величезною допомогою лікаря-діагноста, але, грунтуючись лише тільки на цих результатах, остаточно визначити природу тих чи інших симптомів досить складно. Часто комплексне поєднання тих чи інших факторів разом з результатами багатосторонніх аналізів дають підставу поставити діагноз.
Багато лікарів, не маючи достатнього багажу знань або просто через недосвідченість, не вважають за потрібне розбиратися у всіх тонкощах даного захворювання. Набагато простіше пояснити тривожність — втомою, перепади артеріального тиску — на гіпертонічну хворобу, а запаморочення недоліком руху. Підліткову вегето-судинну дистонію багато лікарів вважають за краще взагалі ігнорувати, списуючи характерні симптоми на перехідний вік або спадковість. Часто серед типових рекомендацій в подібних випадках можна почути: побільше рухатися і краще харчуватися. Попити заспокійливе і все само пройде. Втім, не можна заперечувати певного позитивного впливу таких рад, адже усунення деяких симптомів веде до позитивних змін в загальному самопочутті пацієнта.
Для правильної постановки діагнозу лікаря необхідно мати на руках результати різних досліджень, найважливіші з яких:
- ,
- ,
- ,
- реовазография,
- .
Важливі ретельні обстеження і укладення таких фахівців: лор, невролог, ендокринолог, окуліст і психотерапевт. Досвід і історія спостережень за станом здоров'я найближчих родичів теж може допомогти при визначенні причин вегето-судинної дистонії.
Класичне лікування ВСД
- Хто лікує, до якого лікаря звертатися? .
- Де лікують , куди можна звернутися? .
При медикаментозному лікуванні вегето-судинної дистонії основна увага зосереджується на усунення супутніх захворювань, вірусної або хронічної природи. Важливо також відстежити роботу ендокринної системи організму, зокрема щитовидної залози. При необхідності проводиться комплексне лікування з залученням гормональних препаратів.
При кризову формі прояви дистонії призначаються препарати, що регулюють діяльність серця, заспокійливі і вітаміни (особливо вітаміни групи B). З більш сильних препаратів призначають антидепресанти та седативні засоби: карбамазепін, діазепам, фенібут, амітриптилін, пиритинол, пірацетам та інші. З психотропних препаратів можна виділити: грандаксин, френолон, мезапам, сонапакс. Для поліпшення кровообігу застосовують також: вінпоцетин, нікотинову кислоту, пентоксифілін і цинаризин.
Найчастіше в самому початку розвитку ВСД не потрібно застосовувати сильнодіючі медикаменти. Досить обійтися лише природними седативними засобами, такими як глід, звіробій і валеріана. Для псіхостімуляціі застосовують природні препарати на основі трав заманихи або лимонника.
З фізіотерапевтичних заходів у разі вегето-судинної дистонії призначають: ЛФК, класичний масаж, голковколювання (рефлексотерапія) і водні процедури (басейн). Також лікарі настійно рекомендують хворим ВСД залишати межі міста в якості профілактичних заходів. Зміна зупинки дуже корисно позначається як на загальному самопочутті, так і на нервово-емоційне здоров'я теж. Спілкування з фахівцем-психологом також може зробити благотворний вплив на емоційний стан хворого.
Народні методи лікування ВСД
З народних засобів лікування вегето-судинної дистонії найбільш поширеним є лікування травами. Існує кілька ефективних зборів:
- Змішати 2 частини коренів левзеї, дягелю, трави омели і родіоли. Додати 3 частини звіробою і коренів валеріани, плюс 4 частини плодів шипшини і стільки ж коренів солодки. Отриману суміш подрібнити і перемішати. Залити гарячою водою (1,5 л.) Дві столові ложки цієї суміші і настояти в термосі. Приймати по півсклянки 3 рази на день протягом 2-3 місяців.
- Змішати по 2 частини цикорію, володушкі і коренів кульбаби. Додати 3 частини валеріани, коренів солодки, ялівцю і звіробою. Отриману суміш подрібнити і перемішати. Залити гарячою водою (1 л 1,5 л.) Дві столові ложки цієї суміші і настояти в термосі. Приймати по одній третій частині склянки 3 рази на день протягом 2-3 місяців.
- Змішати 1 частина листя м'яти перцевої і коренів оману. Додати по 2 частини хвоща польового, кропиви і трави комірника. Ще додати по 4 частини коренів кульбаби і бруньок берези, плюс 6 частин плодів шипшини. Отриману суміш подрібнити і перемішати. Залити гарячою водою (1,5 л.) Дві-три столові ложки цієї суміші і настояти в термосі. Приймати по півсклянки 3 рази на день протягом 2-3 місяців.
Ще одним корисним народним засобом є суміш свіжих соків, вина і меду:
- Сік моркви (200 мл)
- Сік буряка ( 200 мл)
- Сік редьки (200 мл)
- Сік лимонів (200 мл)
- Мед (200 мл)
- Сік часнику (15 головок)
- Червоне вино (бажано «Кагор») (200 мл)
Всі інгредієнти змішати. Приймати по столовій ложці за 30 хвилин перед їжею 3 рази в день. Курс лікування продовжувати до останньої ложки. Засіб чудово оздоровлює організм і очищає судини.
Профілактика ВСД
Правильне харчування і здоровий спосіб життя — побиті фрази, але, у випадку з вегето-судинною дистонією, набувають особливого значення. Навіть люди, які мають спадкову схильність до захворювання, мають всі шанси здобути перемогу над недугою, якщо протиставлять дистонії міцне здоров'я і хороший повноцінний сон. Більшість лікарів сходяться на думці, що регулярні піші прогулянки (а краще пробіжки) зміцнюють не тільки серцевий м'яз, а й імунітет. Часте «спілкування з природою» благотворно діє на відновлювальні функції організму, прискорюючи їх і відновлюючи.
Внутрішньочерепний тиск (ВЧД)
Внутрішньочерепний тиск (ВЧД) є показник, що відображає тиск ліквору на головний мозок. Ліквор — не що інше, як спинно-мозкова рідина, що утворюється шляхом секреції залізистих клітин, а також судинних сплетінь мозку і циркулює в його порожнинах — шлуночках. Основною функцією ліквору є видалення продуктів метаболізму клітин мозку. Також його призначення полягає в протимікробну дію і захисні властивості, що оберігають мозок від механічних ударів.
У здорової людини в день виділяється близько літра ліквору, при цьому внутрішньочерепний тиск залишається в нормі. Це пояснюється постійним всмоктуванням спинно-мозкової рідини в венозні судини мозку. Таким чином, показник ВЧД залежить від кількості ліквору, умов його циркуляції в шлуночках і ступеня всмоктування в венозні судини.
Важливо пам'ятати, що внутрішньочерепний тиск є непостійною величиною. Його можна порівняти з тиском артеріальним, знижується або підвищується протягом дня в залежності від перенесених фізичних і психоемоційних навантажень. Тільки тривале підвищення тиску здатне викликати порушення роботи мозку, і саме в цьому випадку необхідна лікарська допомога.
Причини внутрішньочерепного тиску
У грудних дітей основною причиною постійно високого внутрішньочерепного тиску є гідроцефалія мозку . Вона виникає внаслідок рясної вироблення ліквору і його надмірного скупчення, що в свою чергу викликає порушення всмоктування і циркуляції спинно-мозкової рідини в каналах і шлуночках мозку. Найбільш часто зустрічається вроджена форма гідроцефалії, розвиток якої відбувається внутрішньоутробно. Дана патологія виявляється відразу після народження, що дозволяє своєчасно розпочати лікування дитини і попередити його відставання в розвитку.
Підвищення ВЧД у дорослих нерідко виникає в результаті травм голови і розриву аневризми, а також у вигляді наслідків таких серйозних захворювань, як менінгіт, енцефаліт, пухлини в порожнині черепа. Крім цього, причиною підвищеного внутрішньочерепного тиску може бути наявність аномалії Арнольда Кіарі, гіпоксії, порушення відтоку крові і сильного отруєння.
Симптоми і ознаки внутрішньочерепного тиску у дитини
Уважні батьки завжди помітять симптоми високого внутрішньочерепного тиску у новонародженої дитини. В першу чергу повинні насторожити часті відрижки фонтаном незалежно від прийому їжі і порушення руху очних яблук. До зовнішніх ознак також відносять збільшена відстань між швами джерельця і його тривала неприродна надути. У нормі тім'ячко повинен бути злегка запалим.
Крім того, важливо регулярно вимірювати окружність головки малюка, яка повинна відповідати віковій нормі. Опуклий лоб, непропорційно велика голова і помітне збільшення її темпів зростання є ознаками починається гідроцефалії і підвищеного ВЧД.
Поряд з перерахованими симптомами, про проблему говорить неспокійна поведінка дитини. Який страждає малюк кричить часто і на одній ноті, причому монотонний крик може тривати кілька годин. При несвоєчасно виявленому діагнозі дитина відстає в розвитку — пізніше однолітків починає тримати голову, повзати і сидіти.
У дітей старшого віку про підвищений внутрішньочерепному тиску може говорити швидка стомлюваність, сильний головний біль, що підсилюється вночі і під ранок, косоокість, нудота, блювота і судоми. Крім іншого, дитина може скаржитися на спалахи перед очима, двоїння і біль за очницями. Відзначається дратівливість дитини, сонливість, апатія, плаксивість і відмова від ігор.
Симптоми і ознаки внутрішньочерепного тиску у дорослого
Симптоми підвищеного ВЧД у дорослих точно такі ж, як у дітей старшого віку — распирающие головні болі, особливо під ранок, двоїння в очах, пульсуючий біль за очницями, підвищена стомлюваність, а також блювота, що не приносить полегшення. Нерідко симптоми порушення у дорослих можуть відрізнятися в залежності від причин, його викликають.
Якщо причиною високого ВЧД є менінгіт, перераховані вище симптоми поєднуються з високою температурою, яка доходить до 40 градусів, порушенням свідомості та розладами рухових функцій.
Підвищення ВЧД, викликане пухлиною мозку, супроводжується зниженням пам'яті, сонливістю , слабкістю, перепадом артеріального тиску, зниженням ваги і надмірним потовиділенням.
Після травми голови симптоми високого внутрішньочерепного тиску проявляються у вигляді непритомності, стану оглушення або навіть коми. У наведених випадках хворим потрібна негайна медична допомога.
Крім того, насторожити повинні переднепритомні стану, «синці» під очима, швидка стомлюваність при легких навантаженнях, нервозність, зниження потенції та сексуального потягу, а також метеочутливість. При зниженні атмосферного тиску, які страждають підвищеним ВЧД відчувають погіршення стану.
Діагностика ВЧД
Важливо знати, що внутрішньочерепна гіпертензія не є самостійним захворюванням. Вона інтерпретується як симптом, що супроводжує деякі патології, виявлення яких вимагає ретельного обстеження. На підставі тільки зовнішнього огляду у невропатолога і наявності декількох симптомів поставити діагноз про підвищений внутрішньочерепному тиску неможливо. Необхідно пройти обстеження з використанням спеціальних методів діагностики.
Розрізняють прямий і непрямий спосіб діагностики. До прямого відноситься метод, що дозволяє визначити конкретні величини внутрішньочерепного тиску. Він здійснюється шляхом спинно-мозкової пункції і пункції шлуночків. Дані процедури складні та небезпечні, тому призначаються тільки за суворими показаннями в тих випадках, коли інші методи діагностики не ефективні.
Найбільш часто застосовуються непрямі методи, що дозволяють судити про можливу наявність ВЧД за характерними ознаками. Одним з таких способів є обстеження очного дна. Лікар-офтальмолог завжди помітить набряк і розширення вен сітківки ока, що є ознакою порушення відтоку крові від сітківки. Ця ознака в свою чергу є показанням до подальшого обстеження для підтвердження або спростування діагнозу.
Для виявлення ризику високого внутрішньочерепного тиску у грудних дітей широко застосовується метод нейросонографии — ультразвукового дослідження мозку. Даний метод діагностики може проводитися тільки у малюків з незакритим роднічком і є обов'язковою процедурою для всіх новонароджених у віці 1 місяця. За допомогою УЗД мозку визначають ширину його шлуночків. Причому значення має не явна їх величина, а зміна розміру протягом кількох УЗД-обстежень. Тому підозрювати підвищений внутрішньочерепний тиск можна тільки спостерігаючи результати УЗД в динаміці. Якщо відзначається істотне збільшення розмірів шлуночків в порівнянні з результатами попереднього обстеження, то в цьому випадку можна припустити ризик виникнення внутрішньочерепної гіпертензії або гідроцефалії.
Для дорослих і дітей старшого віку застосовують метод комп'ютерної та магнітно-резонансної томографій. Дані обстеження дозволяють помітити зміни, характерні для високого внутрішньочерепного тиску, а саме: збільшення шлуночків і витончення тканин мозку. Нерідко перед процедурою в кровотік вводиться спеціальна контрастна речовина, що дозволяє бачити судини, невиразні при звичайній томографії.
Крім іншого, можливе використання методу електроенцефалографії. На підставі певних показників біоелектричної активності мозку фахівець може поставити діагноз про наявність чи відсутність проблем з ВЧД. Слід пам'ятати, що максимально точно визначити наявність високого внутрішньочерепного тиску можна тільки під час операції або при проведенні пункції. Решта методи надають непряму інформацію, що допомагає уточнити причину нездужання, оцінити прогноз і задати напрямок дій.
Лікування ВЧД
У лікуванні високого внутрішньочерепного тиску важливу роль відіграє грамотна інтерпретація лікарем результатів обстеження. Збільшення субарахноїдальних просторів, шлуночків або межполушарной щілини не є однозначними ознаками підвищеного ВЧД. Тому тільки на підставі результатів нейросонограма або томографії лікування не призначається.
У той же час дуже важливо не пропустити виникнення проблеми, оскільки тривале підвищення внутрішньочерепного тиску загрожує порушенням мікроциркуляції мозку, розвитком епі-синдрому та інвалідності.
Лікування дійсно існуючої проблеми призначає тільки лікар-невропатолог на підставі клінічної картини і проведеного обстеження. При цьому враховується захворювання, що викликало підвищення тиску. Так, при гідроцефалії, лікування полягає у виведенні надлишку ліквору з порожнини черепа. При нейроінфекціях призначаються антибіотики і застосовується симптоматична терапія, спрямована на зниження ВЧД.
Поширена практика лікування станів ВЧД сечогінними препаратами не завжди коректна. Також не ефективні судинні та ноотропні препарати, гомеопатія, трави, вітаміни і масаж. Препарати, що знижують вироблення ліквору застосовуються в якості тимчасового заходу перед операцією.
Головний біль
Головний біль — це найбільш часто зустрічається патологічний стан, який в більшості випадків є специфічним симптомом багатьох захворювань. Якщо головний біль з кожним разом посилюється необхідно звернутися за кваліфікованою допомогою до медичної установи. Перш за все, це здоров'я всього організму в цілому, тому вчасно надана медична допомога — це запорука повного одужання.
Класифікація головних болів
Згідно всесвітньої організації охорони здоров'я головні болі підрозділяються на три види, які в свою чергу, мають певну кількість підвидів.
Первинні головні болі
Цей вид головного болю підрозділяється:
- мігрені (невралгічна патологія);
- головні болі, що розвинулася внаслідок надмірної напруги;
- пучкова головний біль;
- інші види первинні головні болі.
Вторинні головні болі
 Це специфічні болю пов'язані, як правило, з різними видами порушень функціональних можливостей структурних елементів організму.
Це специфічні болю пов'язані, як правило, з різними видами порушень функціональних можливостей структурних елементів організму.
Виділяють головне болю:
- розвинутися внаслідок отримання травми голови або шиї;
- пов'язані із судинними порушеннями основи черепа і шийного відділу хребта;
- є наслідком позасудинних внутрішньочерепних порушень;
- спровоковані прийомом різного роду лікарських препаратів або інших речовин;
- розвинутися внаслідок порушення гемостазу;
- спровокованих розвитком інфекційних патологій;
- головні і лицьові болі як наслідок анатомічних особливостей будови самого черепа, його лицьового відділу,ротової порожнини, зубів, шиї та інших структур;
- головні болі, що розвинувся на фоні серйозних психічних захворювань.
Краніальні невралгії
цей вид невралгий є наслідком розвитку головних та лицевих болів, які можна розділити на два підвиди:
- центральні невралгії;
- інші головні болі.
Симптоми небезпечних захворювань
Енцефаліт — це важкий патологічний стан, який супроводжується запаленням головного мозку і як наслідок розвитком постійних головних болів. Характеризується такий стан зміною нервових волокон і клітин через вплив збудника енцефаліту.
Після проникнення вірусу або мікроба в товщу головного мозку перші симптоми можуть розвинутися в будь-який момент, в проміжку від одного дня до декількох місяців, це залежить від індивідуальних особливостей кожного організму окремо. Характерних для енцефаліту є різке підвищення температури тіла до 40 градусів, постійні головні болі, нудота, блювота, втрата свідомості.
У медичній практиці часто зустрічається така проблема, як помилково встановлений діагноз, енцефаліт при неякісно проведеному обстеженні можна сплутати з гострим респіраторним захворюванням. Однак відмітними ознаками енцефаліту є виражена сонливість, млявість, постійне відчуття втоми, загальне нездужання в перші години прояви патології.
Перші симптоми кліщового енцефаліту проявляються в кінці першого тижня після моменту зараження. Для цього виду енцефаліту характерно кілька сценаріїв розвитку патологічного процесу: гарячковий перебіг і менінгеальних.
Гарячкове протягом характеризується різким підвищенням температури тіла до 39-40 градусів, яку майже неможливо збити протягом 4-5 днів, крім цього пацієнта мучать постійні головні болі, запаморочення, сонливість, відчуття втоми.
менінгеальними протягом супроводжується такими ж симптомами що і при гарячковому прояві кліщового енцефаліту перші кілька днів, після цього настає період прояву симптомів інтоксикації: нудота, блювота, розлади свідомості, судоми, зблідненням шкірних покривів і так далі.
Менінгіт — це ще одне важко переноситься патологічний стан, що супроводжується запаленням оболонок головного і спинного мозку. Такого роду патологія може бути як самостійне прояв захворювання, так і одним з ускладнень більш важких станів.
Одним з яскравих симптомів прояву менінгіту є виражений головний біль. Крім цього симптому патологічний стан супроводжується онімінням м'язів шиї, підвищенням температури тіла, втрата свідомості, підвищена чутливість до звуків і світла, нудота, блювота, запаморочення, біль у м'язах, загальна слабкість, сонливість.
Інсульт — це гостре порушення кровообіг головного мозку, що супроводжується розвитком общемозговой неврологічної симптоматики. Залежно від основної причини розвитку патологічного стану виділяють: ішемічний інфаркт і геморагічний.
На підставі багаторічної практики симптоми хіба інсульту поділяються на два види:
- загальномозкові симптоми: запаморочення, нудота, блювота , порушення координації.
- осередкові симптоми: парези, раптові паралічі, тимчасова втрата зору, порушення мови, дрібної моторики рук, ригідність м'язів потилиці.
Церебральна аневризма — це одне з найнебезпечніших станів характеризується витончення стінки судин, а, отже, і можливим її розривом. В результаті такого стану може розвинутися моментальна смерть або масивний крововилив в мозок.
Прояв симптомів церебральної аневризми залежить безпосередньо від її локалізації, швидкості росту і розміру.Симптоми безпосередньо до розриву аневризми проявляються у вигляді:
- з'явилася раптово сильний головний біль;
- сплутаність свідомості;
- виражена ригідність потиличних м'язів;
- опущення століття;
- нудота, блювота;
- запаморочення;
- конвульсії;
- втрата свідомості;
- порушення зору;
- підвищена чутливість до світла і звуку.
Пухлина головного мозку — це специфічне розростання мозкових клітин в межах функціонуючого життєво важливого органу.Згідно всесвітньої кваліфікації все пухлини поділяються на доброякісні та злоякісні утворення.
Ознаки пухлин дуже різноманітні, виявляється, вони можуть як звичайними болями або судомами, так і більш серйозними неврологічними проявами. Однак найчастіше зустрічається стандартний набір симптомів:
- виражений головний біль, вона може бути як постійна, так і періодична;
- запаморочення;
- нудота, блювота;
- судоми;
- порушення рухової активності;
- повна або часткова втрата зору і слуху;
- пригнічення інтелектуальних здібностей.
Інші причини головних болів
Артеріальна гіпотензія це патологічний стан, який характеризується істотним зниженням артеріального тиску до фізіологічно відчутного рівня. Для кожної людини існує своя допустима норма зниження тиску, це залежить від індивідуальних особливостей організму.
Виділяють два види артеріальної гіпотензії: гостра і хронічна.
Гостра форма артеріальної гіпертензії супроводжується істотним зниженням надходить у головний мозок кисню, що викликає сильні головні болі, запаморочення, потемніння в очах, шум у вухах або непритомність.
До симптомів хронічної форми артеріальної гіпертензії відносять всі вище перераховані прояви, а також для такого стану характерна поява слабкості, швидкої стомлюваності, болями в області серця, більш вираженим головним болем і частими непритомністю.
Гіпертонія це патологічний стан, що супроводжується стійким підвищенням артеріального тиску. У здорової людини артеріальний тиск повинен знаходиться в межах 120/70 мм.рт.ст.
До основних симптомів розвитку гіпертонії відносять:
- головний біль, найчастіше локалізовану в потиличній, скроневій або тім'яної областях;
- болюче відчуття в області серця;
- шум у вухах;
- тахікардію;
- запаморочення;
- потемніння в очах.
Психогенная головний біль не має ніякого відношення до психічних порушень. Такий стан найчастіше властиво певного типу особистості.
Симптоматика у даного виду досить специфічна, людина, що страждає, психогенної головним болем:
- виражена схильність до певної періодичності;
- пацієнт намагається викликати почуття жалості у оточуючих ;
- розбіжністю між інтенсивністю болю і поведінкою людини;
- наявність психогенного компонента;
- маніфестація захворювання.
Мігрень це одне з найпоширеніших станів характеризується приступообразной вираженим головним болем. Мігрень вважається хронічною патологією, що відрізняється від всіх інших видів головного болю локалізацією в одній тільки області.
Симптоми мігрені
- локалізований біль;
- нудота, блювота;
- запаморочення;
- підвищена чутливість до світла, звуків і запахів;
- дратівливість;
- пригнічений настрій;
- порушення орієнтації в просторі.
Хортоновская або пускова біль це рідкісна форма головного болю, яке є наслідком внутрішньовенного прийому гістаміну, нітрогліцерину або алкоголю. У кожної людини є своя причина для розвитку такого стану.
Симптоматика такого стану дуже специфічна, головний біль тривати певний період часу у вигляді нападів, а потім зникає на кілька місяців або років. Як правило, головний біль дуже сильна і локалізується в скронево-очноямкову області. Крім характерною болю, дана помологія супроводжується виділеннями з носа, сльозоточивість, синдромом Бернара-Горнера і елементами апное.
Шийний остеохондроз це дистрофічно-дегенеративне зміна структури міжхребцевих дисків шийного відділу.
На перших етап розвитку остеохондрозу шийного відділу хребта головні болі не виявляються, більше страждає шия, особливо при будь-яких навантаженнях.
Симптоматика більш виражена на пізніх стадія розвитку патології:
- біль в шиї при поворотах;
- відчуття оніміння різних частин тіла;
- виражений головний біль, локалізована в області потилиці;
- зазначається запаморочення особливо в положенні лежачи;
- іноді виникає нудота і блювота.
Радикуліт це специфічний стан, при якому відзначається ураження корінців спинного мозку. Найчастіша причина розвитку радикуліту це захворювання хребта різної етіології.
Радикуліт супроводжується сильним болем, яка може, поширюється на інші відділи і органи. Тому при Хіба радикуліті в області шийного відділу біль може віддавати в голову, тим самим провокуючи розвиток не тільки больового синдрому, але і невралгічних порушень.
Спондилоартрит це дистрофічно-дегенеративна патологія суглобового апарат хребта, що провокує розвиток сильного больового синдрому в спині і суглобах.
Так само як і при радикуліті, розвиток головних болів безпосередньо залежить від місця локалізації вогнища ураження. Больовий синдром в таких ситуаціях досить виражений, тому може привести до загального нездужання, відсутності апетиту, апатії, запамороченням і так далі.
Запалення придаткових пазух носа або по-іншому синусит це специфічний стан організму людини, що супроводжується тяжким перебігом.
Розвиток синуситу на перший погляд може здатися схожим на звичайний риніт, однак, варто врахувати всі можливі ускладнення, які може спровокувати запалення придаткових пазух носа.
Симптоми розвитку патології:
- утруднене дихання носом;
- гнійне виділення з носових ходів;
- виражені особові і головні болі;
- дратівливий слизові кашель;
- біль в горлі;
- зниження нюху;
- відсутність апетиту;
- загальне нездужання ;
- млявість, пригніченість.
отит — це патологічний процес вражає кілька відділів вуха, в залежності від локалізації запального процесу можна виділити: отит зовнішнього вуха, середнього і внутрішнього. Захворювання зустрічається досить часто, особливо в дитячому віці.
Для такого стану характерні такі симптоми:
- виражений больовий синдром;
- розвиток сильного головного болю;
- набряклість тканин оточуючих вухо;
- збільшення підщелепних лімфатичних вузлів;
- посилення болю при відкритті рота.
Невралгіі трійчастого нерва і лицьового нерва це патологічний стан, який супроводжується гострими нападами болю в місцях проходження безпосередньо самого нерва.
Такий стан проявляється у кожного по-різному, в залежності від індивідуальних особливостей організму, проте, найчастіше пацієнти скаржаться на нестерпну, пекучу, пульсуючий біль, яка може продовжувати як кілька хвилин, так і кілька годин. Крім цього невралгії супроводжуються почервоніння шкіри, не контрольованим слинотечею і сльозотечею, відчуттям печіння після стихання болю.
Захворювання суглобів нижніх кінцівок
Етіологія патологічних станів вражаючих суглоби нижніх кінцівок досить обширна. Під впливом багатьох факторів відбувається спочатку мікроскопічне ушкодження хрящової тканини формує суглоба, а в останні і більш серйозні пошкодження. Згодом порушується будова, структура гіалінового хряща, що сприяють розвитку серйозних порушень.
Для захворювань суглобів нижніх кінцівок характерні такі симптоми:
- почервоніння області поразки;
- набряк навколишніх тканин:
- скутість рухів;
- виражений больовий синдром на більш пізніх стадіях, який може поширитися по всьому тілу;
- порушення рухливості суглоба.
Похмільний синдром — це специфічне наслідок, жваво після отруєння неякісними алкогольними напоями. Одне з рідкісних станів, яке супроводжується розвитком неприємних фізичних і психічних ефектів.
Похмільний симптом проявляється, як правило, після сну, особливо короткочасного, сильним головним болем, запамороченням, нудотою, іноді блювотою, в залежності від тяжкості отруєння. Крім цього даний стан супроводжується тремтінням рук, зміною показників артеріального тиску, почервонінням очей, дратівливістю і багатьма іншими проявами.
Сонячний удар є особливою формою теплового удару, що розвивається внаслідок тривалого перебивання під прямими променями сонця. В результаті розвивається специфічний стан, що характеризується появою головного болю, запаморочення, підвищення температури, почервоніння шкірних покривів, потемніння в очах, нудотою і навіть блювотою. Крім цього порушується робота серцевого, видільної та кровоносної системи.
Головний біль при вагітності
Як правило, головні болі вагітних жінок турбують вкрай рідко. Тому при їх появі можна запідозрити розвиток будь-якого захворювання. Болі з'явилися в першому триместрі обумовлені стрибками гормонів, характерних для даного стану.
При появі будь-яких підозрілих симптомів у вагітної жінки необхідно в терміновому порядку звернутися до кваліфікованих фахівців. Так як, незважаючи на високий рівень медицини, третє місце за смертністю посідає така патологія, як еклампсія.
Еклампсія вагітних — це специфічна форма пізнього токсикозу, яка супроводжується підвищенням артеріального тиску, сильними головними болями в деяких випадках судорожними нападами.
Головний біль у дітей
Скарги на головний біль в дитячому віці, це частіше зустрічаються скарги у дітей. Як правило, це пов'язано з надмірним навантаженням в школі, хвилюванням або ж розвитком серйозних патологій, що розглядається як окрема причина.
Діагностика і диференціальна діагностика
Діагностика головних болів грунтується на повному зборі анамнезу захворювання , сім'ї, скаргах, що пред'являються пацієнтом і результати лабораторних та інструментальних досліджень.
Лікування
Лікування головного болю найчастіше грунтується на медикаментозної терапії, яка призначається індивідуально в кожному окремому випадку, з огляду на всі особливості перебігу патологічного стану.
Як безпечно допомогти собі
Для того щоб впоратися з вираженим головним біль в домашніх умовах можна спробувати випити простий знеболюючий препарат, на голову покласти холодний компрес, максимально усунути всі дратівливі чинники — яскраве світло, шуми, запахи. Можна випити міцний чорний з двома ложками цукру в деяких випадках досить просто поїсти або поспати, так як головний біль може розвинутися на тлі недоїдання або перевтоми.
Хвороби нервової системи
Нервова система одне з найбільш вразливих місць в людському організмі, найменший збій в її роботі значно погіршують якість життя людини. Нервові хвороби небезпечні і самі по собі, але крім цього їх наявність може стати пусковим механізмом для розвитку захворювань серцево-судинної системи і шлунково-кишкового тракту, тому ставитися до них легковажно і нехтувати їх лікуванням неприпустимо, виявивши симптоми хвороб нервової системи слід звертатися до лікаря .
Причини хвороб нервової системи
Причини дуже різні такі хвороби можуть бути викликані і судинними порушеннями , і інфекціями, стати наслідком впливу різних отрут і токсинів, травм, перенесених інфекційних і застудних захворювань, фізичної і розумової перевтоми, стресів, а також генетичних факторів.
Основні види захворювань нервової системи і їх симптоми
З кожним роком перед людством усе гостріше постає проблема судинних захворювань нервової системи, оскільки подібні захворювання стають все більш поширеними, вік пацієнтів знижується, а кількість померлих або стали інвалідами серед жертв судинних захворювань зростає.
до судинних захворювань відносять інсульти і хронічну судинно-мозкову недостатність , яка призводить до виражених змін у функціонуванні мозку. Серед основних причин розвитку цих захворювань медики називають атеросклероз і гіпертонічну хворобу.
Основні симптоми порушення чутливості окремих ділянок тіла, рухової активності, головні болі, запаморочення, нудота.
Інфекційні хвороби нервової системи можуть бути викликані бактеріями, вірусами, паразитами і грибками. Найпоширенішим захворюванням є первинний вірусний енцефаліт, який може розвиватися після укусу кліщів, а також після перенесеного грипу, малярії, кору, сифілісу.
Характерними симптомами є висока температура, порушення рухової активності та чутливості, .
Питання про причини виникнення хронічно прогресуючих хвороб нервової системи , таких як розсіяний склероз і міастенія є предметом вивчення науковців, але однозначної відповіді на нього поки немає, проте більшість фахівців вважають головною причиною спадкові особливості будови нервової системи.
Симптоми цих хвороб проявляються поступово, як правило, у людей похилого людей, і їм слід насторожитися при погіршенні пам'яті, порушення координації рухів і орієнтації в просторі.
Спадкові хвороби нервової системи можуть виникати як в наслідок змін на клітинному рівні (хромосомні, найбільш поширена хвороба Дауна) так і в наслідок змін в генах (геномні), при яких зазвичай спостерігаються рухові порушення.
Забій і можуть стати причиною травматичних ушкоджень нервової системи і викликати розлади пам'яті і свідомості, головний біль і безсоння, нудоту і напади блювоти.
Дуже поширені хвороби периферичної нервової системи , такі як радикуліт, плескіт, неврит, поліневрит, що виникають по , перенесених інфекцій, інтоксикації. Ці захворювання характеризуються сильними больовими відчуттями, що виникають в місці запалення нервів, і парезами окремих м'язів.
Такі захворювання як мігрень і вегето-судинна дистонія є наслідком поразок вегетативної нервової системи, їх симптоми запаморочення, слабкість, нудота, сильні головні болі.
лікування хвороб нервової системи
Сучасна медицина знає масу ефективних способів і методи стимулюють центральну нервову систему, але кожна хвороба і навіть кожен пацієнт вимагає особливого підходу.
Для лікування застосовуються як медикаментозні препарати, так і фізіотерапевтичні процедури, такі як масаж, лікувальні ванни, компреси і багато іншого.
Процес тривалий, що вимагає багато терпіння і від пацієнта, і від його рідних і близьких, але як лікувати здатний вказати тільки досвідчений лікар, а нерідко потрібні зусилля і лікарського консиліуму.
Хвороби нервової системи у дітей
У дітей хвороби нервової системи можуть бути як вродженими, що виникли в результаті генетичних або хромосомних порушень, так і набутими після народження в якості ускладнення після перенесених інфекційних захворювань, психологічних і фізичних травм, а також виникли через надмірні психологічних навантажень, стресів, хронічної перевтоми і недосипання.
Все частіше сучасні батьки стикаються з таким захворюванням як невроз . Лікування нервових хвороб у дитини не можна відкладати ні на день, як тільки діагноз поставлений батьки повинні направити всі зусилля на боротьбу з підступним недугою, який не тільки доставляє дитині страждання, але і перешкоджає його нормальному росту і розвитку.
лікування і профілактика хвороб нервової системи у домашніх умовах
Більшість хвороб вимагають тривалого лікування, але нерідко можна обійтися без приміщення хворого в стаціонар і проводити лікування нервів в домашніх умовах.
Крім медикаментозного лікування полегшити стан хворого і допомогти перемогти хворобу можуть і домашні засоби: настої, відвари, притирання, компреси Століттями накопичувалися рецепти, які знімають болі при радикуліті, допомагають перемогти безсоння, полегшують стан хворих на епілепсію і страждають мігренню і т.д.
Ні єдиного рецепту, який здатний допомогти уникнути або хоча б істотно знизити ризик розвитку всіх захворювань нервової системи вони дуже численні і мають різну природу але здоровий спосіб життя, правильне харчування і відмова від шкідливих звичок допоможуть зберегти здоров'я до глибокої старості .
Сідничний нерв (ішіас)
Найбільшим нервом, що знаходяться в організмі людини, є сідничний нерв. Він простягається від пальців ніг до попереку. У разі запалення сідничного нерва (друга назва ішіас), утворене в процесі його утиску, з'являються нестерпні больові відчуття, від якого позбутися зовсім не просто.
Причини виникнення запального процесу і його симптоми
Основні причини запального процесу сідничного нерва можуть бути приховані в травмах хребта, виникати при цукровому діабеті і запалених суглобах. В частих випадках больові відчуття сідничного нерва виникають через міжхребцевої грижі. У подібному випадку, фахівці радять робити розтягують вправи для хребта, а також висіти на турніку.
Головними симптомами ішіасу , є сильні болі, в області крижів і попереку. Також біль виникає в сідницях, в задній поверхні гомілок (в тому числі і край стопи) і стегон. Якщо при цьому недугу, здійснювати будь — які фізичні навантаження, то больові відчуття значно збільшуються. Дуже часто біль посилюється до такого ступеня, що людина ні в стані не тільки пересуватися, але навіть сидіти, при цьому в попереку, гострого болю може не виникати (можливе виникнення зниженої чутливості, поколювання). При ішіасі ще спостерігається посмикування пучків сідничних м'язів, і різкий біль в попереку виникає при піднятті хворим витягнутої ноги вгору.
Фахівці відзначають кілька різновидів ішіасу. Верхній ішіас, характеризується ураженням екстрадуральние частини канатика і корінця. Ішіас середній, зустрічається, коли відбувається захворювання сплетення. Нижній в випадках, коли уражений сідничний нерв і його гілки
Методи офіційної медицини при лікуванні ішіасу
Дуже багато лікарів, застосовують не тільки традиційну медицину, а й рекомендують використовувати при лікуванні сідничного нерва народні засоби, оскільки вони дійсно здатні дати позитивні результати. Сучасними оздоровчими клініками та центрами використовуються найрізноманітніші методики, що дозволяють здійснити лікування ішіасу. Медикаментозне лікування, один із застосовуваних способів традиційної медицини, має на увазі вживання засобів, що мають протизапальну дію і зняття больових відчуттів. У список рекомендованих засобів входять диклофенак, ортофен та ібупрофен, але, використовуючи дані препарати, необхідно пам'ятати, що вони не в змозі повністю усунути причини появи хвороби, а є лише допоміжними засобами. А з цього слід зробити висновок, що якщо неефективно лікувати ішіас, то позбутися від симптомів можна лише на певний час, через яке біль повернеться ще більшою мірою і захопить інші частини тіла. Здолати хворобу повністю, можна лише застосувавши комплексне лікування, яке обов'язково включає в себе лікувальну фізкультуру (гімнастика, неодмінно повинна проходити під наглядом досвідченого лікаря). У курс лікування входить і рефлексотерапія (процедури, що дозволяють зміцнити процес відновлення), мануальна техніка в поєднанні з комплексними масажами, гірудотерапія. Не можна виключати з лікувального загального курсу водні процедури (гідромасажна і перлова ванна, душ), а також фізіотерапевтичні, і проведення електроанальгезіі.
Народна медицина при лікуванні сідничного нерва
У зіставленні з лікувальними процедурами, запропонованими медициною (офіційної), успішно проводиться лікування сідничного нерва народними засобами, при чому, різні настої можуть дати чудовий ефект.
- Продукти бджільництва. Дуже корисно проводити масаж з медом, для цього беруть триста грам продукту і, поставивши на водяну баню, доводять до кипіння і додають п'ятдесят грамів спирту (по одній краплі). Після приготування складу, йому необхідно дати охолонути і проводити розтирання спини хворого, не менше 20 хвилин. Робити масаж потрібно до того часу, поки мед не стане липнути. Розтирати рекомендовано не тільки спину, але і лікті, плечі, коліна. Хворі місця, при проведенні масажу необхідно поплескувати.
- Бджолиний віск. Потрібне кількість воску (залежить від кількості хворих місць) необхідно підігріти, поки він не стане еластичним, і після покласти на хворе місце. Зверху віск накрийте поліетиленовою плівкою і вовняним шарфом. Дану процедуру роблять перед сном і знімають лише вранці. Після першого компресу Ви вже відчуєте значне полегшення, а, провівши чотири сеанси, біль відступить повністю.
- Агава. Для даного виду лікування потрібні свіже листя агави. Їх необхідно розщепити і прикласти до проблемних місць внутрішньою стороною, а поверх листа накладається щільна, тепла пов'язка.
- Вівсяна смола. Дуже корисно приймати теплі ванни. Вам знадобитися вівсяна смола (один кілограм на ванну). Приймати такі ванни слід чотири — п'ять разів на тиждень по двадцять хвилин. Також добре використовувати відвар з молодої осиковою кори (вливається в ванну).
- Бузина і ромашка. Щоб приготувати цей засіб, візьміть квіти ромашки і бузини і наповніть ними тканинний мішечок. Цей мішечок необхідно змочити в киплячій воді (опустити на дві секунди), після чого прикласти до проблемного місця і тримати п'ятнадцять хвилин.
- Трав'яний бальзам. Готуватися бальзам наступним чином. Візьміть одну столову ложку чистотілу і один лист алое (квітки має бути не менше трьох років). Дані рослини необхідно подрібнити і додати один гіркий перець, попередньо порізаний на дрібні шматочки. Все перераховане заливається 250 мілілітрами горілки і настоюється протягом семи днів. Отриманим бальзамом ретельно розтирають хворі місця.
- Хрін при лікуванні ішіасу. Ця рослина необхідно натерти (не менше сімдесяти грам) і помістити в марлю. Марлевий мішечок занурюється у ванну з теплою водою. Приймайте ванну «з хріном» щодня перед відходом до сну по двадцять хвилин. Крім цього, мішечок з хроном, попередньо зануривши в теплу воду, можна прикладати до хворого місця, і тримати не більше п'ятнадцяти хвилин.
- Багно звичайне. Візьміть дві столові ложки згаданої трави і залийте п'ятьма столовими ложками олії рослинного. Отриману суміш помістіть в щільно закривається посудину і дайте настоятися протягом дванадцяти годин в теплому місці. По закінченню часу, суміш охолодіть і процідіть. Цей лікувальний засіб слід втирати на найболючіших ділянках.
Профілактика захворювання
Проведення профілактики ішіасу, включає в себе різні методи по зміцненню м'язів спини. З метою попередження ішіасу слід постійно тримати спину рівно, регулярно виконувати комплекс фізичних вправ на зміцнення спинний м'язи, намагатися не піднімати тяжкості, які не переохолоджувати організм, а жінкам слід відмовитися від взуття на високих підборах.
міжреберна невралгія
Міжреберна невралгія це патологія, яка полягає в стисненні і (або) подразненні міжреберних нервів. За силою і болісно болю це одна з найнеприємніших хвороб. Болі в грудині, що виникають при цій хворобі, нерідко приймаються за симптоми серцевих захворювань. Дуже важливо вчасно звернутися до лікаря, адже ці хвороби потребують різних способах лікування, і зволікання може коштувати надто дорого.
Хто лікує, до якого лікаря звертатися? .
Симптоми міжреберної невралгії
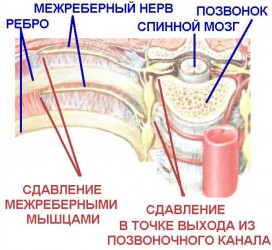 Біль може бути як постійною, так і виявлятися у вигляді періодичних нападів. Печіння, оніміння, поколювання відчуття, якими може супроводжуватися ця біль.
Біль може бути як постійною, так і виявлятися у вигляді періодичних нападів. Печіння, оніміння, поколювання відчуття, якими може супроводжуватися ця біль.
М'язи спини напружені; біль стає гостріше під час чхання, кашлю, сміху, просто глибокого дихання. Хворіти може як вся грудина, так і одна сторона, може спостерігатися також втрата чутливості.
Підвищена пітливість, різка зміна артеріального тиску, оніміння в області ураженого нерва ось характерні симптоми міжреберної невралгії.
Іноді біль віддає під серце, під лопатку, в таких випадках міжреберної невралгії нерідко приймають за болі в серце. Але якщо від прийому серцевих ліків, наприклад, нітрогліцерину, болю не вщухають, висновок очевидний, це міжреберна невралгія.
Буває і так, що біль віддає під поперек, і тоді невралгію можна сплутати з хворобою нирок. Гілки міжреберних нервів спрямовані до різних органів, і внаслідок цього не можна передбачити, як саме проявить себе міжреберна невралгія у тієї чи іншої людини.
При виникненні гострого болю незрозумілого походження найкраще викликати швидку допомогу, щоб кваліфікований фахівець зміг діагностувати і полегшити стан хворого.
Діагностика
Для виключення серцевих патологій:
Для виключення об'ємних процесів в хребті:
Причини виникнення міжреберної невралгії
Міжреберна невралгія нерідко виникає в зв'язку з віковими змінами, тобто, хворіють на неї, перш за все, люди похилого віку. Цукровий діабет, дефіцит вітамінів групи В, що нерідко виникає на тлі хвороб шлунково-кишкового тракту, захворювання хребта, ребер, пухлини грудного відділу спинного мозку всі ці фактори суттєво підвищують ризик хвороби.
Крім того, міжреберна невралгія також може виникати внаслідок перенапруги м'язів спини, застуди цих м'язів. , стрес, перевтома все це може стати причинами захворювання. Дуже часто ця хвороба також виникає на тлі запущеного остеохондрозу.
Лікування міжреберної невралгії
Як лікувати міжреберної невралгії? Лікування полягає в знятті неприємних відчуттів, симптомів хвороби, а також лікуванні стану міжреберних нервів, яке, власне, і стало першопричиною хвороби. При перших симптомах ефективною може виявитися застосування фізіотерапії, вітамінізація організму, зокрема, вживання вітамінів групи В; голковколювання.
У стадії загострення хворому необхідно дотримуватися постільного режиму, ліжко неодмінно повинна бути рівною і твердою. Потерпілий нерв обколюють новокаїном (так звана новокаїнова блокада), вводять заспокійливі засоби. Застосовуються такі процедури, як УВЧ, електрофорез, солюкс.
Дуже хороший вплив надають сеанси лікувального масажу. Ефективне застосування мазей, що мають протизапальну і знеболюючі дію. Вони розслабляють м'язи, покращують кровообіг. Після нанесення таких мазей грудну клітку обов'язково потрібно укутати, і ретельно стежити, щоб в приміщенні, де знаходиться хворий. ні в якому разі не було протягів. Ефективним буде і використання перцевого пластиру, що поліпшує кровообіг і має знеболюючий ефект.
Крім того, для того, щоб лікувати міжреберної невралгії, можна використовувати також народні методи лікування, які при правильному застосуванні дають часом просто приголомшливі результати.
Розтирати хворі місця при міжреберної невралгії можна настоєм березових бруньок, жменю нирок, зібраних навесні, коли листя ще не встигли розпуститися. треба залити 500 мл. горілки, настояти 10 днів у темному місці, а потім використовувати.
Всередину добре приймати відвар м'яти перцевої: 200 мл. води накип'ятити, додати в окріп 1 столову ложку сухого листя м'яти перцевої, настояти. Приймати по 100 мл. вранці і ввечері. У відвар можна додати 2 чайних ложки меду.
Лікувати міжреберної невралгії можна і за допомогою настоянки валеріани. Взяти бавовняну серветку, змочити в настоянці валеріани, покласти на місце, яке турбує болем, зверху ж покрити поліетиленом або папером для компресів і закутати (утеплити). З таким компресом добре засипати. Він знімає напругу і біль, дуже добре заспокоює. Настоянку валеріани найзручніше брати аптечну, хоча при бажанні можна зробити її і самостійно.
