 При поліневриті (запальна поліневропатія) відбувається симетричне запалення відразу декількох периферичних нервових шляхів.
При поліневриті (запальна поліневропатія) відбувається симетричне запалення відразу декількох периферичних нервових шляхів.
Множинне ураження зачіпає миелиновую оболонку нерва і сам нерв (т. Н. Циліндр).
При такого роду порушення проведення нервового імпульсу по стовбуру нерва неможливо.
Тому хвороба супроводжується виникненням:
- паралічів;
- ;
- вазомоторних порушень (судинні патології);
- трофічних порушень (перебої в харчуванні нервів).
Причини і фактори ризику
Поширеними причинами, що викликають поліневрит, є:
- інфекції (віруси або бактерії, грип, ангіна, дифтерія , тиф, малярія);
- токсини;
- порушення обміну речовин;
- алергени (алергічні реакції);
- травми, пухлини, надмірне напруження м'язів (удар, падіння, здавлювання нерва);
- електричне або радіаційне ураження.
Інтоксикація, що провокує поліневрит, може бути викликана попаданням в організм: 
- отрут (миш'як, свинець);
- різних розчинників;
- лікарських препаратів з подібного роду побічними діями;
- алкоголю (виникає так званий алкогольний поліневрит).
Факторами ризику, що провокують появу поліневриту стають такі захворювання:
- цукровий діабет;
- дефіцит вітамінів (B1, B6, B12);
- хвороби крові;
- ;
- гіпертонічна хвороба;
- вузькість кісткових каналів, через які проходять нерви;
- робота на холоді з вібруючими інструментами.
Класифікація порушення
Поліневрит має різні симптоми в залежності від зони ураження. При цьому є ймовірність ураження:
- спинномозкових корінців;
- спинного мозку;
- головного мозку.
За етіологічної класифікації розрізняють наступні поліневрити:
- Інфекційний (на тлі грипу, ангіни). Загальне нездужання, підвищення температури, зміна аналізу крові.
- Дифтерійний (на тлі дифтерії при запізнілому введенні сироватки). Розвивається на 2-3 тиждень захворювання, при токсичній формі захворювання — на 5-6 день. Виявляється у вигляді паралічу м'якого піднебіння, зміни голосу (гугнявий), попадання їжі «не в те горло», оніміння дихальних м'язів.
- Алкогольний (у осіб, що зловживають алкоголем). Відбувається порушення обмінних процесів. Зміни торкаються не тільки периферичні нерви, але також головний і спинний мозок. Розвиток захворювання плавне. Спостерігаються судинні і трофічні
 порушення. Пітливість рук. Набряк стоп і кистей.
порушення. Пітливість рук. Набряк стоп і кистей. - Миш'яковистий (на тлі інтоксикації отрутами). Виявляється блювотою, проносом, болями в шлунку. Розвиваються паралічі кінцівок.
- Діабетик (на тлі цукрового діабету). Поширений тип поліневриту, що приймає епідеміологічний характер. Пацієнти скаржаться на неприємні відчуття в руках і ногах, литках. Болі посилюються в стані спокою. Зміна текстури та кольору шкіри (темно-фіолетовий колір, лущення).
- Професійний (робота на холоді з вібруючими інструментами). Характеризується виникненням болю в кистях рук, а також печіння, поколювання, похолодання, підвищеної пітливості. Відзначається збліднення кінчиків пальців. Посилення болів вночі, ослаблення — при русі.
- У вагітних (під час виношування і після народження плода). Спочатку вважалося, що поліневрит в цьому випадку виникало через токсикоз. Зараз прийнято думати, що причина цього захворювання криється в чужорідних білках, які надходять від плода і плаценти.
Клініка захворювання
При поліневриті спостерігаються такі симптоми симметрического характеру:
- невралгія (сильні ниючі або стріляють больові відчуття уздовж всього ураженого нерва);
- (поколювання, оніміння, мурашки, похолодання в кінцівках);
- збліднення або почервоніння шкіри по ходу іннервації хворого нерва, зміна кольору шкіри;
- слабкість ;
- атрофія і зменшення м'язів ;
- хворобливеперенесення торкань, холоду, тепла ;
- зниження чутливості кінцівок .
Залежно від ділянки ураження нервової системи різняться такі порушення чутливості:
- нюховий нерв (нюхові галюцинації);
- зоровий і окоруховий нерви (зниження гостроти зору, обмеження рухливості очі);
- лицевий нерв (, сильні болю, порушення руху особи, гиперакузия, смакові розлади);
- слуховий нерв (зниження слуху, );
- блукаючий нерв (порушення мови,ковтання, ураження серцево-судинної системи, набряк легенів, спазми травних м'язів);
- діафрагмальнийнерв (болі в підребер'ї, иррадиирущие в шию, плече, задишка, гикавка);
Захворювання супроводжується порушенням руху і паралічами, т. к. пошкодження структури нерва призводить до порушення іннервації м'язової тканини.
Первинний огляд і постановка діагнозу
 При діагностуванні захворювання фахівець, збираючи анамнез, звертає особливу увагу на раніше перенесені хворим інфекції, отруєння, прийоми лікарських засобів, умови його життя .
При діагностуванні захворювання фахівець, збираючи анамнез, звертає особливу увагу на раніше перенесені хворим інфекції, отруєння, прийоми лікарських засобів, умови його життя .
Саме вакцинації і перенесені інфекційні хвороби можуть спровокувати аутоімунних реакцій з руйнування мієлінової оболонки нервів і дегенерації аксонів.
Спеціаліст уважно спостерігає і вивчає симптоматику прояви поліневриту. Симетричне прояв розладу вказує на поліневрит.
Ключові ознаки, які допомагають визначити захворювання при огляді:
- паралічі і ;
- болю в нервах і м'язах при пальпації ;
- порушення чутливості (т. зв. «панчохи» і «рукавички»);
- пітливість рук і ніг;
- порушення трофіки шкіри.
Лікарі вдаються до наступних процедур для постановки діагнозу:
- ;
- збір аналізів;
- ;
- ;
- .
Терапія захворювання
Чим раніше була проведена діагностика поліневриту, тим краще результат лікування. При запаленні нервового волокна лікарі призначають такі лікарські категорії: 
- протизапальні;
- знеболюючі;
- антибіотики;
- вітаміни групи B.
До болезаспокійливу відносять:
- Диклофенак (3 мл внутрішньом'язово);
- Реопірин (5 мл внутрішньом'язово) ;
- Анальгін + Димедрол (2 мл + 1 мл внутрішньом'язово).
У випадку з інфекцією і вірусами застосовуються антибіотики та противірусні препарати:
- Ацикловір;
- Інтерферон;
- Рятівник;
- Неовир;
- Циклоферон.
Для стабілізації запасів вітамінів групи B, лікарі призначають:
- Ангіовіт;
- Бівеплекс;
- Вітагамма.
Для зняття порізів застосовуються:
- Прозерін (підшкірно);
- Осказол.
Крім фармакологічних заходів фахівці використовують:
- голковколювання;
- лазеротерапію;
- масаж;
- оксигенотерапію;
- магнітотерапію.
залежно від різновиду поліневриту призначаються свої види терапевтичних процедур:
- Інфекційний . Проводиться зняття симптоматики — зниження температури хворого. Для цього його розтирають спиртом і прикладають до уражених кінцівок і згинах мішечки з льодом, холодні рушники (холодні компреси).
- Дифтерійний . Показана стимуляція роботи дихальної системи, тканинного дихання і серцевого м'яза.
- Алкогольний . Вітамінотерапія, призначення гепатопротекторів і препаратів, що поліпшують тканинне дихання.
- Діабетик . Суворе дотримання запропонованої дієти, спокій і відсутність стресових ситуацій. Призначаються мікроціркулянти.
- Миш'яковий і свинцевий . Рясне пиття, потогінні речовини, прийом вітамінів групи B, сольові розчини внутрішньом'язово і внутрішньовенно.
 Терапія поліневриту нирок (пієлонефриту) спрямована на роботу з тим захворюванням, яке його провокує. Тому лікування може приймати різноманітні форми і мати свої особливості.
Терапія поліневриту нирок (пієлонефриту) спрямована на роботу з тим захворюванням, яке його провокує. Тому лікування може приймати різноманітні форми і мати свої особливості.
Небезпека захворювання полягає в тому, що запальний процес може поширитися за межі периферичної нервової системи. У випадках ускладнень уражається центральна нервова система, зачіпаються відділи головного мозку.
Поліневрит (особливо на тлі алкогольної інтоксикації) може спровокувати і захворювання печінки.
Атрофія м'язової тканини, викликана поліневритом, призводить до відмирання м'язових волокон і заміні їх сполучною тканиною — відбувається утворення т. Н. контрактур.
Бережи себе!
Профілактична терапія включає в себе наступні можливості:
- прийом біологічно активних добавок (Кордицепс, Плацентоль, Ріолан, Лецитин);
- прийом вітамінів групи B;
- профілактика вірусних захворювань;
- підтримку дієти;
- помірне фізичне навантаження і загартовування;
- уникнення стресів.
Для того, щоб уберегти свій організм від захворювань, пов'язаних із запаленням нервового волокна, необхідно періодично пропивати  певні профілактичні ліки.
певні профілактичні ліки.
До рекомендованих добавкам фахівці відносять Кордицепс — природний антибіотик, що знімає запалення і запобігає потраплянню в організм інфекції, зміцнює імунітет.
Плацентоль (препарат на основі плаценти) містить 20 амінокислот, зміцнює імунітет, багатий на вітаміни групи A, B, C, D, мінералами . Ріолан надає відновлювальний ефект. Лецитин благотворно впливає на загоєння мієлінової оболонки нервів, живить тканини мозку.
Вітаміни групи B (B1, B6, B12) зміцнять волокна нервової тканини.

 Епілепсія — це захворювання, яке має багато форм і типів, і відповідно, різні прояви. Абсансная форма епілепсії виникає тільки в дитячому та підлітковому віці. Вона проявляється нападами без судом. І через це діагностування захворювання утруднене.
Епілепсія — це захворювання, яке має багато форм і типів, і відповідно, різні прояви. Абсансная форма епілепсії виникає тільки в дитячому та підлітковому віці. Вона проявляється нападами без судом. І через це діагностування захворювання утруднене. 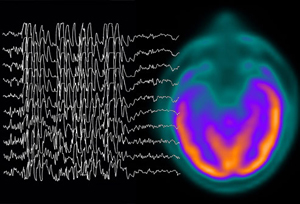
 Юнацька абсансная епілепсія протікає складніше ніж дитяча. Часто вона проявляється у дітей 10-12 років. В даному випадку напади тривають від 30 секунд і до кількох хвилин, також їх частота збільшується.
Юнацька абсансная епілепсія протікає складніше ніж дитяча. Часто вона проявляється у дітей 10-12 років. В даному випадку напади тривають від 30 секунд і до кількох хвилин, також їх частота збільшується. 
 При неправильному лікуванні абсансная епілепсія прогресує і незабаром переростає в тяжкі форми захворювання. Рідко цей вид епілепсії залишає ускладнення у вигляді порушення розумової діяльності на все життя.
При неправильному лікуванні абсансная епілепсія прогресує і незабаром переростає в тяжкі форми захворювання. Рідко цей вид епілепсії залишає ускладнення у вигляді порушення розумової діяльності на все життя. Суть полягає в тому, що у нервових імпульсів головного мозку порушується провідність. Нейронні зв'язки в головному мозку хворого порушуються. В результаті людину мучать різного виду і походження.
Суть полягає в тому, що у нервових імпульсів головного мозку порушується провідність. Нейронні зв'язки в головному мозку хворого порушуються. В результаті людину мучать різного виду і походження. 
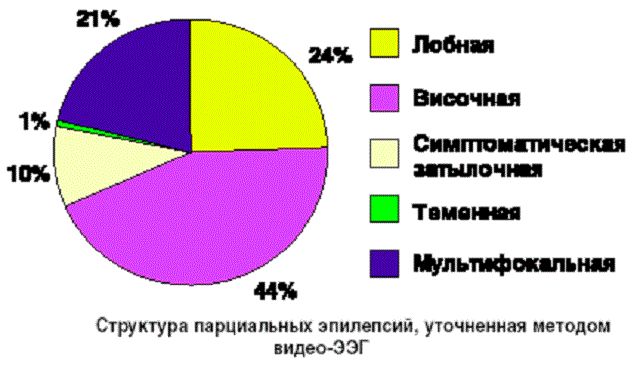



 Парциальная епілепсія — захворювання невиліковне. Суть лікування зводиться до зменшення нападів. Для досягнення ремісії призначають протиепілептичні препарати (Карбамазепін (стандартний препарат від усіх можливих форм епілепсії), Ламіктал, Депакін, Топирамат).
Парциальная епілепсія — захворювання невиліковне. Суть лікування зводиться до зменшення нападів. Для досягнення ремісії призначають протиепілептичні препарати (Карбамазепін (стандартний препарат від усіх можливих форм епілепсії), Ламіктал, Депакін, Топирамат).
 У цій статті піде мова про скафоцефаліі-досить рідкісної патології розвитку, яка виникає в однієї дитини з 2000. Більший відсоток дітей, народжених з таким порушенням, складають хлопчики.
У цій статті піде мова про скафоцефаліі-досить рідкісної патології розвитку, яка виникає в однієї дитини з 2000. Більший відсоток дітей, народжених з таким порушенням, складають хлопчики. 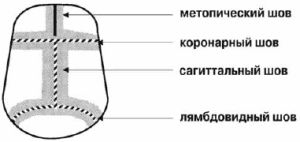 нависання лобових і потиличних зон голови. Особа хворого має вузьку і овальну форму.
нависання лобових і потиличних зон голови. Особа хворого має вузьку і овальну форму. 
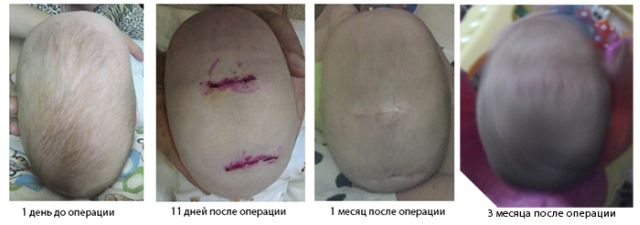
 Суть операції полягає в поділі швів, які зрослися і відновленні нормальної форми черепа. У післяопераційний період необхідно носіння спеціального шолома. Рубці від операції майже непомітні і цілком ховаються після відростання волосся.
Суть операції полягає в поділі швів, які зрослися і відновленні нормальної форми черепа. У післяопераційний період необхідно носіння спеціального шолома. Рубці від операції майже непомітні і цілком ховаються після відростання волосся.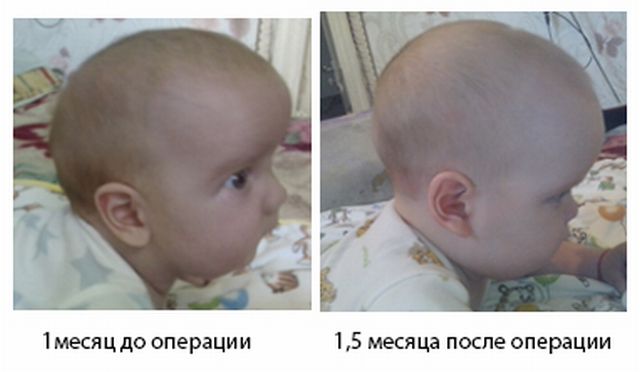
 80% населення країни ніколи не стикалися з терміном «макроцефалия». Під цим словом ховається захворювання, яке супроводжується пропорційним збільшенням розміру обох півкуль мозку без наявності головного водянки.
80% населення країни ніколи не стикалися з терміном «макроцефалия». Під цим словом ховається захворювання, яке супроводжується пропорційним збільшенням розміру обох півкуль мозку без наявності головного водянки. 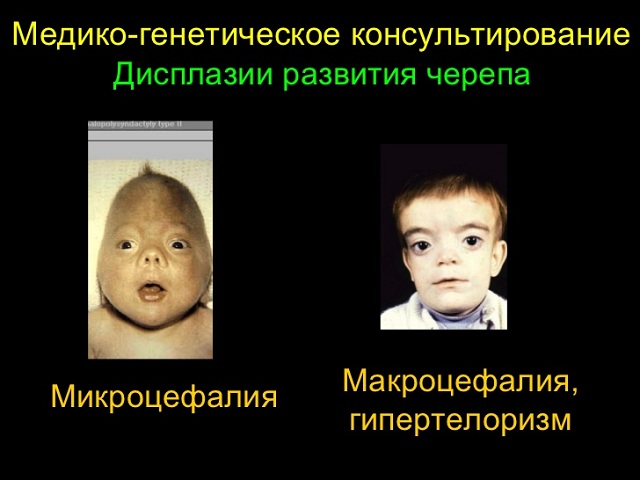

 Макроцефалія — хвороба, яка не підлягає повного виліковування. Лікарі вважають, що якщо хвороба не є вродженою вона не потребує якомусь конкретному лікуванні, але при наявності ускладнень воно необхідне.
Макроцефалія — хвороба, яка не підлягає повного виліковування. Лікарі вважають, що якщо хвороба не є вродженою вона не потребує якомусь конкретному лікуванні, але при наявності ускладнень воно необхідне. гіперплазії нервових клітин мозку, постійного спека найчастіше настає летальний результат.
гіперплазії нервових клітин мозку, постійного спека найчастіше настає летальний результат. Сучасні лікарі не дарма рекомендують уважно ставитися до свого здоров'я і своєчасно звертатися за кваліфікованою медичною допомогою.
Сучасні лікарі не дарма рекомендують уважно ставитися до свого здоров'я і своєчасно звертатися за кваліфікованою медичною допомогою. 
 звичайну мова не далі, ніж на відстані 4-6 метрів від себе;
звичайну мова не далі, ніж на відстані 4-6 метрів від себе;  Пацієнти скаржаться на погіршення сприйняття звуків як у одного вуха, так і в обох відразу. Можливе виникнення , який проявляється у вигляді дзвону, писку, гулу. Дуже часто пацієнт не може визначити, звідки доноситься звук.
Пацієнти скаржаться на погіршення сприйняття звуків як у одного вуха, так і в обох відразу. Можливе виникнення , який проявляється у вигляді дзвону, писку, гулу. Дуже часто пацієнт не може визначити, звідки доноситься звук. 
 Лікар-невролог зазвичай призначає седативні препарати: Еленіум, Седуксен, Валериану, вони знижують збудження ЦНС і слухового нерва.
Лікар-невролог зазвичай призначає седативні препарати: Еленіум, Седуксен, Валериану, вони знижують збудження ЦНС і слухового нерва.  ефекти може викликати тривалий прийом деяких лікарських препаратів, що застосовуються для лікування приглухуватості.
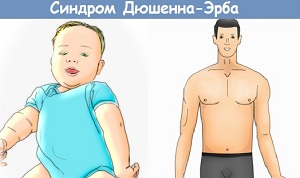
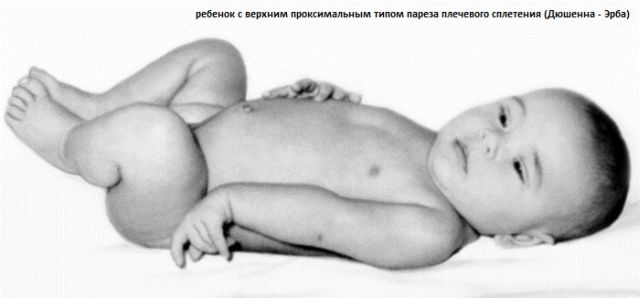
ефекти може викликати тривалий прийом деяких лікарських препаратів, що застосовуються для лікування приглухуватості.  Параліч Дюшена-Ерба це параліч руки, який виникає як результат пошкодження або травмування верхнього плечового стовбура нервового сплетення.
Параліч Дюшена-Ерба це параліч руки, який виникає як результат пошкодження або травмування верхнього плечового стовбура нервового сплетення. 
 При виявленні ознак патології проводиться консультація у невропатолога і ортопеда.
При виявленні ознак патології проводиться консультація у невропатолога і ортопеда. 
 рухової функції. В такому випадку, фахівець знімає діагноз.
рухової функції. В такому випадку, фахівець знімає діагноз. розташуванні.
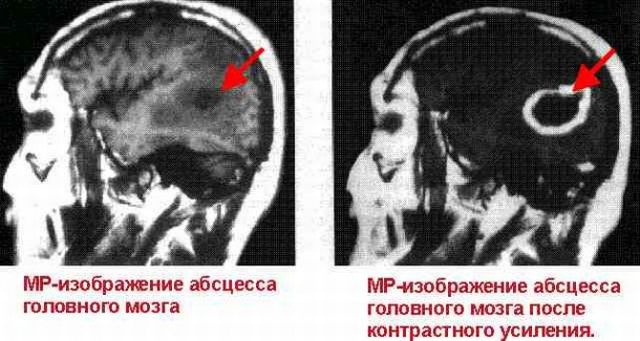
розташуванні.  Абсцес головного мозку це накопичення гнійної рідини в черепній коробці з-за впливу патогенної інфекції, причиною якої стають збудники, такі як: стафілококи, стрептококи, токсоплаз, кишкові палички, анаеробні бактерії.
Абсцес головного мозку це накопичення гнійної рідини в черепній коробці з-за впливу патогенної інфекції, причиною якої стають збудники, такі як: стафілококи, стрептококи, токсоплаз, кишкові палички, анаеробні бактерії.  запалень в кістковій поверхні, придаткових порожнинах носа, мозкових оболонках, очних западинах. Велика частина захворювань пов'язана із запаленнями органів слуху. Гнійні отити досить часто супроводжуються абсцесами. Інфекція проникає з скроневої кістки через дах барабанної порожнини і запалі пазухи в середню черепну ямку, провокуючи запалення скроневої частки мозку. Вушні інфекції можуть проникати в задню черепну ямку через лабіринт і сигмовидную пазуху, викликаючи абсцес мозочка.
запалень в кістковій поверхні, придаткових порожнинах носа, мозкових оболонках, очних западинах. Велика частина захворювань пов'язана із запаленнями органів слуху. Гнійні отити досить часто супроводжуються абсцесами. Інфекція проникає з скроневої кістки через дах барабанної порожнини і запалі пазухи в середню черепну ямку, провокуючи запалення скроневої частки мозку. Вушні інфекції можуть проникати в задню черепну ямку через лабіринт і сигмовидную пазуху, викликаючи абсцес мозочка.  голові;
голові; 
 Після виділення з посіву збудника терапія змінюється. Якщо посів стерильний, антибактеріальна терапія триває не менше шести тижнів.
Після виділення з посіву збудника терапія змінюється. Якщо посів стерильний, антибактеріальна терапія триває не менше шести тижнів.  не перевищує 10%.
не перевищує 10%.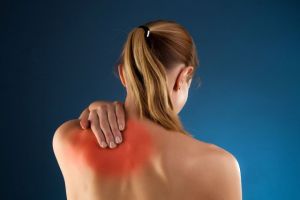 Синдром Персонейджа-Тернера (неврологічна аміотрофія) це захворювання аутоімунного походження, при якому вражається верхній пучок плечового сплетення або відгалужується від нього нервові закінчення.
Синдром Персонейджа-Тернера (неврологічна аміотрофія) це захворювання аутоімунного походження, при якому вражається верхній пучок плечового сплетення або відгалужується від нього нервові закінчення.  брати участь імунологічні, екологічні та спадкові фактори.
брати участь імунологічні, екологічні та спадкові фактори.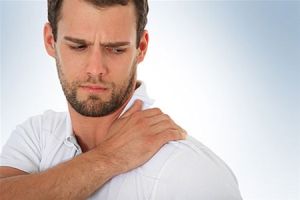 Відмітною симптомом синдром Персонейджа Тернера є різке початок болю в одному з плечей. До виняткових випадків можна віднести виникнення двосторонньої болю.
Відмітною симптомом синдром Персонейджа Тернера є різке початок болю в одному з плечей. До виняткових випадків можна віднести виникнення двосторонньої болю. 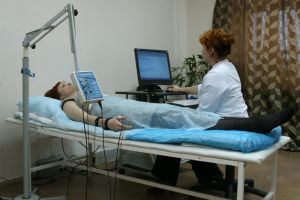 справжню причину патології проводиться процедура .
справжню причину патології проводиться процедура .  Після того, як сильні больові відчуття будуть усунені, починається наступний етап терапії. Хворому для повного відновлення необхідно буде запастися терпінням, т. К. Процес реабілітації може зайняти досить тривалий час.
Після того, як сильні больові відчуття будуть усунені, починається наступний етап терапії. Хворому для повного відновлення необхідно буде запастися терпінням, т. К. Процес реабілітації може зайняти досить тривалий час. 
 Мігрень, або гемікранія, є давнім і досить поширеним захворюванням, від якого страждали багато великих людей, такі як Карл Маркс, Ісаак Ньютон, Чарльз Дарвін, Наполеон Бонапарт, Льюїс Керролл.
Мігрень, або гемікранія, є давнім і досить поширеним захворюванням, від якого страждали багато великих людей, такі як Карл Маркс, Ісаак Ньютон, Чарльз Дарвін, Наполеон Бонапарт, Льюїс Керролл. 
 Іноді мігрені може передувати фаза продрома , при якій у хворого виникає нездужання, дратівливість, сонливість. Такий стан може тривати як кілька годин, так і пару днів. Але частіше першою стадією мігрені є саме аура.
Іноді мігрені може передувати фаза продрома , при якій у хворого виникає нездужання, дратівливість, сонливість. Такий стан може тривати як кілька годин, так і пару днів. Але частіше першою стадією мігрені є саме аура. Тому рекомендується готуватися до сну приблизно о пів на десяту вечора, навіть якщо ви «сова».
Тому рекомендується готуватися до сну приблизно о пів на десяту вечора, навіть якщо ви «сова».