У повсякденному житті, іноді, зустрічається така прикра напасти травматизм. Удари, як завжди, трапляються недоречно, руйнують наші плани, псують нерви. Але чи все так страшно? Спробуємо розібратися. Дамо раду, як краще впоратися з ударом і допомогти організму вилікувати себе.
Різновиди ударів ноги
Найпоширеніша травма ноги — це забій . Зазвичай травмується якась частина ноги: Стегно, Гомілка, Коліно, Палець стопи.
Забій — це закрита травма тканин (сполучної, м'язової, нервової, судинної) без перелому кісток.
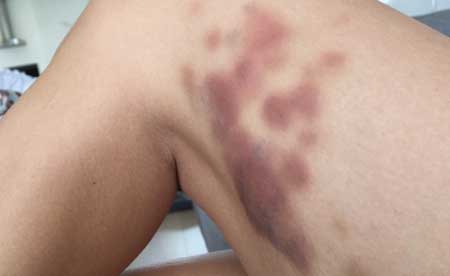
фото забою ноги
В результаті травми можна отримати:
- Забій тільки м'яких тканин;
- Забій кістки;
- Забій суглоба.
При забитті цілісність шкіри не порушується, але лежать під нею тканини можуть істотно постраждати. Спостерігається розрив судин, жирової клітковини, сполучних волокон. Це супроводжується запаленням травматичного характеру: болем, набряком, почервонінням.
Етапи посттравматичного процесу
- Починається з місцевої реакції організму на забій — спазм судин, який швидко змінюється розширенням. Рідина з кровоносноїрусла починає просочуватися в міжтканинної простір і просочувати тканини. Забій ноги дасть набряк, який буде наростати. Тому в цей момент доречний холод, щоб знову звузити судини і зупинити просочування тканини навколо судини.
- Якщо відбувається розрив дрібних і середніх судин, то кров виходить в навколишні тканини і забарвлює їх в синій колір. Просочування прилеглих структур і утворення синця — характерна ознака удару. З дрібних судин кров сочиться 5-10 хв, з великих близько доби. Спочатку (дня три) місце забитого з наявністю крові буде синюшно-червоним, потім з'являться жовті вкраплення і через тиждень шкіра очиститься.
- Якщо кров тільки просочує навколишні тканини — бачимо синяк, якщо накопичується в них — утворюється гематома. Вона небезпечна прогресуванням розшарування тканини. Таке буває рідко, тому що м'язи, що оточують кістку, розраховані витримувати значний тиск, і служать амортизатором, що захищає кістку і окістя.
- При пошкодженні передньої поверхні гомілки, де кістка не покрита м'язом і лежить відразу під шкірою, спостерігається сильний біль, швидко формується гематома. Гематоми великих розмірів вимагають аспірації. Для цього застосовується пункція, якщо кров не витягується голкою, то показано розтин під місцевою анестезією. Після накладається пов'язка, що давить.
- Також кров може виливатися в сумки суглобів, утворюючи гемартроз. Сильний удар ноги може викликати розтрощення або некроз тканин.
Удари стегна. Тут багато пухкої підшкірно-жирової клітковини, тому можуть формуватися великі гематоми. Якщо травма сильна і коса, то шкіра з клітковиною відриваються від фасції, утворюються порожнини. Туди виливається велика кількість крові. При цьому функція кінцівки страждає мало. У спокої біль відсутній, з'явиться лише при ходьбі.
Удари передньої поверхні гомілки дуже болючі, особливо в області окістя, аж до втрати свідомості. У ній зосереджена велика кількість больових рецепторів. Якщо біль прийняла постійний пульсуючий характер — це вірна ознака гематоми під окістям.
Забій гомілки ноги можна сплутати з переломом через вираженого больового синдрому особливо при пальпації. Його виключити дозволяє відсутність болю при навантаженні по осі (в положенні стоячи). Бажаний рентген.
Забій пальця ноги. Існує думка, що цей вид травми безпечний, і людина, незважаючи на біль, продовжує свої справи. Забій пальців ніг відбуваються зазвичай в русі, часом на значній швидкості, тому пальці отримують сильного удару.
Дрібні, тендітні кісточки і сухожилля, не витримують і пошкоджуються це загрожує ускладненням при ходьбі в майбутньому. Тому не варто нехтувати лікарським оглядом для виключення перелому. І тільки потім проводити необхідний курс лікування.
Особливо неприємний удар великого пальця, адже потрібно набагато більше часу для повного відновлення, яке може зайняти до 6 тижнів. Головна умова — спокій і час. Щоб потім не говорити: «ось забила палець ноги, і почалися проблеми, тепер потрібна ортопедичне взуття.»
Симптоми, які супроводжують забій ноги
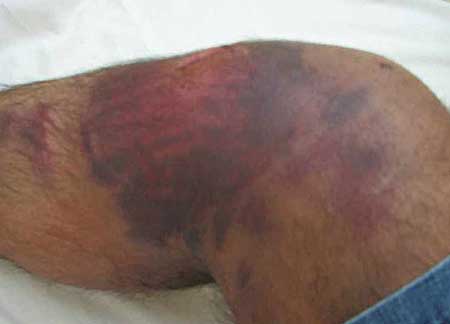
Для удару характерні наступні симптоми:
- біль;
- припухлість (набряк);
- ущільнення;
- запалення з почервонінням;
- обмеження рухів.
Перший симптом забиття — це біль. Потім з'являється припухлість. Зазвичай біль посилюється при ходьбі. Кілька днів спокою і обмеження рухової активності, за участю травмованої області, призводять до ослаблення проявів симптоматики і людина одужує. Це якщо ми маємо справу з легким ударом ноги.
Складніші справи при пошкодженні судин. В такому випадку сильне забиття ноги супроводжує гематома. Її розміри залежать від сили удару. У цьому випадку терміни йому режим спокою і дбайливого ставлення до кінцівки збільшуються. Припухлість і болючість зберігаються до місяця.
Перша допомога при ударі в домашніх умовах
Так як звичайні удари лікують самостійно, то потрібно дотримуватися наступних рекомендацій:
- Забезпечити повний спокій;
- Підняти кінцівку;
- Перші дві години — холод;
- Через добу теплові компреси, мазі, гелі;
- Знеболюючі таблетки (в разі сильного болю);
- Звернутися до лікаря, якщо неможливо рухатися;
- Руху можливі тільки за допомогою тростини і фіксації еластичним бинтом (для зниження навантаження).
Зняти забій ноги допомагають фізіопроцедури. При першій нагоді цим треба скористатися. УВЧ і електрофорез не втратили свого значення. Якщо в аптеках є лікувальна грязь, то тижневий курс буде дуже корисним.
Лікування ущільнення після удару
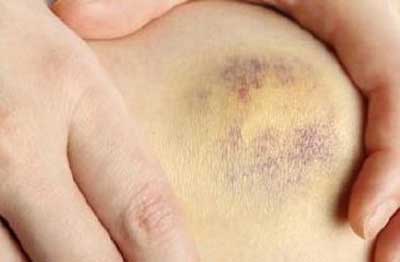
З цим добре справляються теплові процедури, розсмоктують і протизапальні засоби. Як тепла підійдуть грілки з гарячою водою, парафін. Запалення і набряк прибираємо мазями, гелями, спиртовими компресами.
Їх наносять чотири рази на день, рясно покриваючи травмовану область. Також важливо дотримуватися простого принципу: чим більше набряклість, тим товщі шар мазі.
Використовувані мазі повинні бути з різним механізмом дії: протизапальні, протинабрякові (гепаринвмісних) і розсмоктують (Траумель, Цель Т). Можна комбіновані мазі: «Кеторол» гель, «Долобене».
Мазь не використовуємо, якщо пошкоджена шкіра. Сильний набряк тканин ускладнює проникнення препарату вглиб. Для посилення ефекту збільшуємо кількість наноситься препарату на шкіру і кратність змазування.
Орієнтовна схема лікування: «Фастум» гель, мазь «диклофенак» або «кеторол» гель наносимо на неушкоджену шкіру, можна укутати харчовою плівкою і закріпити, так збільшимо глибину проникнення і силу впливу.
Через 4 години знімаємо пов'язку, протираємо місце і наносимо іншу мазь «Лиотон», «Троксевазин» — для зняття набряку. Так чергуємо протягом дня. Не менше 4 разів на добу.
Якщо гематома велика, то організм від неї відгороджується. Створює щільну плівку (утворюється сумка). Тоді не обійтися без допомоги лікаря. Гематому розкривають, а вміст видаляють.
Можливі наслідки і прогноз
При ударах з синцем або без нього прогноз сприятливий. Час, спокій, і прості лікувальні дії швидко приберуть наслідки. Це під силу організму. Він один може впоратися. Наше завдання йому в цьому розумно допомогти.
Складніше йде справа при виникненні гематом. Чим вона більше, тим довше період розсмоктування. Вона здавлює нервові стовбури, судини, виникають нагноєння через приєднання інфекції. Час в цьому випадку не приносить полегшення, біль і набряк не проходять, приєднується лихоманка. Потрібна допомога хірурга.
При дуже сильних ударах може наступити некроз (омертвіння) тканин і вимагають негайного втручання допомогу.
Ще одне неприємне ускладнення — періостит (запалення окістя). Ось чому забій гомілки в області окістя не тільки хворобливий, але і небезпечний.
Настороженість повинні викликати удари суглоба ноги. Його складну будову привертає до різних ускладнень: гемартрозах, розриву зв'язок, пошкодження суглобової капсули.
Часті питання
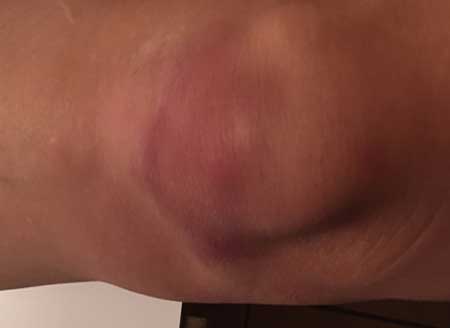
Як відрізнити сильне забиття ноги від перелому?
сильний удар можна переплутати з переломом. Нерідко можна чути, забила ногу і вона опухла. Що це, не перелом чи? Можна спробувати самому визначитися з ознаками перелому.
Для нього характерно:
- Наявність вегетативних симптомів: потемніння в очах, запаморочення, тахікардія. Що говорить про залучення в процес всього організму з викидом стресових гормонів.
- Зсув кісток по осі. Нога може бути вигнута під неприродним кутом. Особливо помітно в перші хвилини травми. Потім виникає набряк і важко побачити якесь зміщення.
- Біль і набряк весь час наростають.
- Ногою не можна поворухнути. Наступити на неї неможливо, не кажучи вже про рух.
При ударі людина може рухати ногою, хоча це болісно. Така ознака говорить про цілісність кістки.
Чим небезпечний удар?
Звичайний забій не є небезпечним для здоров'я, лише доставляє незручності.Побоювання викликають сильні удари, при яких легко пропустити розрив зв'язок, перелом пальців стопи. Вони загрожують частковою втратою функції надалі. При ударі колінного суглоба може швидко з'явитися артроз.
А масивна гематома і відкрита рана загрожує інфікуванням. У будь-якому випадку, якщо біль при ударі з кожним днем наростає або тримається на одному рівні, то огляд лікаря і рентген обов'язковий.
Забила ногу, ніж мазати?
Якщо є впевненість, що має місце забиття, то після холоду, ногу можна змастити «Фастум» гелем, «кетопрофеном», «Найз» гелем, «Диклак», «Диклофенак »5% мазь,« Олфен »гелем. Всі вони володіють сильним знеболюючим і протизапальним ефектом. Пухлина після забою ноги швидко спаде, якщо обробити маззю «Лиотон».
Слід пам'ятати, знеболювання дозволяє навантажувати хвору ногу, а це не бажано. Тому після нанесення мазі, нозі потрібен спокій.
Забій руки, що робити? Перша допомога, симптоматика, відміну від перелому
Забій руки це закрите ушкодження тканин, як правило, виникає в результаті удару або падіння. Може супроводжуватися не тільки поразкою м'язів, підшкірної клітковини і дерми з утворенням гематоми, а й суглобів і кісткових сегментів — ліктя, фаланг пальців, плеча.
Ключовий момент, який відрізняє забій від інших травм цілісність шкірного покриву. Як лікувати забиту руку залежить від ступеня і симптомів травми. Давайте розглянемо по-порядку.
Забій можна отримати під час фізичної активності — через необережність, при випадковому падінні. Поширені такі травми в побуті, при заняттях спортом, в зимовий час, коли на вулиці ожеледь.
В окрему групу ризику потрапляють діти, оскільки вони активні, і люди, зайняті фізичною працею — будівельники, вантажники, різноробочі. Шанс отримати забій кисті руки, ліктя або плеча підвищується при недотриманні правил безпеки як в побуті, так і на виробництві.
Симптоматика удару
забій плеча супроводжується болем і припухлістю, через деякий час виникає синювато-червоний синець, який з часом стає жовто-зеленим. Гематома з'являється через пошкодження судин — кров витікає з них і накопичується в м'яких тканинах разом з міжклітинної рідиною.
Якщо рука не піднімається, значить розірвані сухожилля плечової обертальної манжети — це вимагає негайної допомоги травматолога.
Чим більше розмір синця і інтенсивність його забарвлення, тим більші судини постраждали, і тим довше проходить загоєння забиття руки. Симптоми при ударі в області ліктьового суглоба також включають гематому і набряклість. Біль виражена яскравіше, так як тут знаходиться багато великих нервових волокон, а рухи сковані.
Якщо через 2-3 дні після удару хворобливість і обмеження рухливості ліктя зменшаться, це говорить про пошкодження окістя або скупчення рідини в суглобі — допомога травматолога в цьому випадку обов'язкова.
При ударі кисті або зап'ястя до симптоматиці нерідко додається втрата чутливості в цьому місці через пошкодження нервів. Такі симптоми, як деформація і порушення руху пальців, сильно не спадає припухлість можуть бути сигналами перелому.
Перша допомога при ударі руки: що робити?

Першочергова допомога при забитті руки полягає:
- прикласти холод до забитого місця на 20-40 хвилин для зняття болю і набряклості ;
- при наявності відкритих ран, подряпин обробити шкіру антисептиком — зеленкою, перекисом водню або спиртом, можна присипати рану порошком Цефазоліну;
- забезпечити руці повний спокій, зафіксувавши її в нерухомому положенні за допомогою еластичною пов'язки;
- якщо біль сильна, прийняти всередину болезаспокійливий препарат (Анальгін, Солпадеїн, Ібупрофен, Пенталгін);
- швидше вилікувати забій руки, знятинабряклість і біль допомагають місцеві мазі або гелі з протизапальну і знеболюючу дію — Диклофенак, Гевкамен.
У перші години після травми не можна змащувати забите місце маззю з зігріваючим ефектом (Апізатрон, Вірапін, Фіналгон, Рятувальник Форте ) або накладати будь-тепло. Вони використовуються пізніше через 1-2 дня після зменшення набряку та болючості для розсмоктування гематоми і зменшення запалення в тканинах.
На 2-3 добу можна застосовувати не тільки розігрівають мазі, але і прості теплі компреси. У плані загоєння синців ефективні Індовазин, Троксевазин, крем Бадяга, Синяк-off.
При ударі руки у дитини, після надання першої допомоги, не зайвим буде звернутися до лікаря для виключення перелому, розриву або розтягнення зв'язок. Якщо залишити подібні пошкодження непоміченими, то в подальшому кістки можуть неправильно зростися, а в області сухожиль утворитися рубці.
Лікування забиття руки в домашніх умовах народними засобами
У домашніх умовах лікування забиття руки при падінні або ударі можна проводити за допомогою народних засобів компресів з кашки ріпчастої цибулі, сирого або теплого відвареної картоплі, тканини , змоченою у відварі полину, листя петрушки, череди або подорожника.
Накладають їх на 2 години дві-три рази на добу.
Для зняття набряклості і розсмоктування синців ефективні ефірні масла — лаванди, чебрецю або розмарину. У чистому вигляді використовувати їх не можна. 3-4 краплі Фітоессенціі додайте в 2 ст. л. оливкового, соняшникової або будь-якого іншого жирного масла і акуратно змащуйте місце забитого 2-3 рази на день.
Можливі наслідки
До ускладнень забиття руки відносять:
- переломи;
- крововиливи;
- розрив сухожилля;
- пошкодження окістя;
- розрив стінок великих судин і тромбоз;
- нагноєння гематоми.
Поразка нервових волокон супроводжується порушенням рухових і чутливих функцій кінцівки. Якщо пошкоджуються кровоносні судини, то через розрив їх стінок і утворення тромбів наслідком удару може стати некроз тканин. Коли травмі супроводжує порушення цілісності шкіри, високий ризик занесення інфекції, тому важливо відразу дезінфікувати рану.
Як відрізнити перелом від удару руки?
 Перелом і забій руки можна розрізнити за симптоматикою. Якщо рука зламана, то в момент удару біль дуже різка, така ж вона і при спробі руху кінцівки вже після травми.
Перелом і забій руки можна розрізнити за симптоматикою. Якщо рука зламана, то в момент удару біль дуже різка, така ж вона і при спробі руху кінцівки вже після травми.
На руку не можна спертися, палець неможливо зігнути. Набряклість сильна, гематома велика, вони збільшуються, посилюючи виразність болю, не вщухають навіть після декількох годин.
При переломі рука може бути знерухомлені, неприродно вигнута або з'являється хвороблива опуклість.
Що не можна робити при ударах руки?
При ударі руки не можна робити наступне:
- гріти травмоване місце відразу після удару — це тільки посилить вихід крові в тканини, і набряк посилиться;
- масажувати і розтирати руку — через це синці збільшаться, а якщо є перелом, то кісткові уламки можуть торкнутися нерви і великі кровоносні судини;
- навмисно намагатися здійснювати рухи кінцівкою;
- тиснути на гематому і не ріжте її.
Що робити при ударі пальця на руці?
На півгодини прикладіть до місця удару холод (лід, пакет з продуктами з морозильника) або потримайте руку під струменем холодної води, обробіть палець антисептиком.
Якщо пошкоджена або відшарувалася нігтьова пластина, зафіксуйте її пластиром, а кисті забезпечте спокій. Через 5-6 годин нанесіть на хворе місце гель Диклофенак, а на наступний день використовуйте зігріваючі мазі або теплий компрес для зняття припухлості і запалення.
Якщо біль і набряклість пальця дуже сильні і не зменшуються, обов'язково зверніться до травматолога.
Забила грудну клітку, що робити? Симптоми, лікування, відмінності від перелому
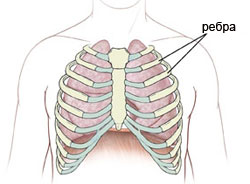
Грудна клітка — це потужна кісткова конструкція з ребер, грудини і хребців, що захищає від пошкоджень серце, легені, судини, а також бере участь в процесі дихання.
Найбільш часта травма грудної клітини — забій. Під ударом розуміється пошкодження тканин, яке відбулося в результаті контакту з тупим твердим предметом і не супроводжується порушенням цілісності шкірних покривів (немає крові).
Найчастіше травми грудної клітини поверхневого характеру відбуваються в результаті ДТП, в бійках і при падінні з висоти на тверді предмети.
Забій грудної клітки в МКБ-10 увійшов в великий розділ під назвою «Поверхневі травми грудної клітини» під кодом S20.
Чим небезпечний удар грудної клітки для жінки?

При травмі тупими твердими предметами на поверхні шкіри зміни мінімальні, частіше це припухлість і синець. Але внутрішні органи можуть серйозно (або не дуже) постраждати. Сильний удар грудної клітини може супроводжуватися переломами ребер і пошкодженням легенів, плеври, судин і нервів отломками або гострими краями.
Залежно від місця докладання удару, виникають наступні пошкодження, що несуть небезпеку для життя і здоров'я жінки:
- При ударі грудної клітини зліва удар може припасти на область серця і спровокувати зупинку. Смерть при ударі серця може настати миттєво.
- Забій грудної клітки справа менш небезпечний, але при сильному ударі можуть постраждати тканини легенів, плевра, великі судини.
- Травма, отримана з боку спини, може пошкодити хребет і нервові стовбури, що йдуть від нього. Залежно від рівня ушкодження і сили додатки удару, можуть виникати порушення в русі, аж паралізації.
- Небезпечними для жінок є травми, що припадають на область молочних залоз. По-перше, це дуже болючі пошкодження, так як молочна залоза дуже добре иннервирована. По-друге, удари грудних залоз несуть небезпеку для здоров'я в подальшому.
Так гематоми, утворені в залозі, можуть загнаіваться з утворенням абсцесів. Іноді гематома піддається некрозу (відмирання) і заміщується грубої сполучної тканиною. Ділянка западає, на місці пошкодження утворюється деформація, що псує естетичний вигляд молочної залози.
Хоч краса є важливим аспектом для жінки, все ж це не найстрашніше. Надалі пошкоджені тканини залози можуть малигнизироваться, тобто перетворюватися в злоякісну пухлину.
Симптоми забитого
Симптоматика залежить від сили удару і змін в тканинах в результаті травми.
- На першому місці, як і при будь-якій травмі — біль. Грудна клітка дуже багата нервовими гілками, її іннервують 12 пар міжреберних нервів. Тому біль — це перший симптом, який дає про себе знати відразу після ушкодження. Больовий синдром посилюється при спробі глибокого вдиху і при спробах руху.
- Місце удару стає припухлих, змінює своє забарвлення. Відразу після впливу з твердим предметом шкіра на місці удару рожевого або червоного кольору, можуть бути садна, якщо поверхня знаряддя, яким було завдано удару, була нерівною. У міру перетворення гемоглобіну, синець згодом змінює своє забарвлення від багряної до жовто-зеленої і навіть бурою.
- При пошкодженні судин більшого діаметру може виливатися велику кількість крові, так виникають гематоми. На вигляд гематома представляє собою ділянку бурого або темно-червоного кольору, на дотик має желеподібну консистенцію. Розсмоктування відбувається довго, нерідко вимагає операції і видалення згорнулася крові.
Важливо знати, що травма грудної клітини характеризується не тільки змінами на ділянці прикладання сили. Вона небезпечна ушкодженнями внутрішніх органів:
- Якщо сила удару була потужною, то може виникнути закритий перелом ребер. Гострі кінці ребер, в свою чергу, можуть пошкодити м'які тканини і органи грудної порожнини. При пошкодженні тканини легенів і плеври може виникнути підшкірна емфізема, яка характеризується утворенням бульбашок повітря під шкірою. Відбувається в результаті виходу повітря з розірвалися альвеол легеневої тканини.
- повітря скупчується між легким і плеврою. Стає складно дихати, відзначається сильний біль у грудях на пошкодженій стороні.
- При розриві крові з пошкодженої легеневої тканини в плевральну порожнину розвивається гемоторакс. Симптоматика буде складатися відповідно до кількості втраченої крові: блідість шкіри, падіння артеріального тиску, втрата свідомості.
Перша допомога при ударі грудної клітини
Якість та своєчасність наданої невідкладної допомоги на догоспітальному етапі допоможе врятувати життя людини і знизити ризик виникнення ускладнень. При сильному ударі грудної клітини необхідно вжити таких заходів:
- Додзвонитися в швидку допомогу і викликати бригаду на місце події.
- Чи не переміщати потерпілого.
- Укласти в зручну позу, а на місце пошкодження прикласти холод для зняття набряку і зменшення болю.
- При вираженому больовому синдромі дати знеболюючий засіб з наявних лікарських препаратів в домашній або автомобільній аптечці, найближчої аптеці.
Віддалені наслідки травми
 При відсутності серйозних пошкоджень внутрішніх органів, забої грудної клітини проходять безслідно протягом декількох тижнів. У разі якщо були порушені судини, тканину легенів або серце, при відсутності своєчасної медичної допомоги або при відмові від лікування, можуть розвинутися серйозні ускладнення.
При відсутності серйозних пошкоджень внутрішніх органів, забої грудної клітини проходять безслідно протягом декількох тижнів. У разі якщо були порушені судини, тканину легенів або серце, при відсутності своєчасної медичної допомоги або при відмові від лікування, можуть розвинутися серйозні ускладнення.
Забите серце може давати збої в роботі, приводячи до серцевої недостатності. Підвищується ризик раптової смерті та інфарктів міокарда.
Пневмоторакс і гемоторакс повинні лікуватися тільки в стаціонарі. Відсутність лікування викличе симптоми наростаючої дихальної недостатності, що може закінчитися летальним результатом.
Травмовані м'які тканини, фіброзіроваться гематоми можуть провокувати зростання злоякісних пухлин.
Лікування забиття грудної клітини
Тактика лікування вибирається виходячи з характеру пошкоджень. Удари, які не супроводжуються ушкодженнями внутрішніх органів, лікуються амбулаторно.
- На грудну клітку накладається туга пов'язка для забезпечення нерухомості і зменшення болю.
- Знеболюючі препарати: уколи, мазі, таблетки.
- Місцеве лікування здійснюється застосуванням протизапальних мазей і гелів, які зменшують набряк, біль, знімають запалення. Це група НПЗЗ, що містять в своєму складі диклофенак, індометацин, ібупрофен та ін.
- Для прискорення процесу загоєння можуть призначатися фізіопроцедури: електорофорез, гальванізація, СВЧ-терапія і деякі інші.
Пневмоторакс, гемоторакс, травма серцевого м'яза, переломи ребер і пошкодження судин вимагають госпіталізації і комплексного лікування.
Нарив на пальці біля нігтя лікування і профілактика, часті причини наривів
Наші руки щодня стикаються з безліччю предметів і рідин. Хоч природа і подбала про те, щоб була більш щільна, а кінчики пальців захищені нігтьовими пластинами, пошкоджень уникнути вдається не завжди.
легко може проникнути через дрібні пошкодження, яким не надається значення. Через кілька годин або днів можна виявити наявність вогнища запалення або гнійника.
Особливу настороженість потрібно проявити, якщо гнійний нарив з’явився на пальці біля нігтя. Це так званий пароніхій або навколонігтевий панарицій.
Здавалося б, банальне запалення, але гнійний нарив дуже підступне захворювання. В особливо запущених випадках велика ймовірність втратити пальця або всієї кінцівки. При відсутності лікування пароніхій може дати важкі ускладнення, аж до мікробного зараження крові і розвитку сепсису.
Причини появи нариву біля нігтя
Виникнення нариву близько нігтя може виникнути в будь-якому віці. Статева приналежність теж особливого значення не має, хоча вважається, що частіше пароніхій зустрічається у жінок.
Пов’язано це з тим, що жіноча половина населення частіше робить манікюр і займається повсякденною домашньою роботою. Це служить передумовою для більш частих травматичних впливів на кутикулу і шкіру пальців рук.
Причини, що викликають гнійне запалення біля нігтя наступні:
- Пошкодження кутикули при виконанні манікюру. Особливо часто таке виникає при обрізному вигляді манікюру, коли зрізається занадто велика кількість тканин. Мікроранки стають вхідними воротами для інфекції, і розвивається гнійне запалення.
- Звичка гризти нігті або смоктати пальці. Особливо це стосується дітей. У дитячому віці виникнення пароніхія явище нерідке.
- Вростання нігтя. Найчастіше це спостерігається на ногах. Врослий ніготь травмує навколонігтьові валики, провокуючи запальну реакцію. При приєднанні інфекції виникає нагноєння.
- Професії, пов’язані з постійними мікротравмами шкіри рук або необхідністю стикатися з рідинами і хімічними агентами: слюсарі, перукарі, кухарі, прибиральниці, посудомийниці, будівельники, санітари і т. д.
- Наявність внутрішніх хвороб. Наприклад, або хвороби судин, коли страждає кровообіг в пальцях рук і ніг. При найменшому пошкодженні шкіри утворюються ранки.
- Пароніхія може бути грибкової природи, особливо якщо людина страждає грибком нігтів або грибком шкіри на стопах.
Симптоми і стадії нариву
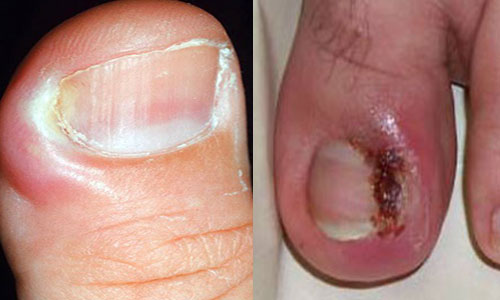
Розпізнавання навколонігтевого панаріція, як правило, не викликає труднощів навіть у людей, далеких від медицини. Симптоми нариву на пальці дуже яскраво виражені, а гнійник швидко розвивається і стає помітним неозброєним оком.
Стадії розвитку пароніхії:
- Набряк і інфільтрація.
- Нагноєння.
У першу стадію захворювання відзначається виражений набряк пальця і почервоніння. Палець теплий або гарячий на дотик, різко болючий при пальпації, біль відзначається і в спокої. Рухи пальцем неможливі.
У стадії нагноєння біль стає нестерпною, часто носить характер пульсуючий. У цей період може підвищуватися температура тіла, відзначатися слабкість. Близько нігтя візуалізується ділянка скупчення гною, який має округлу або стрічкоподібну форму.
Як лікувати нарив на пальці біля нігтя?
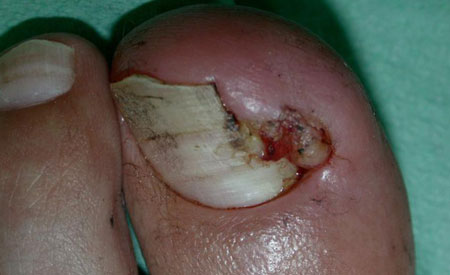
На жаль, до медичного закладу рідко потрапляють з початковою стадією нариву біля нігтя. Найчастіше люди намагаються лікувати його в домашніх умовах, недооцінюючи ситуацію.
Лікувати нарив на пальці консервативними методами можна тільки в стадії інфільтрації і набряку, будь то на руці або нозі. При появі гною, виникає термінова необхідність у розтині гнійника і промиванні рани.
Консервативні методи лікування:
- Ванночки. Ефективність ванночок залежить від часу, коли виявилося захворювання. Чим раніше розпочато лікування, тим більше шансів на одужання. Зняти запалення допоможуть ванночки із слабкого розчину марганцівки. Тривалість процедури 20- 30 хвилин.
- Прикладання мазей. Добре зарекомендували себе в лікуванні пароніхії мазь Вишневського , Левоміколь і діоксідінова мазь.
- Прийом антибіотиків. Вибір антибактеріальних препаратів при лікуванні нариву біля нігтя здійснюється лікарем. Самостійно приймати антибіотики небезпечно для здоров’я!
- У разі грибкової природи захворювання, призначаються антимікозні препарати, які можуть бути у вигляді таблеток, мазей або болтушек.
Хірургічні методи лікування:
- Відкриття гнійника. Хірург зробить місцеве знеболення, а потім за допомогою скальпеля видалить мертві тканини. Рана ретельно промивається, вводяться антибіотики, накладається асептична пов’язка.
- Видалення врослого нігтя.
Нарив на пальці біля нігтя на нозі можна на початковій стадії і тільки в тому випадку, якщо він не пов’язаний з врослим нігтем.
Якщо є проблема з вростанням нігтя в навколонігтевий валик, допоможе тільки хірургічне лікування, спрямоване на повне видалення нігтьової пластини.
Процедура проводиться під місцевим знеболенням. Лікар видалить ніготь, введе антибактеріальні препарати, накладе стерильну пов’язку з маззю. Протягом тижня потрібно буде походити на перев’язки. Новий ніготь відросте через 6- 8 місяців.
Рекомендації з профілактики навколонігтевого панаріція
Щоб виключити появу у себе близько нігтів , необхідно уважніше ставитися до себе і дотримуватися ряду нескладних правил:
- Будь-які пошкодження на шкірі рук і ніг відразу ж обробляти антисептичними розчинами (зеленка, йод, хлоргексидин, перекис водню).
- Робити щадний манікюр, не відривати задирки, не гризти нігті.
- Регулярно стригти нігті , намагаючись запилювати гострі кінці.
- Всі роботи, пов’язані з водою, забрудненими предметами або хімічними реагентами проводити в щільних гумових рукавичках.
- Своєчасно видаляти занози, що потрапили під шкіру або нігті.
- Лікувати грибкові захворювання нігтів і шкіри.
- Стежити за здоров’ям організму в цілому.
Забій ребра: симптоми, діагностика та лікування травми
Забій ребра — найлегше травматичне ушкодження грудної клітини, але приносить масу дискомфортних і больових відчуттів.
Причина удару пошкодження грудної клітини внаслідок механічної, тупої травми без пошкодження структури тканин. Це буває при бійках, падінні, автомобільних аваріях. Травма може супроводжуватися забоєм легкого.
Основний симптом — біль при диханні і русі грудної мускулатури.
Симптоми забитого ребер
У перші години зовнішні ознаки відсутні. При об'єктивному обстеженні синці можуть не проявитися. Через чверть години з'являються садна, гематоми і місцевий набряк.
Симптоми забитого ребер
Забій ребра болить довго, а повороти тулуба стають болісними. Дихальні рухи супроводжуються посиленням хворобливості. Точне місце пошкодження можна визначити за допомогою промацування.
Специфічні симптоми забиття ребер наступні:
- Біль з чітко вираженою локалізацією;
- Біль при диханні або кашлі;
- Місцевий набряк тканин ;
- Синець в місці удару;
- Підвищення температури.
Пошкодження виявляють при візуальному огляді. Обов'язкова аускультація легенів, за допомогою якої можна визначити поява ускладнень.
Діагностика: забій ребра або перелом?
забій ребра або перелом
Щоб визначити перелом або забій ребра, необхідно додаткове обстеження. Основним діагностичним методом є рентгенографія, на якій роблять прямий і бічний знімок грудної клітини.
При переломі визначається деформація контурів ребра, зміщення, уривчастість малюнка.
Якщо при травмі сталося пошкодження легені, то на рентгенівському знімку в плевральній порожнині можна виявити вільну рідину. Вона з'являється в результаті розриву судини.
Можливі ускладнення
Порушення цілісності великої артерії викликає серйозне, небезпечне для життя кровотечу. Пошкодження бронха призводить до пневмотораксу — надходження повітря в плевральну порожнину. В результаті відбувається стиснення легкого і небезпечне зміщення серця в протилежну сторону.
Велика підшкірна гематома після травми вимагає хірургічного втручання. Кров відсмоктують шприцом з товстою голкою. Якщо кров згорнулася і звичайним методом не видаляється, то необхідно розтин гематоми.
Тривала біль і висока температура при ударі ребер свідчить про приєднання посттравматичної пневмонії. Захворювання супроводжується кашлем, який підсилює больові відчуття.
Якщо біль при кашлі пов'язана тільки з забоєм, то лікувати травму можна в домашніх умовах.
Спеціалізоване лікування забиття ребер
Звернення до лікаря необхідно, тому що відрізнити забій ребер грудної клітини від неускладненого перелому досить важко. Тільки додаткові, після фізикального огляду, методи обстеження, допоможуть зробити правильне рішення.
Після уточнення діагнозу, торакальні хірурги дотримуються такої схеми лікування:
- Холод на місце забитого;
- Обмеження рухливості, домашній, переважно постільний режим;
- Місцево при ударах ребер грудної клітини застосовують мазі — Діклак;
- при сильному больовому симптомі можна приймати знеболюючі таблетки — триган, кетанов.
- При підвищенні температури вище 38 градусів показаний прийом жарознижуючих — ібупрофен, парацетамол.
Висока температура при ударі ребер з'являється при ускладненні пневмонією, її лікування вимагає додаткового обстеження і призначення антибактеріальних коштів.
Які мазі і препарати застосовуються при ударі ребра?
Метою лікування при ударі ребра є зниження болю, і застосування протизапальних засобів. З огляду на поверхневе розташування ребер грудної клітини, для лікування широко використовуються місцеві кошти: мазі, гелі та компреси.
Основні засоби для лікування забиття наступні:
- Протизапальні місцеві засоби — мазі диклофенак, фастум гель, діп-реліф;
- Знеболюючі засоби — таблетки кетанов, солпадеін , анальгін, напроксен;
- Засоби, що прискорюють загоєння — трентал, пентоксифілін.
Сильні удари з вираженим больовим симптомом вимагають ін'єкційного введення болезаспокійливих засобів: кеталонг, діклоберл, дексалгін. У реабілітаційний період застосовується дихальна гімнастика, фізіотерапевтичні засоби і масаж.
Тривалість лікування становить 30-50 днів.
Лікування забиття ребер в домашніх умовах
 Прискорити процес відновлення можливо за допомогою фіксуючого жилета, який захистить уражену область від додаткового пошкодження при зміщенні. Це дозволить зняти біль при диханні і русі.
Прискорити процес відновлення можливо за допомогою фіксуючого жилета, який захистить уражену область від додаткового пошкодження при зміщенні. Це дозволить зняти біль при диханні і русі.
Після стихання гострого процесу, прискорити період реабілітації можна в домашніх умовах за допомогою багна, відваром якого рекомендується розтирати місце забитого місця.
Використовують протизапальний властивості календули. З її листя готують відвар і прикладають компреси на уражену область. Обробка гематоми відваром бодяги знімає набряклість.
Обов'язково потрібно виконувати спеціальний комплекс дихальних рухів.
Щоб уникнути ускладнень і прискорити відновлювальний період, не можна допускати повторного травмування грудної клітини. Потрібно дотримуватися спокою і рекомендації фахівців.
Після забитого ребра не займатися самолікуванням, а пройти повне обстеження, щоб виключити переломи та інші ускладнення. Без рентгендіагностики застосування давили пов'язок забороняється.
Не починайте самостійно лікування в домашніх умовах, якщо Ви не переконалися у відсутності ускладнень травми.
Перша допомога при підозрі на забій ребра
Першою дією, яке необхідно зробити самостійно до звернення до лікаря — прикласти холод у вигляді льоду або охолоджених предметів.
Це зніме набряк і запобіжить утворенню великої гематоми. Охолоджуючі компреси застосовують перші два дні після травми.
Подальші дії повинен призначити лікар після діагностики травми.
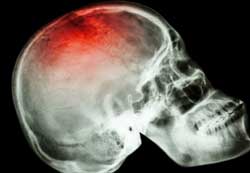
Забій голови: лікування, перша допомога і наслідки травми
Забій голови відрізняється від всіх інших типів черепно-мозкових травм тим, що відсутня ушкодження (розрив) шкіри. Зазвичай виникає від удару тупим предметом, при ДТП чи після падіння.
Травма буває 2 основних видів:
- Забій головного мозку (саме йому в статті приділено пильну увагу).
- Забій м'яких тканин голови (найменш небезпечний).
Ризик розвитку того чи іншого виду забиття голови залежить від інтенсивності травмуючого фактора. Чим він сильніше, тим глибші шари уражаються.
При цьому забій головного мозку часто поєднується з крововиливом як в тканину мозку, так і під його павутинну оболонку, що погіршує стан людини. Нерідко у таких пацієнтів діагностуються і переломи кісток черепа.
Основні симптоми забиття голови
Симптоматика забиття голови укладається в 3 основних синдрому:
- Загальмозкові , пов'язаний з неспецифічною реакцією мозку на травму.
- Локальний , що залежить від безпосереднього місця пошкодження головного мозку (найбільш небезпечними вважаються травми, зачіпають довгастий мозок, тому що в ньому знаходяться центри регуляції дихання та серцевої діяльності).
- Менінгеальний , обумовлений роздратуванням мозкових оболонок.

Загальмозкові симптоми мають місце при ударі будь-якого ступеня тяжкості. Їх наявність і зв'язок з травмуючим фактором дозволяють лікарю виставити попередній діагноз.
До цих симптомів відносять:
- розлиті болі в голові;
- нудота, яка обумовить блювоту;
- запаморочення;
- знижене увагу;
- ослаблення пам'яті аж до її втрати на деякі події.
Поява менінгеальних симптомів вказує на важке ураження мозку. Прогностично цей синдром не дуже сприятливий.
На нього вказують:
- сильний головний біль;
- напруженість м'язів потилиці і спини;
- неодноразова блювота, після якої не настає полегшення, і т.д.
Локальна (вогнищева) симптоматика дозволяє зробити топічної діагностики, тобто припустити, в якій частці мозку знаходиться патологічний осередок.
Так, при ударі потилиці голови страждають зорові функції. Це пов'язано з тим, що в потиличній частці закінчується периферичний нервовий шлях від очних яблук і відбувається перемикання на центральний.
Тому у людини може з'являтися тимчасова сліпота, двоїння в очах і інші офтальмологічні ознаки.
їх слід диференціювати від аналогічних симптомів, але пов'язаних з безпосередньою травмою ока, яка призводить до відшарування сітківки. П аціенту з забоєм потилиці голови необхідна додаткова консультація окуліста.
Очагове симптоматика при ударі лобових часток теж має характерну картину:
- несвідомий стан змінюється психічним і руховим збудженням;
- сплутаність свідомості;
- агресія;
- ейфорічность і неправильна оцінка свого стану;
- зниження критики і т.д.
Сильний удар голови
 Удари голови умовно класифікуються на 3 ступеня, визначаючи тяжкість стану людини і подальший його прогноз.
Удари голови умовно класифікуються на 3 ступеня, визначаючи тяжкість стану людини і подальший його прогноз.
Легке пошкодження характеризується наступними критеріями:
- Втрата свідомості, що триває не більш декількох хвилин;
- Швидке його відновлення без допоміжних методів;
- Загальмозкові симптоми превалюють над вогнищевими;
- Мимовільні рухи, що здійснюються очними яблуками;
- Іноді може знижуватися чутливість і рухова активність в протилежній стороні тулубащодо боку ушкодження мозку (цей симптом більш характерний для среднетяжелого удару, але може зустрічатися і при легкому);
- регрессированию клінічної симптоматики і морфологічних змін займає 2-3 тижні. Залишкових змін практично не спостерігається.
СЕРЕДНЬОВАЖКОГО забій мозку супроводжується вираженим порушенням загального стану.
Його ознаками є:
- Більш тривала втрата свідомості — до 2-4 годин;
- Свідомість оглушена протягом декількох годин, максимум до 24 годин;
- Помірно виражені загальномозкові симптоми;
- Є прояви менінгеального синдрому;
- Очагове симптоматика — втрата мови, збочена чутливість, неможливість нормально рухати кінцівками правого або лівого боку, збільшення частоти дихання та інші.
Сильний удар голови (важка ступінь) представляє серйозну загрозу життю.
Він може супроводжуватися коматозним станом, що зберігається протягом декількох діб. У цих пацієнтів є порушення в роботі дихальної та серцево-судинної систем, які вимагають медикаментозної і апаратної корекції. В іншому випадку настає смерть.
Іншими ознаками важкого удару є:
- Втрата пам'яті на події, які передували травмі;
- Глядачеві порушення;
- Рухове занепокоєння;
- Підвищена психічна збудливість і т.д.
Забій м'яких тканин голови
 Забій м'яких тканин голови, яка не супроводжується пошкодженням головного мозку, серйозної небезпеки для людини не представляє.
Забій м'яких тканин голови, яка не супроводжується пошкодженням головного мозку, серйозної небезпеки для людини не представляє.
Це досить поширене стан, який може бути отримано від удару тупим предметом по голові, при цьому цілісність шкірних покривів не порушується. Найчастіше зустрічається у спортсменів, але може бути і в побуті.
Шишка на голові при такому ударі є провідним симптомом. Вона з'являється в місці, де був нанесений удар. При її обмацуванні відзначається хворобливість. На шкірі можуть бути незначні садна, але як такого дефекту епітелію немає.
Шишки є результатом 2 взаимообуславливающих процесів:
- Кровоизлияния в тканини через механічного розриву судин;
- Набряклості через вихід плазми в навколишні тканини.
Зазвичай будь-якого специфічного лікування при ударі голови не потрібно. Безпосередньо після отримання травми рекомендується прикласти лід до забитого місця. Це призведе до спазмування судин і зменшення крововиливу.
В подальшому для прискорення розсмоктування рекомендуються зігріваючі фізіотерапевтичні процедури (УВЧ, електрофорез). Якщо гематома голови після удару масивна, то може знадобитися хірургічне лікування, що складається з двох етапів:
- Відкриття гематоми (на шкірі під знеболенням робиться розріз);
- Обробка порожнини крововиливи і дренування (введення спеціальних трубочок, по яких буде здійснюватися відтік вмісту і при необхідності введення антисептиків).
У деяких випадках гематоми м'яких тканин можуть нагноюватися (причому це не залежить від їх розмірів). Підвищується ризик розвитку цього ускладнення у пацієнтів, які страждають на цукровий діабет.
При нагноєнні крововиливу проводять його вскриття і призначають антибактеріальну терапію. Такий підхід дозволить попередити перехід гнійного запалення м'яких тканин на головний мозок.
Перша допомога в домашніх умовах і коли звертатися в лікарню
Перша допомога при ударі голови — її якість і своєчасність — визначають ефективність подальшого лікування. Тому треба знати, як її надавати правильно.
Першочерговими заходами є:
- Поворот голови постраждалої людини на бік, щоб попередити можливе потрапляння блювотних мас у дихальні шляхи;
- Зняття всіх знімних протезів і видалення сторонніх тіл з рота;
- Якщо свідомість збережена, то людина повинна лежати — стояти або сидіти заборонено;
- Фіксація шийного відділу будь-якими засобами, які є під рукою.
Паралельно з наданням першої допомоги необхідно викликати бригаду швидкої.
Слід запам'ятати, що при отриманні будь-якої травми голови завжди треба звертатися до лікаря, т .до. у деяких пацієнтів удари можуть протікати з мінімальною симптоматикою на початку, але потім приводити до тяжких наслідків.
Діагностика і лікування
 Діагностика пацієнтів з підозрою на забій голови проводиться комплексно:
Діагностика пацієнтів з підозрою на забій голови проводиться комплексно:
- Рентгенографія (для виключення переломів і виявлення локальних вогнищ в головному мозку);
- Спинно-мозкова пункція (визначається підвищена кількість еритроцитів);
- Комп'ютерна томографія (з її допомогою можна виявити не тільки місце забитого, але і зону терапевтичного резерву — набряк і ішемія).
Визначити ступінь порушення свідомості допомагає шкала Глазго. Залежно від суми балів плануються терапевтичні заходи і подальший прогноз.
Принципи лікування при ударі головного мозку визначаються характером і стадією патологічних змін. Залежно від цього виділяють первинні і вторинні пошкодження нервової тканини.
Первинні — це ті, які безпосередньо обумовлені впливом травмуючого фактора. Ці ушкодження представлені різноманітними станами:
- Порушення будови нервових клітин і глії (оточення нервової тканини);
- Розриви зв'язків між нервовими клітинами;
- Судинний тромбоз;
- Розрив стінки судини ;
- Підвищення проникності клітинних мембран і енергетичний голод (знижується кількість молекул АТФ), що супроводжуються загибеллю клітин.
Навколо безпосереднього патологічного вогнища є зона підвищеної чутливості. Це живі нервові клітини, але легко ранимі при впливі будь-якого патологічного фактора (брак глюкози або кисню).
Саме ця зона і являє собою терапевтичний резерв, тобто при правильному лікуванні дані клітини замінять собою загиблі, і не відбудеться втрати тієї функції, за яку відповідав забитою вогнище.
Вторинні ушкодження розвиваються внаслідок запального процесу, завжди присутнього при травмі. Залежно від інтенсивності запалення клітини нервової тканини можуть як відновлюватися, так і пошкоджуватися. Лікування повинне бути спрямоване на створення умов для відновлення.
Лікування забиття голови може бути консервативним і хірургічним. Останній вид допомоги потрібно в 10-15% випадків пацієнтам, яким виставлено діагноз забиття головного мозку.
Показаннями для хірургічного лікування є:
- Гематома, внутрішній діаметр якої перевищує 4 см;
- Значне зміщення (більше 5 мм) структур мозку, за винятком півкуль;
- Виражена внутрішньочерепна гіпертензія , яка не може бути усунена фармакологічними методами.
Консервативне лікування включає в себе:
- Сечогінні препарати для зменшення вираженості набряку мозку;
- Киснева терапія (при необхідності проводиться інтубація трахеї);
- Інфузійна терапія і підтримання артеріального тиску на адекватному рівні;
- Протисудомні засоби;
- Антигіпоксантів, зменшують вираженість ішемічних змін, що підвищують стійкість нервової тканини докисневого голодування і сприяють її відновленню.
Наслідки удару
Наслідки удару голови різноманітні і залежать від ступеня тяжкості цього стану. При легкому ступені зазвичай симптоматика швидко регресує, не залишаючи сліду. При важких ударах велика ймовірність деяких ускладнень:
- Апалічний синдром — людина перебуває у свідомості, але байдужий до оточення, не здатний фіксувати предмети і людей, реагує тільки на больові подразники (стан, що не спала коми);
- Парези — втрата можливості рухати м'язами;
- Кісти головного мозку;
- Абсцес освіту гнійної порожнини в головному мозку;
- Стійка внутрішньочерепнагіпертензія;
- Хронічна головний біль — стан, коли болить голова після удару протягом 6 місяців і більше;
- Менінгіт — запальне ураження мозкових оболонок;
- Вторинна епілепсія.
При важкому забитті великий ризик смертельного результату або інвалідизації.
Успіх лікування буде залежати від своєчасності звернення по медичну допомогу і масивності поразки.
Забій голови по МКБ 10
Основний розділ: ТРАВМИ ГОЛОВИ (S00-S09)
За МКБ 10 забій голови має різні коди. Це підкреслює різноманіття клінічних форм даного стану.
Також ними можуть бути:
- Травматичний набряк мозку;
- Сузір'я травма;
- Очагове травма;
- Крововилив під тверду мозкову оболонку ;
- Крововилив під павутинну оболонку і т.д.
Часті питання
- чи може крутитися голова після ударів голови?
Залежно від вираженості забиття і його масивності запаморочення може зберігатися протягом декількох місяців. Якщо воно дуже інтенсивно лікар може призначити специфічні препарати, які допоможуть усунути цю неприємну ознаку.
З плином часу при легкому ударі запаморочення самостійно проходить.
- Що робити при ударі потилиці голови?
У цьому випадку відразу ж після отримання травми необхідно:
- прикласти до забитого місця лід або рушник, змочений холодною водою;
- прийняти горизонтальне положення і повернути голову набік;
- викликати швидку допомогу або самостійно поїхати в лікарню (при транспортуванні на легковому автомобілі сидіння рекомендується максимально опустити).
Забила куприк що робити і як лікувати? Перша допомога при ударі.
Копчик дистальний відділ хребта, хребці якого зрослися в процесі еволюції в єдину кістку. Це рудимент хвоста, який став людині непотрібним.
Не варто думати, що це марна частина скелета. Копчиковая кістка в людському організмі бере участь у формуванні таза, є місцем прикріплення зв'язок і м'язів.
Забій куприка частіше можна отримати в зимовий час. Причиною є невміння правильно приземлятися під час падіння. У період ожеледиці, а також при катанні на лижах, ковзанах і санках, уникнути падінь практично неможливо.
При цьому велика ймовірність впасти на сідниці і отримати травму куприка. Особливо небезпечно кататися з трамплінів — сила удару, що припадає на область сідниць велика, легко може статися перелом.
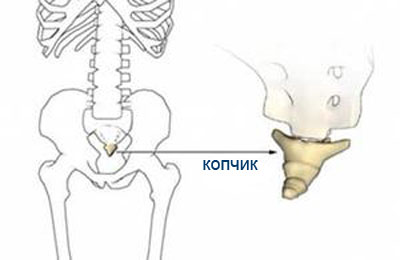
Рідше причиною забиття можуть стати ДТП, падіння з висоти, виробничі травми.
у МКБ-10 забій куприка віднесений до групи захворювань із загальною назвою «забій нижньої частини спини і тазу». Кодове позначення — S30.
Симптоми забитого
 Симптоми забитого з'являються відразу: травмоване місце сильно болить, шкіра стає червоною, відзначається припухлість. При сильному ударі, в області розташування куприка може утворитися гематома.
Симптоми забитого з'являються відразу: травмоване місце сильно болить, шкіра стає червоною, відзначається припухлість. При сильному ударі, в області розташування куприка може утворитися гематома.
Залежно від сили удару больовий симптом має різні ступені вираженості. Якщо удар був дуже сильним, або падіння сталося з великої висоти і при великій швидкості, то потерпілий не зможе самостійно пересуватися.
При легких травмах біль швидко йде і людина забуває про подію, але пошкодження здатні проявлятися через якийсь час. Саме тому забій куприка вимагає пильної уваги і проведення діагностики.
Як надати першу допомогу при ударі куприка?
1. Якщо дорослий або дитина отримала сильний удар куприка, насамперед потрібно викликати лікаря. Якщо це неможливо, слід якомога швидше доставити потерпілого в найближчий травматологічний пункт або будь-яке інше медичний заклад.
2. Потерпілий повинен перебувати в положенні лежачи на боці або животі. Транспортування на спині небезпечна для його стану. Сидіти і ходити також недозволено.
3. На область забитого місця можна покласти холод для полегшення симптомів болю і зняття набряку. Якщо травма трапилася взимку, можна скористатися снігом або льодом, поміщеним в пакет. Влітку можна купити в магазині будь-який заморожений продукт або пляшку з водою з холодильника.
Коли потрібно звернутися до лікаря?
Звернення до лікаря повинно здійснюватися в будь-якому випадку травмування області куприка.
Диференціювати сильний удар від перелому можливо тільки при проведенні рентгенологічного дослідження.
якщо при ударі можна обійтися консервативними методами терапії, то при переломах потрібно оперативне втручання.
Небезпека травми куприка
Навіть якщо після удару область куприка перестала боліти не означає, що настало одужання. Травми цього відділу хребта небезпечні своїми віддаленими наслідками.
Копчик може почати хворіти знову, навіть якщо пройшли тижні або місяці. Чи не вилікувані травми таять в собі небезпеку для здоров'я, про які потрібно знати:
- Розвиток кокцигодинії. При цій патології періодичні болі виникають через місяці або роки після забитого місця. Поява больового симптому пов'язано з пошкодженням нервів біля куприка, обумовлених травмою. При тривалому сидінні, їзді на велосипеді біль стає різкою і нестерпним. Іноді хворобливі відчуття виникають в області прямої кишки в момент дефекації. Наголошується хворобливість в області статевих органів, яка може різко посилюватися під час статевого контакту.
- Пошкодження м'яких тканин, що оточують куприк з подальшим розвитком запалення і утворенням гною.
- Освіта інкапсульованих гематом на місці травми, які вимагає оперативного втручання.
- Пошкодження хребта, защемлення нервових корінців внаслідок удару і зміщення хребетного стовпа.
- Дегенеративні зміни в зчленуванні, що з'єднує куприк з хрестцем. Дана патологія небезпечна для майбутніх мам, адже в процесі пологів копчиковая кістка має відсуватися назад, відкриваючи шлях дитині. При порушенні рухливості в зчленуванні це стає неможливим.
Лікування забиття куприка
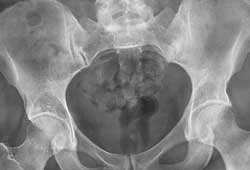 Кожному яка звернулася до медичного закладу з травмою нижньої частини спини, проводиться рентгенологічне дослідження. Це проводиться для виключення вірогідності перелому і вивиху куприка. Адже тактика лікування повністю залежить від ступеня тяжкості ушкодження.
Кожному яка звернулася до медичного закладу з травмою нижньої частини спини, проводиться рентгенологічне дослідження. Це проводиться для виключення вірогідності перелому і вивиху куприка. Адже тактика лікування повністю залежить від ступеня тяжкості ушкодження.
Забій куприка, отриманий при падінні без перелому або зсуву, лікується консервативно. Хворому рекомендують менше рухатися, в перші дні прикладати до забитого місця холод.
При виражених болях доктор призначає анальгетики, які можуть бути у вигляді таблеток, внутрішньом'язовихін'єкцій або у вигляді ректальних свічок.
Нижню частину спини можна мазати протизапальними мазями з групи кортикостероїдів вони знімають набряк і полегшують біль .
Коли гострий біль пішла, рекомендується займатися лікувальною фізкультурою і відвідувати фізіопроцедури, які підбере лікар.
У разі, якщо на знімках виявлено перелом, вивих або відділення частини куприкової кістки, проводиться операція. Найчастіше вдаються до видалення цієї кістки, так як зрощення перелому йде погано, а що відокремилися сегменти не завжди вдається зіставити і утримувати в такому положенні через добре розвинених м'язів цієї області, які при скороченні зміщують відламки.
Що можна зробити вдома?
Якщо перелом виключений, і потерпілий відпущений додому з рекомендаціями щодо подальшого лікування швидкість одужання буде залежати від дотримання режиму і виконання призначень лікаря.
Перший час потерпілий повинен дотримуватися постільного режиму, обмеживши різкі рухи. Спати доведеться на животі. Хворому протипоказано сидіти на твердих поверхнях до повного одужання, так як це посилює больові відчуття.
На стілець обов'язково повинна підкладатись подушка. Якщо є можливість, краще придбати спеціальний гумовий круг у відділах по догляду за хворими.
Не потрібно гріти місце забитого компресами, заборонені походи в лазню і прийняття гарячих ванн.
У повсякденному житті, іноді, зустрічається така прикра напасти травматизм. Удари, як завжди, трапляються недоречно, руйнують наші плани, псують нерви. Але чи все так страшно? Спробуємо розібратися. Дамо раду, як …
паховий лімфаденіт
Лімфатична система захищає організм від хвороботворних мікроорганізмів та інших чужорідних агентів. Захисна функція зокрема здійснюється лімфатичними вузлами. Вони за своєю суттю є фільтрами, які не допускають подальшого поширення мікроорганізмів з організму. Запалення лімфатичних вузлів називають . Досить часто зустрічається паховий лімфаденіт.
Пахвинні лімфовузли
Пахвинні лімфовузли розташовані підшкірно в області пахової зв'язки. Вони збирають всю лімфу від ніг, промежини, статевих органів.
У паховій зоні розрізняють три групи лімфовузлів:
- Верхня група — за рахунок цієї групи лімфовузлів здійснюється відтік лімфи від сідниць і нижньої черевної стінки;
- Серединна — здійснюється відтік лімфи від промежини, зовнішніх статевих органів, ануса;
- Нижня — здійснюється відтік від нижніх кінцівок.
Причини виникнення лімфаденіту
Причиною пахового лімфаденіту часто є потрапляння мікроорганізмів всередину пахового лімфовузла, через що в ньому розвивається запалення. Розрізняють первинний і вторинний паховий лімфаденіт. Первинний формується внаслідок попадання хвороботворного мікроорганізму безпосередньо всередину лімфатичного вузла при пошкодженнях шкіри і підшкірної клітковини, що зустрічається рідко.
Найчастіше люди стикаються саме з вторинним лимфаденитом, коли мікроорганізм потрапляє в паховій лімфовузол з наявного запального вогнища.
Причинами пахового лімфаденіту є:
- Венеричні захворювання (, , ).
- Системні вірусні інфекції (, і , ).
- Запальні процеси в статевих органах (вульвіт, бартолініт, , , ).
- Запальні процеси, локалізовані в області шкіри ніг і промежини (, і абсцеси, , рожа, інфіковані рани, порізи).
- Хвороба котячих подряпин (синонім фелініоз) — розвивається після подряпин або ж укусу кішкою. Захворювання викликають рикетсії, які мешкають в котячому організмі.
- Метастази пухлин органів малого таза, промежини і ніг.
- Пухлина лімфоїдної тканини — , лімфогранулематоз.
Симптоми захворювання
У нормі лімфовузли пахової області не промацуються і зовні не візуалізуються . Про розвиток лімфаденіту можуть свідчити такі ознаки як:
- Збільшення пахових лімфовузлів, які зовні виглядають як шишки в паху.
- Запалені лімфатичні вузли набувають щільно- еластичну консистенцію. Тверді, «дерев'янистої» щільності лімфовузли свідчать про злоякісну природу ураження.
- Хворобливість при пальпації і навіть у спокої.
- Збільшені лімфовузли можуть бути рухливі і не спаянни з навколишньою тканиною — це ознака інфекційного походження лімфаденіту. Лімфатичні вузли можуть також бути щільними, нерухомими, це спостерігається при злоякісної пухлини або метастази.
- Дискомфорт, біль в паху при русі.
Так протікає неускладнений лімфаденіт. При розвитку гнійного лімфаденіту клінічна картина недуги стає все більш вираженою. Шкіра над лімфовузлом стає червоною, теплою на дотик. При торканні лімфатичного вузла виникає біль. Сильна болючість в паху відзначається при спробах зробити рух, через що людина змушена обмежувати свою рухливість.
Результатом гнійного лімфаденіту можуть бути спонтанне розтин гнійної порожнини з закінченням гною назовні через свищ або розвиток . Флегмона розвивається через розплавлення лімфовузли і підлеглих тканин. Про розвиток цього процесу будуть свідчити поява в паху хворобливого ділянки ущільнення без виражених меж, підвищення температури тіла, втрата апетиту, ломота в тілі, слабкість.
Лікування пахового лімфаденіту
Лімфаденіт — це не самостійний діагноз, а лише симптом будь-якого патологічного стану. Так, якщо паховий лімфаденіт виник на тлі кольпіту, гінеколог знаходить причину цього стану і призначає лікування. На тлі лікування лімфаденіт проходить.
У разі гнійного лімфаденіту або тим більше флегмони приступають вже до активного лікування. Якщо є гнійний процес, значить, потрібно приймати . Також призначаються протизапальні препарати (НПЗП).
Лікарі рекомендують уникати лікування лімфаденіту всілякими народними засобами. Це може нашкодити. Так, прогрівання лімфовузлів сприятиме ще більшому розвитку запального процесу, що посилить перебіг хвороби.
У разі ускладненого лімфаденіту вдаються до оперативного втручання. Хірург виробляє місцеве знеболення, після чого розсікає тканини. Лікар ретельно видаляє гній, січуть зруйновані тканини. Утворену порожнину обробляють антисептичними розчинами. Потім в рану встановлюють дренаж, а розрізані тканини вшивають. Через дренаж здійснюється відтік запального ексудату, а при необхідності через нього вводять антисептики. У разі некрозу лимфоузла хірург робить його повне видалення.
Григорова Валерія, медичний оглядач
Видалення гланд: показання, способи видалення
Видалення гланд (тонзилектомія) — це операція, яку проводили ще в Стародавньому Римі. Підтвердження тому згадки про хід операції в роботах Корнелія Цельса, що жив на початку нашої ери. І хоча з того моменту пройшли сотні років, операція не втратила своєї актуальності і проводиться зараз повсюдно.
Показання до видалення мигдаликів
Мигдалини — це невеликий орган, що представляє собою скупчення лімфоїдної тканини між піднебінними дужками. У народі мигдалини часто називають гландами. Призначення цього органу — захист організму від мікроорганізмів, що проникають ззовні з повітрям і їжею. Мигдалини мають пористу структуру і обнизаний заглибленнями — лакунами.
Однак при певних обставинах мигдалики не здатні повноцінно виконувати свою захисну функцію і навіть стають вогнищем хронічної інфекції. У такому випадку лікар може розглядати варіант видалення мигдалин у пацієнта. Які ж основні показання до видалення мигдаликів?
- Повторні важкі ;
- Безрезультативні консервативної терапії ;
- Захворювання , що виникли на тлі ангіни (ревмокардит, , поліартрит і ін.);
- паратонзиллярную абсцес і , що сформувалися на тлі хронічного тонзиліту;
- тонзилогенного хрониосепсис;
- Збільшення піднебінних мигдалин, яке ускладнює акт ковтання;
- Синдром нічного апное, викликаний збільшенням піднебінних мигдалин і аденоїдів.
Зазвичай тонзиллектомію проводять планово, в період ремісії тонзиліту. Але при таких небезпечних станах як заглотковий абсцес і флегмона, оперативне втручання проводиться екстрено під прикриттям .
Протипоказання
Тонзилектомія, як і будь-яка інша операція має ряд протипоказань. Тому при наявності певних патологічних станів лікар приймає рішення про доречність тонзилектомії. Протипоказаннями до проведення тонзилектомії є:
- Захворювання крові (, порушення згортання крові);
- Аномалії судин глотки (аневризми , ангіодісплазіі);
- Важкі психічні захворювання;
- в активній формі;
- Важка форма ;
- Важкі хвороби серця, печінки, нирок, легенів в стадії декомпенсації.
Також існують і так звані відносні протипоказання, коли операція може бути проведена хірургом лише при дотриманні певних умов. До таких протипоказань відносять гострі інфекційні хвороби, гострі запальні захворювання внутрішніх органів, зубів, менструація, .
Вік за великим рахунком не є протипоказанням. Завдяки сучасним розробкам тонзилектомія може проводитися як дітям у віці від трьох років, так і літнім людям.
Способи видалення мигдалин
Незалежно від того, за допомогою якого методу буде проводитися видалення мигдалин, пацієнту необхідно пройти конкретні дослідження. Це визначення групи крові і резус-фактора, , аналіз крові на згортання, загальний аналіз сечі. При необхідності хірург також може направити пацієнта на консультацію до вузьких спеціалістів, щоб зрозуміти як позначиться операція при наявності того чи іншого соматичного захворювання.
Ще кілька десятиліть тому єдиним методом видалення мигдалин був хірургічний. Зараз же в арсеналі у оториноларинголога маса інших сучасних способів.
Таким чином, видалення мигдалин проводять наступним чином:
- Хірургічне висічення;
- Електрокоагуляція;
- Ультразвукове видалення;
- видалення вуглецевим лазером;
- Радіочастотна абляція;
- Видалення інфрачервоним лазером;
- Видалення Мікродебрідер.
Хірургічне висічення
Тонзилектомія проводять під місцевою анестезією, рідше під інтубаційної наркозом. По краю передньої піднебінної дужки лікар завдає дугоподібний розріз, виділяє верхній полюс мигдалини і захоплюють щипцями. Потім виділяють інструментом мигдалину до нижнього полюса. Відокремлену мигдалину знімають хірургічної петлею. На кровоточать судини накладають затискачі, а згодом лігатури.
Після операції пацієнта укладають в ліжко на бік. При цьому подушка повинна бути низькою, щоб людина не поперхнувся слизом або кров'ю з рани. Пити дозволяється через шість-вісім годин, а ось є можна тільки через добу. При цьому в раціоні повинна бути їжа виключно м'якої консистенції, негарячій. Строгий постільний режим пацієнту необхідно дотримуватися протягом трьох днів.
Недоліком такого способу видалення мигдалин є велика травматизація тканин, а також значний ризик розвитку післяопераційних ускладнень. До таких ускладнень відносять:
- Кровотеча;
- Флегмона шиї;
- Підшкірна емфізема;
- гематома глотки;
- Глоссит, , гострий середній ;
- Парез черепних нервів.
Але головною перевагою є можливість видалення всієї мигдалини за одну операцію, на відміну від інших методів, які можуть вимагати певних повторення маніпуляції.
Видалення електрокоагуляцией
Цей метод видалення мигдалин базується на використанні електричного струму високої частоти. Електрокоагуляція завдає руйнівної дії на тканину мигдаликів, а також не допускає кровотечі при операції, оскільки кров згортається. Але все ж цей метод має незаперечний недолік. Справа в тому, що висока температура впливає не тільки на тканину мигдаликів, а й на навколишні здорові тканини, через що можуть виникати опіки. Після операції відзначається хворобливе і тривале загоєння пошкоджених м'яких тканин.
Ультразвукове видалення
Подібний спосіб видалення можливий завдяки використанню ультразвукового скальпеля. Ефект здійснюється за рахунок високочастотних коливань скальпеля, завдяки яким відбувається розрізання тканин. Також під впливом ультразвуку відбувається згортання крові, через що операція не супроводжується крововтратою. Температура навколишніх тканин при процедурі досягає 80 градусів, що значно менше, ніж при електрокоагуляції. Таким чином, можна зробити висновок, що ультразвук впливає на навколишні здорові тканини більш щадяще.
Радіочастотна абляція
Суть цього методу полягає у використанні енергії радіохвиль, яка перетворюється в теплову. Подібними властивостями володіє апарат «Сургитрон». Маніпуляція проводиться під місцевою анестезією. Під час процедури в тканину мигдалини впроваджують зонд, через який і подається радіохвильове випромінювання. В результаті цього тканину мигдаликів рубцуется протягом декількох тижнів і зменшується в розмірах. Тобто мигдалина видаляється не повністю, а лише зменшується. Радіочастотної абляції віддають перевагу, якщо збільшені мигдалини заважають людині ковтати або є причиною нічного апное.
Метод радіочастотної абляції має ряд переваг. Це і легкість виконання процедури, і мінімальний дискомфорт після операції. Пацієнту не потрібно перебувати кілька днів в стаціонарі після операції. Метод радіочастотної абляції відносять до амбулаторним методам, а значить, пацієнт уже після процедури може покинути приміщення і зайнятися своїми справами.
Видалення інфрачервоним лазером
Інфрачервоний лазер завдає руйнівної і спікається вплив на м'які тканини. Особливість цього методу полягає в тому, що температура навколишніх здорових тканин підвищується лише на пару градусів, таким чином, вплив лазера на них мінімальне. Переваги методу полягають у відсутності кровотечі, набряку, а також мінімальної болю в горлі після процедури.
Видалення вуглецевим лазером
Вуглецевий лазер призводить до випаровуванню тканини мигдалини. Такий спосіб дозволяє не тільки зменшити обсяги мигдалини, але і винищити все наявні кишені, в яких хронічно скупчуються хвороботворні мікроорганізми.
Видалення мигдалин вуглецевим лазером проводиться амбулаторно під місцевою анестезією і всього займає не більше двадцяти хвилин. Кровотеча виникає вкрай рідко. Пацієнти відзначають, що біль після операції мінімальна.
Видалення Мікродебрідер
Мікродебрідер — це інструмент з лезом на кінці, який обертається з великою швидкістю. Його використання дозволяє здійснити щадне, виборче висічення тканини мигдалини. За допомогою такого методу виробляють неповне видалення мигдалин, оскільки її капсула зберігається. Але до часткової тонзилектомії не вдаюся в разі хронічного запалення мигдалин. Післяопераційний період переноситься пацієнтом легко, больовий синдром виражений мінімально.
Питання про необхідність видалення мигдалин вирішується індивідуально. До тонзилектомії варто вдаватися при наявності конкретних показань, а також при неефективності випробуваного консервативного лікування.
Григорова Валерія, медичний оглядач
