Бородавки — захворювання, пов'язане з появою доброякісних новоутворень на шкірі, що викликається одним з різновидів вірусу папіломи людини. Бородавки не носять запальний характер, за кольором практично не відрізняються від природного відтінку шкіри, але здатні завдавати естетичні та фізичні незручності.
Фото бородавок
Види бородавок на руках
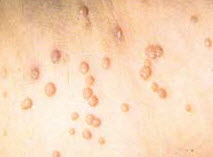
Найбільш часто на шкірі рук зустрічаються прості (вульгарні) бородавки — сухі безболісні утворення різної величини, покриті ороговілою нерівною поверхнею. Область локалізації — тильна і внутрішня поверхня кисті, а також пальці рук.
Різновид простих бородавок — навколонігтьові — проявляються у вигляді розсипу дрібних утворень навколо нігтя. Понад 70 відсотків власників простих бородавок — діти і підлітки.
Юнацькі (плоскі) бородавки виникають в підлітковому віці, відрізняючись від простих формою (круглі вузлики з плоскою поверхнею) і генотипом викликав їх вірусу папіломи людини. Можуть розташовуватися на тильній стороні кисті, а також внутрішньої поверхні руки від кисті до ліктя.
Старечі бородавки, або вікові кератоми — освіти не вірусної етіології, але зовні нагадують прості бородавки за винятком кольору — сірого, чорного, коричневого. Іноді вражають кисті рук, а також область передпліччя і плеча.
Причини появи бородавок на руках
Виникнення доброякісних пухлин — бородавок — прямо пов'язане з проникненням вірусу папіломи людини в організм. Шляхи передачі папіломавірусу — контактно-побутовий, статевий, при попаданні вірусу в кровотік через мікротравми шкіри. Крім інфікування людини хворим вірус може проникнути в організм і від заражених тварин.
при травмуванні шкіри (при звичці гризти нігті, гоління, пілінг, чищення шкіри) частки папіломавірусу, що потрапили на шкірні покриви, легко проникають в епідерміс і починають активно розмножуватися. Осіб, які відвідують громадські місця з підвищеною вологістю — сауни, басейни, лазні, а також спортивні зали, найбільш схильні до ризику зараження папілломовірусом. Найчастіше бородавки на руках з'являються у працівників птахофабрик, харчових виробництв (особливо з розбирання м'яса, риби). Самозараження можливо в тому випадку, якщо вірус вже присутній в організмі, і при наявності мікротравм шкіри викликає утворення бородавок на пошкодженій ділянці епідермісу.
Фактори , що впливають на виникнення бородавок на руках:
- зниження імунітету;
- затяжний стрес;
- вегетоневрози;
- підвищена пітливість рук;
- акроціаноз (порушення капілярного кровообігу).
Симптоми і ознаки бородавок на руках
Інкубаційний період папіломавірусу — 1,5-6 місяців, а іноді і більше року. При нормальному функціонуванні імунної системи вірус може не викликати зовнішніх проявів протягом усього життя. При наявності сприятливих умов починається активне розмноження клітин вірусу, в результаті чого на шкірі виявляються бородавки.
Основні ознаки бородавок на руках:
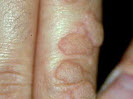 Прості бородавки мають тенденцію до швидкого зростання. Являють собою розрослося з поверхневих шарів епітелію округле утворення щільної структури, що піднімається над шкірою. Можуть бути різної величини — від міліметра до сантиметра і більше. Здатні зливатися між собою, утворюючи єдині пухлини (конгломерати) неправильної форми з нерівними краями. Поверхня шорстка, покрита найдрібнішими ворсинками, роговими нашаруваннями, вегетацією, тріщинами, колір — звичайний, відповідний відтінку шкіри, але через швидке проникнення забруднень може ставати бурим, сірим.
Прості бородавки мають тенденцію до швидкого зростання. Являють собою розрослося з поверхневих шарів епітелію округле утворення щільної структури, що піднімається над шкірою. Можуть бути різної величини — від міліметра до сантиметра і більше. Здатні зливатися між собою, утворюючи єдині пухлини (конгломерати) неправильної форми з нерівними краями. Поверхня шорстка, покрита найдрібнішими ворсинками, роговими нашаруваннями, вегетацією, тріщинами, колір — звичайний, відповідний відтінку шкіри, але через швидке проникнення забруднень може ставати бурим, сірим.
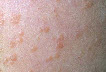 Юнацькі (плоскі) бородавки — папули з чіткою межею, гладкою поверхнею, розміри — 1-6 мм, трохи підносяться над шкірою. Колір — тілесний, рожевий, світло-коричневий. Розташовуються лінійно, часто по ходу подряпини або садна. Найчастіше виявляються групами.
Юнацькі (плоскі) бородавки — папули з чіткою межею, гладкою поверхнею, розміри — 1-6 мм, трохи підносяться над шкірою. Колір — тілесний, рожевий, світло-коричневий. Розташовуються лінійно, часто по ходу подряпини або садна. Найчастіше виявляються групами.
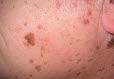 Старечі бородавки існують в різних формах (папульозна, плямиста, шкірний ріг, класична, бляшечная), але на руках найбільш поширена плямиста бородавка. Має шорстку поверхню, округлу форму, коричневий, бурий, рожево-жовтий колір. Часто з'являються групами на тильній стороні кисті.
Старечі бородавки існують в різних формах (папульозна, плямиста, шкірний ріг, класична, бляшечная), але на руках найбільш поширена плямиста бородавка. Має шорстку поверхню, округлу форму, коричневий, бурий, рожево-жовтий колір. Часто з'являються групами на тильній стороні кисті.
Наслідки виникнення бородавок на руках
Зазвичай бородавки на руках не несуть небезпеки для життя і здоров'я людини . Основна проблема — їх схильність до поширення по шкірних покривів, в результаті чого бородавки можуть проявлятися на будь-якій ділянці тіла у великих кількостях, значно знижуючи естетичну привабливість. Ще одна неприємна властивість утворень — схильність до швидкого зростання, а також до рецидивів навіть після механічного видалення.
При травмуванні бородавки можуть довго кровоточити, а в разі їх розташування на місцях, схильних до тертя, здатні перероджуватися в злоякісні пухлини. Якщо бородавка має значні розміри, після її видалення на шкірі можуть залишатися рубці і шрами.
Діагностика бородавок на руках
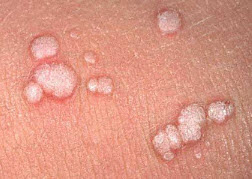 При постановці діагнозу лікар-дерматолог може призначити аналіз на антитіла до вірусу папіломи людини методом ПЛР або ІФА. Зазвичай він виконується при наявності бородавок не тільки на руках, але і при сильній поширеності процесу на тілі.
При постановці діагнозу лікар-дерматолог може призначити аналіз на антитіла до вірусу папіломи людини методом ПЛР або ІФА. Зазвичай він виконується при наявності бородавок не тільки на руках, але і при сильній поширеності процесу на тілі.
Основний метод діагностики — візуальний огляд і диференціювання з іншими шкірними захворюваннями:
- При огляді важливо виключити ознаки червоного плоского лишаю, який схожий за симптомами з бородавками, але має фіолетово-червоний відтінок папул.
- При диференціюванні з бородавчасті туберкульозом відзначають відсутність запальних інфільтратів.
- Для того, щоб не поставити помилковий діагноз при захворюванні контагіозний молюск, необхідно пам'ятати про те, що в цьому випадку бородавочной висипання часті, мають кулясту форму з глибоким вдавлення в центрі, а при натискуванні біля основи бородавки виступає кашкоподібна біла маса.
- Диференціальний діагноз простих і юнацьких бородавок проводять і з епідермальним бородавочной невусів. Останній частіше існує поодиноко, в більшості випадків — з народження, сильно піднімається над поверхнею шкіри, маючи коричневий колір.
- Деякі бородавки на руках, особливо старечі, подібні за ознаками з базаліома. У цьому випадку виконується гістологічне дослідження тканин освіти, а також відзначається наявність або відсутність вузликових елементів і покритого скоринкою центру, характерного для базаліоми.
Лікування бородавок на руках
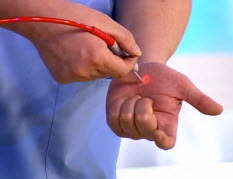 Оскільки ні один засіб на сьогоднішній день не здатна повністю позбавити від присутності вірусу палілломи людини, рецидив може виникнути навіть після видалення бородавок. При наявності великих утворень після ліквідації можуть залишитися рубці, шрами.
Оскільки ні один засіб на сьогоднішній день не здатна повністю позбавити від присутності вірусу палілломи людини, рецидив може виникнути навіть після видалення бородавок. При наявності великих утворень після ліквідації можуть залишитися рубці, шрами.
Лікування медичними препаратами полягає в наступних етапах:
- При поширеності процесу і схильності до рецидивів бородавок — прітововірусная і иммунокорригирующая терапія (циклоферон, ізопринозин, препарати інтерферону — віферон, Генферон), а також засоби для підвищення імунної відповіді організму (иммунал, аміксин, настоянка ехінацеї). Можливо ін'єкційне введення інтерферону в область бородавок на руках, а також внутріочаговое ін'єкції розчину блеомицина.
- Прийом системних ретиноїдів пригнічує ріст утворень, а також порушує процеси поділу вірусу папіломи людини (роаккутан, Аккутан). У зв'язку з важкими побічними ефектами показані при важких рецидивуючих випадках захворювання.
- Фонофорез з використанням 50-відсоткової интерфероновой мазі.
- Місцеве лікування включає нанесення мазей і кремів на уражену область. Застосовуються фторураціловой мазь, йодофіллін, Колхаміновая мазь, кератолітікі (саліцилова, бензойна кислоти слабкої концентрації, розчин Колломак), ретиноїди місцевої дії (діфферін, клензіт), противірусні мазі (теброфенова, оксолінова).
Руйнування тканин бородавки шляхом нанесення хімічних речовин і препаратів:
- солкодерма (засіб на основі їдких кислот), веррукацід, конділін, вартек;
- розчин або гель «Подофілокс» наноситься 2 рази на день 3-4 дня на область локалізації бородавок;
- крем іміквамод використовується на ніч шляхом втирання в бородавки протягом 16 тижнів через день;
- препарати ферезол, папіллек крім деструктивного дії має бактерицидні властивості, мають високу ефективність проти простих бородавок;
- препарат кріофарма представляєсобою заморожує бородавки речовина, будучи аналогом процедури кріотерапії;
- подофілліновая смола (25%) в настоянці бензоина наноситься на тканини бородавки, залишається до висихання, змивається через 1-2 години;
- трихлоруксусная кислота витримується на бородавках до появи білого нальоту, після чого освіту руйнується і відпадає.
Методи видалення бородавок різноманітні, проводяться під місцевою анестезією і включають:
Хірургічне висічення за допомогою спеціальних ножиць, бритв, скальпеля. При розмірах бородавки більше 3-5 мм. виконується косметичний шов.
Лазерна коагуляція полягає в пошаровому видаленні освіти медичним лазером. Поглиблення, що залишилося після закінчення процедури, заживає через 2-4 тижні.
Кріодеструкція , або заморожування рідким азотом. Для виконання на бородавку наносять діюча речовина за допомогою аплікатора, витримують 20-30 секунд. Через годину на місці освіти формується бульбашка, через тиждень він підсихає. Остаточне загоєння відбувається приблизно через 2-3 тижні; можлива поява рожевих плям або шрамів на обробленої області.
Електрокоагуляція бородавок. При виконанні освіту зрізають тонкої металевої дротом, що знаходиться під напругою.
Матеріали після видалення бородавок (якщо це можливо) направляють на гістологічне дослідження для виключення присутності злоякісних клітин.
Лікування бородавок на руках народними способами
 Невеликі освіти можна успішно лікувати народними рецептами:
Невеликі освіти можна успішно лікувати народними рецептами:
- Взяти цибулину, нарізати її тонкими пластинами, укласти в банку і залити оцтом. Настояти 2 години, після чого прикладати до бородавки і заклеювати пластиром щовечора протягом 3-5 днів.
- Заварити траву блощичника (3 ст.л.) склянкою окропу, дати настоятися 2 години. Потім процідити, нагріти засіб до 40 градусів і тримати в ньому руки 10 хвилин.
- Подрібнити лист каланхое, нанести отриману кашку на бородавку, зав'язати бинтом або марлею, залишити на ніч.
- Лікування чистотілом: листя чистотілу (свіжі) подрібнити, додати трохи вазеліну, змащувати бородавки щодня по 2 рази.
- Сушену полин (3 ложки) заварити 200 мл. окропу, настояти пару годин і виконувати компреси на область бородавок.
- Щодня змащувати бородавки соком чистотілу, соком часнику, а також робити компреси з яблука.
- Взяти свіжий чебрець, віджати сік з рослини . З'єднати чайну ложку соку з 10 ложками свинячого жиру. Наносити цю мазь на бородавки на 30 хвилин кожен день. Корисно буде приймати відвар чебрецю (ложка трави на 200 мл. Води) всередину по 50 мл. 2-3 рази на день.
- Віджати сік з картоплі, алое і ріпчастої цибулі. Змішати соки в рівних пропорціях, після чого змащувати бородавки, залишаючи у вигляді компресу. Час дії — не менше 2-3 годин.
- Сік з яблук лісової яблуні з'єднати в рівних обсягах з соком листя росички круглолістной. Наносити на бородавки щодня до їх зникнення.
Профілактика бородавок на руках
До основних заходів щодо попередження зараження вірусом папіломи людини, а також поширенню бородавок по тілу відносяться:
- Дотримання гігієни. Необхідно ретельно мити руки після кожного відвідування громадських місць, вулиці, під'їзду, транспорту. Також потрібно дотримуватися елементарних правил гігієни в місцях загального користування — лазнях, спортзалах, роздягальнях, саунах, басейнах.
- Зміцнення імунітету , зниження ймовірності стресів, правильне харчування, здоровий спосіб життя, заняття спортом, загартовування, прийом вітамінів.
- Своєчасне лікування всіх рецидивів хронічних і інфекційних захворювань.
- Обмеження близьких контактів з людьми, що мають бородавки на відкритих ділянках тіла.
- При виникненні саден, порізів — обробка їх зеленкою, йодом, спиртом .
- При роботі з м'ясними, рибними продуктами, а також з побутовою хімією бажано одягати рукавички.

 Спровокувати зараження ВПЛ можуть деякі чинники:
Спровокувати зараження ВПЛ можуть деякі чинники: 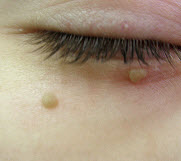 Для людини при наявності збудника в організмі є ризик розвитку онкологічних захворювань. Деякі типи вірусу мають високу онкогенні, тому можуть спровокувати виникнення пухлин шийки матки, анального отвору. Хвороба найчастіше розвивається після 50 років, але останнім часом з'явилася тенденція до омолодження раку жіночих статевих органів. ВПЛ також може викликати розвиток ерозій шийки матки, що часто є передракових станом.
Для людини при наявності збудника в організмі є ризик розвитку онкологічних захворювань. Деякі типи вірусу мають високу онкогенні, тому можуть спровокувати виникнення пухлин шийки матки, анального отвору. Хвороба найчастіше розвивається після 50 років, але останнім часом з'явилася тенденція до омолодження раку жіночих статевих органів. ВПЛ також може викликати розвиток ерозій шийки матки, що часто є передракових станом.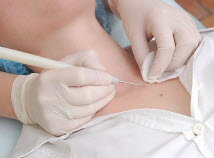 У тому випадку, якщо на статевих органах відсутні гострі кондиломи, лікар зазвичай не наполягає на лікуванні. Але, оскільки папіломи можуть впливати на естетичну привабливість, їх можна видаляти декількома доступними методами:
У тому випадку, якщо на статевих органах відсутні гострі кондиломи, лікар зазвичай не наполягає на лікуванні. Але, оскільки папіломи можуть впливати на естетичну привабливість, їх можна видаляти декількома доступними методами:  Для того, щоб організм самостійно боровся з вірусом, можна поліпшити власні захисні сили за допомогою такого рецепта: з'єднати листя подорожника, меліси і хвоща, корінь кульбаби, кропиву в рівних пропорціях , все ретельно подрібнити. Взяти 3 ложки сировини, залити холодною водою (800 мл.), Кип'ятити 10 хвилин. Пити по 3 ложки 2-3 рази на день.
Для того, щоб організм самостійно боровся з вірусом, можна поліпшити власні захисні сили за допомогою такого рецепта: з'єднати листя подорожника, меліси і хвоща, корінь кульбаби, кропиву в рівних пропорціях , все ретельно подрібнити. Взяти 3 ложки сировини, залити холодною водою (800 мл.), Кип'ятити 10 хвилин. Пити по 3 ложки 2-3 рази на день. 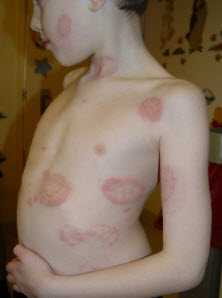
 Різні види позбавляючи вимагають індивідуального підходу до лікування. Після встановлення точного діагнозу проводиться підбір методів терапії захворювання.
Різні види позбавляючи вимагають індивідуального підходу до лікування. Після встановлення точного діагнозу проводиться підбір методів терапії захворювання. Народна медицина радить застосовувати рецепти з доступних продуктів і фітотерапію для лікування стригучого, оперізувального і висівкоподібного лишаю. Для червоного і рожевого лишаїв можна застосовувати ті ж засоби для зняття свербіння і подразнення.
Народна медицина радить застосовувати рецепти з доступних продуктів і фітотерапію для лікування стригучого, оперізувального і висівкоподібного лишаю. Для червоного і рожевого лишаїв можна застосовувати ті ж засоби для зняття свербіння і подразнення. 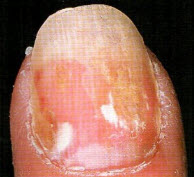 Симптоматика захворювання різноманітна і залежить від його виду і форми. Основні, найбільш часто зустрічаються ознаки псоріазу нігтів:
Симптоматика захворювання різноманітна і залежить від його виду і форми. Основні, найбільш часто зустрічаються ознаки псоріазу нігтів:  На початковій стадії захворювання добре зарекомендували себе народні методи лікування захворювання:
На початковій стадії захворювання добре зарекомендували себе народні методи лікування захворювання: 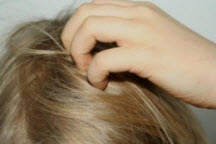 Сверблячка є відчуття роздратування ділянки шкіри, що заподіює незручності і дискомфорт. Є реакцією організму на різні провокуючі фактори, як зовнішні, так і внутрішні. Сверблячка шкіри голови може привести до сильного її розчісування, появи тріщин і саден, занесенню інфекції на пошкоджений шкірний покрив.
Сверблячка є відчуття роздратування ділянки шкіри, що заподіює незручності і дискомфорт. Є реакцією організму на різні провокуючі фактори, як зовнішні, так і внутрішні. Сверблячка шкіри голови може привести до сильного її розчісування, появи тріщин і саден, занесенню інфекції на пошкоджений шкірний покрив.  Лікування сверблячки на голові буде залежати від причини, що викликала його. Діагностику захворювання проводить лікар-дерматолог або трихолог. Можливо, знадобляться консультації алерголога, ендокринолога, терапевта.
Лікування сверблячки на голові буде залежати від причини, що викликала його. Діагностику захворювання проводить лікар-дерматолог або трихолог. Можливо, знадобляться консультації алерголога, ендокринолога, терапевта.  Справитися з неприємними відчуттями, а також запобігти розчісування шкіри голови допоможуть народні методи:
Справитися з неприємними відчуттями, а також запобігти розчісування шкіри голови допоможуть народні методи:  для того, щоб не заразитися інфекційними, грибковими або паразитарними захворюваннями волосистої частини голови, необхідно дотримуватися елементарних правила гігієни: користуватися тільки своєю гребінцем, стежити за приладами для волосся, які використовує перукар, чи не спати на чужих постільній білизні.
для того, щоб не заразитися інфекційними, грибковими або паразитарними захворюваннями волосистої частини голови, необхідно дотримуватися елементарних правила гігієни: користуватися тільки своєю гребінцем, стежити за приладами для волосся, які використовує перукар, чи не спати на чужих постільній білизні. Простудний герпес
Простудний герпес 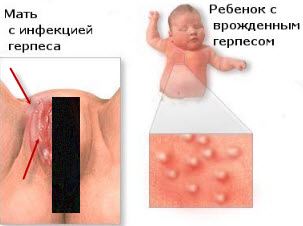 Герпес другого типу
Герпес другого типу 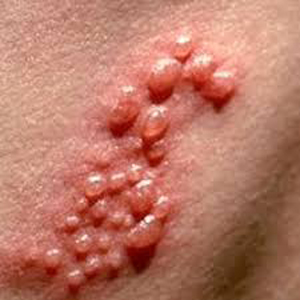 Народна медицина радить користуватися додатковими засобами, що полегшують перебіг герпесвірусної інфекції у дитини, а також прискорення одужання. Головне застосовувати всі рецепти з обережністю, щоб не спровокувати розвиток алергічної реакції у дитини.
Народна медицина радить користуватися додатковими засобами, що полегшують перебіг герпесвірусної інфекції у дитини, а також прискорення одужання. Головне застосовувати всі рецепти з обережністю, щоб не спровокувати розвиток алергічної реакції у дитини.  Десенсибілізація спрямована на зменшення чутливості організму до алергенів. Для цього проводяться внутрішньовенні введення гіпосульфіту натрію і магнію сульфату щодня, хлористого кальцію через день. Показана аутогемотерапия (вливання власної венозної крові в м'яз людини).
Десенсибілізація спрямована на зменшення чутливості організму до алергенів. Для цього проводяться внутрішньовенні введення гіпосульфіту натрію і магнію сульфату щодня, хлористого кальцію через день. Показана аутогемотерапия (вливання власної венозної крові в м'яз людини).  Методів лікування екземи народними способами досить багато. Вони включають кошти як для гострої мокрої фази, так і для підсихаючою екземи.
Методів лікування екземи народними способами досить багато. Вони включають кошти як для гострої мокрої фази, так і для підсихаючою екземи. 
 Народна медицина рекомендує робити примочки на ділянки, уражені дерматитом з настоїв наступних трав:
Народна медицина рекомендує робити примочки на ділянки, уражені дерматитом з настоїв наступних трав: