Лікування хірургічне.
Прогноз сприятливий.

Дісгермінома (семінома) яєчників , будучи високозлоякісних пухлиною, як правило, спостерігається у осіб молодого, юнацького і навіть дитячого віку. Дісгермінома зустрічається в 0,5-4% випадків всіх пухлин яєчника. Вона частіше, ніж інші пухлини яєчників, розвивається на тлі гіпоплазії статевих органів і недорозвинення вторинних статевих ознак (інфантилізм, пізню появу менструації, аменорея, недорозвинення молочних залоз і зовнішніх статевих органів і т. Д.), А також при псевдогермафродитизмом. Дісгермінома не володіє гормональною активністю. Функція другого яєчника нерідко зберігається.
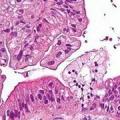
Макроскопічно дісгермінома здебільшого являє собою горбисту пухлину, покриту гладкою блискучою капсулою рожевого кольору. Часто пухлина як би складається з декількох вузлів, покритих однією капсулою. Консистенція пухлини щільна. Кістозні ділянки зустрічаються рідко. На розрізі пухлина компактна, іноді з ділянками розм'якшення, м'ясиста, рожевого кольору. Бувають вогнища некрозу у вигляді невеликих розпадаються темних ділянок. При порушенні кровообігу в пухлині в результаті перекручення її ніжки і при великих ділянках некрозу дісгермінома яєчників стає в'ялою, цілість капсули може бути порушена і колір пухлини стає темно-червоним. На початку свого розвитку дісгермінома має ніжку, порівняно рухлива, розташовується в прямокишково-матковому поглибленні. Пухлина може бути різних розмірів (від курячого яйця до величини шестимісячного плода). Дісгермінома може розташовуватися межсвязочно і бути малорухомої. Іноді (25% випадків) зустрічається двобічне ураження яєчників.
Гістологічно дісгермінома складається з великих округлих або полігональних клітин з великим, помірно гіперхромними ядром і з багатою, злегка пінистої світлою цитоплазмою.
Клітини дісгерміноми розташовуються осередками або тяжами серед рясної волокнистої або гиалинизированной строми. Часто вони розташовуються суцільними полями без строми. Одним з характерних ознак будови дісгерміноми є часто зустрічається лимфоцитарная інфільтрація.
Походження пухлини наступне. Як відомо, в самих ранніх стадіях свого розвитку (перші 2 місяці) статева заліза ембріона містить первинні (індиферентні) статеві клітини (гонади), які в процесі дозрівання і диференціації набувають властивостей чоловічої чи жіночої статевої залози. Диференціація статевих клітин в бік чоловічої чи жіночої гонади починається лише з другої половини третього місяця ембріонального життя. Можна припустити, що в зрілому яєчнику зберігаються елементи первинних індиферентних статевих клітин, з яких розвивається дісгермінома. В даний час ця точка зору на гістогенез дісгерміноми прийнята більшістю авторів. Величезна чутливість дісгерміноми до опромінення також схиляє до припущення походження її з ембріональних клітин.
дисемінацію дісгерміноми по очеревині не спостерігається, що відрізняє її від раку яєчників, при якому спостерігається диссеминация по пристеночной і вісцеральної очеревині і асцит. На відміну від раку, при Дісгермінома навіть в запущених випадках метастазів в сальник не спостерігається. Метастазування йде по лімфатичних шляхах від яєчника, зазвичай по протягу на ураженій стороні в верхні відділи черевної порожнини, вражаючи парааортальні лімфатичні вузли на рівні нирки і вище. Пухлина рецидивує, як правило, порівняно швидко (в межах року).
Першою ознакою захворювання часто бувають больові відчуття. Біль нерідко буває гострою і в 15% випадків хворі потрапляють до лікарні з діагнозом «гострого живота». Ниючий біль як перша ознака захворювання спостерігається у 40% хворих. Причиною болю є перекрут ніжки пухлини або розрив капсули некротизированной пухлини.
Дісгермінома зростає надзвичайно швидко. При пальпації в нижніх відділах живота визначається пухлина. При дворучному піхвовомудослідженні пухлина в основному щільна, горбиста, велика, малорухлива, опущена глибоко в прямокишково-маточне або міхурово-маткове поглиблення. Якщо пухлина росте межсвязочно, то тіло матки входить в загальний конгломерат пухлини і окремо не пальпується. Оскільки дісгермінома швидко зростає, рано метастазує, іноді перші ознаки її виявляються не в області первинного вогнища, а в області метастазів. Швидке зростання пухлини з утворенням вогнищ розпаду і всмоктування продуктів розпаду призводить до підвищення ШОЕ (40-50 мм / год). При Дісгермінома, навіть в запущених стадіях, асциту не буває.
Діагноз зазвичай неважкий. Щільна, горбиста, малорухлива, щодо великих розмірів пухлина в малому тазу у молодої жінки або підлітка, відсутність асциту, підвищена ШОЕ і нападоподібний біль в животі завжди викликає підозру на дісгерміному. Якщо при цьому у хворої є первинна аменорея або мізерні з частими затримками менструації, діагноз дісгерміноми стає більш імовірним.
дісгерміному слід диференціювати з іншими пухлинами яєчника і фіброміомою матки. Диференціальна діагностика з фіброміомою матки не представляє великих труднощів. По-перше, фіброміома матки в юнацькому і дитячому віці зустрічається рідко. По-друге, біль при Дісгермінома відносно сильна (перекрут ніжки або розрив капсули пухлини). Крім того, при Дісгермінома спостерігається первинна аменорея або мізерні менструації, при фіброміомі зазвичай — гіпер- і поліменорея.
Диференціальна діагностика між Дісгермінома і будь-якої іншої пухлиною яєчника до операції не має великого практичного значення, так як будь-яка пухлина яєчника підлягає хірургічному видаленню. Важливим етапом в діагностиці дісгерміноми є чревосечение.
Лікування при Дісгермінома має бути комплексним (хірургічне, променева терапія, хіміо- і гормонотерапія).
Хірургічне лікування полягає в екстирпації матки з придатками в усіх випадках, незважаючи на молодий вік хворого.
Дісгермінома дуже чутлива до опромінення. Зазвичай застосовують великі поля опромінення, для того щоб в зону опромінення потрапили значні пухлинні масиви. Променеве лікування застосовується як для безпосереднього впливу на пухлину і її метастази з метою їх розсмоктування, так і після операції з профілактичною метою. Опромінення проводиться з б полів в загальній дозі до 12 ТОВ Р.
З хіміопрепаратів дісгермінома найбільш чутлива до сарколізіном (разова доза 30-50 мг), на курс лікування 200-250 мг. Препарат вводиться внутрішньовенно один раз на тиждень. При цьому можлива лейко- і тромбоцитопенія.
гранулезоклеточного (фоллікулоідний) рак розвивається, як правило, вдруге на тлі гранулезоклеточного доброякісних пухлин (фолликулома або гранулезоепітеліома) з клітин зернистого шару фолікулів. Пухлина частіше однобічна, овоидной форми, з гладкою або горбистою поверхнею, нерівномірної консистенції, з окремими кістозними порожнинами, заповненими рідиною жовтуватого кольору. Розміри пухлини невеликі (з гусяче яйце). На розрізі пухлина жовтого кольору. Пухлина розвивається в будь-якому віці, частіше після 40 років. За визначенням М. Ф. Глазунова, структурно і функціонально злоякісні форми можуть не відрізнятися від доброякісних. Однак злоякісні форми дають велике метастазування, іноді після більш-менш тривалої (від 5 до 10 років) ремісії.
При гранулезоклеточного раку виражені симптоми гіперестрогенізаціі (передчасне статеве дозрівання, пізніше настання клімаксу). У періоді менопаузи відновлюється менструальний цикл або з'являються ациклічні кров'янисті виділення, збільшується матка за рахунок гіпертрофії міометрію, збільшуються молочні залози, відзначається залозиста гіперплазія ендометрію. Часто спостерігається одночасно гранулезоклеточного рак, фіброміома матки і рак тіла матки. Іноді зустрічається гранулезоклеточная пухлина без вираженої гормональної активності.
Діагноз грунтується на виявленні в малому тазу односторонніх або двосторонніх пухлиноподібніутворень окремо від матки. Характер пухлини визначається на операційному столі або після гістологічного дослідження.
Диференціальна діагностика проводиться з осумкованнимі хронічними запальними захворюваннями придатків матки і фіброматозних (субсерозними) вузлами матки.
Лікування комплексне: хірургічне (видалення матки з придатками), в післяопераційному періоді променева терапія (до 12 ТОВ Р на курс лікування з шести полів опромінення) і андрогенна терапія (введення андрогенів протягом року). Після андрогенотерапію протягом тривалого часу (роками) вводять оксіпрогестеронакапронат (1 мл 12,5% розчину). Хіміопрепарати при гранулезоклеточного раку неефективні.
 Якщо раніше вчені пов'язували рак виключно з генетичними порушеннями, якого б виду онкологія і не була на увазі, то сьогодні з великого списку захворювань з генетичною основою вийшов рак яєчників. Дослідники отримали дані про те, що даний вид раку розвивається також і в увазі надмірної кількості клітинного білка
Якщо раніше вчені пов'язували рак виключно з генетичними порушеннями, якого б виду онкологія і не була на увазі, то сьогодні з великого списку захворювань з генетичною основою вийшов рак яєчників. Дослідники отримали дані про те, що даний вид раку розвивається також і в увазі надмірної кількості клітинного білка
Дермоидная кіста , або проста тератома, розвивається з решти в яєчнику ембріональних зачатків. Пухлина частіше однобічна, кулястої форми, величиною не більше середнього кулака дорослої людини. Кіста розташована на ніжці (яка може перекручуватися), в зв'язку з чим легко рухома. Капсула кісти соединительнотканная, щільна, гладка, блискуча. Порожнина кісти заповнена густий Жироподібні масою білого або злегка жовтуватого кольору, в якій можуть знаходитися волосся, зуби, кістки черепа, дермоідні відростки, покриті шкірою, яка містить велику кількість сальних залоз, що виділяють цю масу. Описані випадки знаходження в дермоїдних кістах ембріонів, а також очей, мозковий і нервової тканини, ділянок кишок, бронхів, щелеп, кінцівок і т. Д.
Дермоидная кіста росте надзвичайно повільно і, як правило, не викликає ніяких симптомів , виявляється випадково при онкопрофілактіческіх оглядах жінок. Клінічно проявляється при перекруте ніжки або при розриві капсули. Дуже рідко перероджується в злоякісну форму — тератобластом.
Діагностика дермоїдна кісти не представляє труднощів: тверда консистенція пухлини, рухливість, розташування попереду матки, дуже повільне зростання. Деякі автори з метою діагностики пухлини рекомендують застосовувати рентгенологічне і ультразвукове, а також кульдоскопіческое дослідження.
Лікування — видалення пухлини разом з ураженим яєчником.
Кіста піхви зустрічається нерідко. У більшості випадків вона розташовується поверхнево, але іноді проникає в глиб тканини, досягаючи околовлагаліщной клітковини. Величина кісти може бути різною, зазвичай досягає розмірів від волоського горіха до курячого яйця. Вміст її прозоре (серозного, зрідка слизового характеру), жовтуватого або темного кольору.
Стінка кісти складається з сполучної тканини з м'язовими елементами. Внутрішня її поверхня покрита циліндричним, кубічним або призматичним епітелієм.
Кіста піхви розвивається з ембріональних залишків Мюллерова (рідше) або гартнеровского проток (вольфових проток), що є джерелами розвитку піхви в ембріональному періоді.
гартнеровского протоки, що йдуть від приниркової області, зазвичай сліпим кінцем закінчуються на рівні склепінь піхви, іноді можуть опускатися до входу в піхву. Кіста, що розвинулася з гартнеровского проток, зазвичай розташовується на бічних поверхнях піхви або (рідше) кілька вперед. Кіста, що виникла з Мюллерова проток, частіше зустрічається при вадах розвитку піхви.
Тривалий час кіста піхви протікає без будь-яких симптомів і виявляється при онкопрофілактіческіх оглядах.
Діагностика кісти піхви не представляє труднощів і, як правило, виявляється при огляді піхви за допомогою дзеркал. При дворучному піхвовомудослідженні через еластичності кісти останню можна не виявити.
Лікування хірургічне (вилущування кісти з підлягає тканини). Слід пам'ятати, що при видаленні кісти можна пошкодити пряму кишку, а іноді і сечовий міхур. Ефективність пункції (видалення вмісту) кісти тимчасова, незабаром кіста знову заповнюється вмістом, яке виробляють клітини циліндричного епітелію, що покриває внутрішню стінку кісти.