Пероральний дерматит неприємне захворювання, що виникає на шкірі обличчя переважно у жінок середнього віку. Існують досить ефективні консервативні способи лікування хвороби, а також різноманітні народні методи.
Архив рубрики: Дерматологія
Лишай — захворювання, найчастіше вражає людину без видимих причин або після контакту з хворим. Всупереч усталеній думці, не всі види позбавляючи заразні; деякі з них є наслідком патологій імунної системи. Лікування різних видів захворювання відрізняється застосовуваними препаратами і тривалістю курсів.
Атопічний дерматит може розвинутися у людини в будь-якому віці. Знаючи, які чинники здатні викликати захворювання, основні його симптоми і різновиди, а також способи терапії, можна значно полегшити діагностику, швидше почати лікування і запобігти можливі неприємні наслідки дерматиту.
суха мозоль
Сухі мозолі — утворення на шкірі стопи, що складаються з відмерлих клітин шкіри. Являють собою тверді обмежені ділянки гіперкератозу, що проростають вглиб тканин. На відміну від натоптишів, суха мозоль має стрижень, часто минає досить глибоко і зачіпає не тільки сполучну тканину, але і нервові закінчення. Іноді такий тип утворень з'являється і на долонях рук, на пальцях ніг.
Фото
Причини утворення
Основна причина утворення сухої мозолі — постійне тертя або тиск взуття на певну ділянку шкіри стопи. Невідповідна за розміром або повноті, вузька або з незручною устілкою взуття та його окремі грубі елементи призводять до появи ороговілості на ногах. У жінок сухі мозолі на ногах, особливо під пальцями, можуть формуватися внаслідок частого носіння взуття на високих підборах, що викликає неправильний розподіл навантаження на стопу.
Факторами, що провокують схильність до появи мозолів, є :
- Авітаміноз. Нестача вітамінів А, Е в організмі.
- Порушення обміну речовин і регенерації шкіри. Цукровий діабет.
- Деякі хвороби внутрішніх органів, наприклад, шлунка і кишечника.
- Порушення постави, захворювання хребта.
- Захворювання суглобів ніг.
- Плоскостопість, п'яткова шпора.
- Травми і деформації стопи.
- Вікові зміни шкіри. Внаслідок втрати вологи шкіра стає сухішою, в результаті чого на шкірі стоп формуються мозолі.
- Заняття певними видами спорту (біг, лижі).
- Підвищена пітливість ніг, грибкові інфекції.
- Порушення постави, захворювання хребта.
Найчастіше це пов'язано з особливостями трудової діяльності (маляри, теслі, слюсарі), однотипної роботи по дому або на дачі, спортивних тренувань (на турніку, брусах, з тенісною ракеткою). У музикантів подібне явище може спостерігатися на пальцях рук, на долоні в області великого пальця.
Симптоми і ознаки мозолі
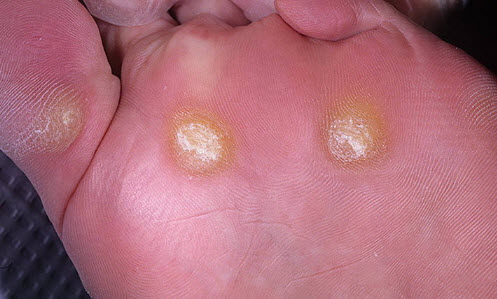
Часте тертя взуття або предметів про шкірні покриви призводить до почервоніння певної ділянки шкіри. Надалі за умови триваючого роздратування цієї ділянки утворюється пухир, наповнений каламутною рідиною (лімфою з домішкою крові). Після його розривання тонкий шар шкіри поступово твердне, і при подальшому терті набуває ознак ороговілості.
З плином часу суха мозоль на ступнях або руках розростається вшир і вглиб, форма її стає конусоподібної, а в центрі деяких утворень формується щільний стрижень . Область локалізації такої мозолі — шкіра пальців ніг (зовнішня і внутрішня сторона), зона з'єднання пальців зі стопою, п'ята.
При стисненні ніг тісному взуттям тверді мозолі формуються на бічній поверхні стопи; суха мозоль на п'ятах найчастіше обумовлена наявністю жорстких елементів у взутті і здатна глибоко проростати в сполучну тканину.
Шкіра в місці утворення твердої мозолі гладка, блискуча, жовтувато-сірого або тілесного кольору, а навколо неї часто спостерігається почервоніння і набряк прилеглих тканин. Розміри сухих мозолів можуть досягати 1,5-2 см., Великі ороговілості здатні заподіювати сильний біль при натиску або ходьбі. На відміну від твердої, м'яка суха мозоль може мати невеликі розміри (кілька міліметрів), характеризується інтенсивної болем і має більш м'яку поверхню, що пов'язано з її розташуванням на ділянках з більш тонким шаром епідермісу (пальці рук, міжпальцеву).
У разі інфікування мозолі через що утворюються на її поверхні тріщини виникають ознаки запалення, біль; при натиску на освіту воно може виділяти гнійну рідину. Небезпека такого розвитку подій полягає в ризику запалення тканин стопи, а також кісток і оболонок суглобів.
Лікування сухий мозолі консервативними методами
Методи медикаментозного лікування мозолів полягають в застосуванні таких препаратів:
- Пластир «Салипод». Засіб наклеюється на область мозолі, а зверху фіксується щільним шматком звичайного пластиру. Протягом 3-х днів ороговілий ділянку розм'якшується і легко видаляється з поверхні шкіри, після чого ранка обробляється йодом. Таким чином можна лікувати мозолі, не надто глибоко розташовані в тканинах стопи або руки.
- кератолитические креми. Застосовуються для розм'якшення або розчинення ороговілості епідермісу. Найчастіше використовуються препарати з вмістом резорцину, молочної, бензойної та саліцилової кислот, барію, калійного мила, деяких лугів і сечовини. Комплексним отшелушивающим, размягчающім, протизапальну, антимикотическим діями володіє крем «Фундізол», який використовується у високих концентраціях кілька разів на день. Більш швидкі результати можна отримати при використанні порошку оніхолізін з барієм, пов'язок з маззю Аревичах, а також резорцин-саліцилової мазі і крему з 50% -й сечовиною.
- У разі приєднання грибкової інфекції лікування доповнюється протигрибковими засобами місцевої дії (ламізил, мікосептін, мікозолон, екзодеріл, діпросалік, мифунгар).
- Рекомендується курсової прийом вітамінно-мінеральних комплексів з високим вмістом вітамінів А та Е.
- У разі деформації стопи необхідна консультація ортопеда і подальше лікування.
Як проводиться видалення мозолі
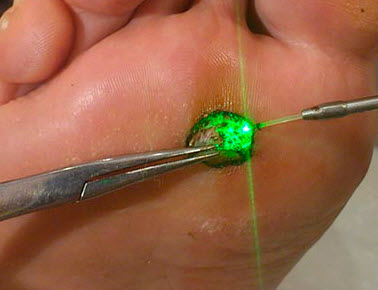
при неефективності застосування препаратів використовуються методи апаратної косметології і видалення сухий мозолі:
- Апаратний педикюр або манікюр. Після розпарювання мозолі вона видаляється з поверхні шкіри за допомогою спеціальної насадки пристосування для процедури. Таким способом можна видалити тільки невеликі ороговілості, не надто глибоко які у тканини ступні або долоні.
- Механічне висвердлювання мозолі . Полягає у видаленні освіти за допомогою інструментів фахівцем-косметологом.
- Хірургічне висічення сухий мозолі необхідно в разі її значних розмірів і глибокого пошкодження прилеглих тканин.
- Видалення лазером. Цим способом можна позбутися від мозолів будь-якої величини, при цьому з мінімальними косметичними дефектами.
- Електрокоагуляція сухий мозолі. За допомогою впливу електричним струмом на ороговілі її тканини руйнуються.
- Кріотерапія. Після 30-секундної експозиції рідким азотом суха мозоль відмирає, а на її місці протягом 7-10 днів починає формуватися нова шкіра.
лікування народними засобами

Народні методи лікування, особливо при використанні проти невеликих мозолів , можуть ефективно усувати це неприємне явище:
- При регулярному прийнятті ванночок з додаванням соди (1 ложка на літр води) ороговілі освіти розм'якшуються, після чого їх можна самостійно видалити.
- Для пом'якшення шкіри на ступнях можна прикладати компреси з запеченого в духовці і подрібненого в кашку цибулі.
- З метою знезараження шкіри можна щодня використовувати масло чайного дерева в вигляді обтирань, капнув 4 5 крапель на 100 мл. води.
- Протягом тижня ввечері місце локалізації мозолі розпарюють в гарячій воді (3 літри) з 3-ма ложками яблучного оцту. Потім в проблемне місце втирають саліцилову мазь і заклеюють на ніч пластиром. Після закінчення курсу мозоль видаляють з поверхні шкіри.
- У 200 мл. молока необхідно поварити 3 хвилини чорнослив, потім дати йому настоятися ще 30 хвилин. Прив'язати розпарений чорнослив до мозоля під щільну пов'язку, а на ранок видалити її.
- Якщо нанести на ороговілі суміш з тертої редьки і меду (50 гр. Редьки і 1 чайна ложка меду) і залишити на ніч, то на наступного дня можна легко видалити її.
- Лушпиння від 1 цибулини залити 50 мл. оцтової есенції, дати настоятися тиждень. Потім покласти на хворий ділянку шматочок лушпиння, заклеїти пластиром і витримати 30-40 хвилин. Виконувати протягом тижня. Зазвичай після закінчення цього терміну тканини мозолі руйнуються.
- Подрібнити 1 томат, випарити з кашки рідину протягом 5 хвилин. Нанести на область мозолі під плівку і щільну пов'язку, залишити на ніч. Курс лікування — 2 тижні.
- Змішати в рівних пропорціях тертий сиру картоплю, цибулю і кашку з листа алое. Час витримування компресу на шкірі — 3 години. Процедура проводиться щодня протягом тижня, після чого необхідно обережно видалити суху мозоль.
- Смола хвойного дерева — ефективний засіб проти ороговілості. Необхідно густо змастити смолою мозоль і залишити під плівкою і бинтом на добу. Через 10 днів регулярних процедур освіти зникають.
- Домашня мазь з 100 мл. спирту, 12 гр. порошку бодяги, 30 гр. камфори і 30 гр. червоного перцю допоможе впоратися навіть з застарілої мозолем. Застосовується у вигляді компресу на уражену область, яка не знімається не менше 6 годин.
- На розпарену шкіру докласти часточку лимона, відрізану з шкіркою. Зав'язати бинтом, витримати 4 години. Після такої процедури мозоль можна видалити.
- Запечь в духовці 1 головку часнику, очистити її і подрібнити часник в кашку. Додати 50 гр. вершкового масла, добре розтерти. Нанести на мозоль отримане засіб товстим шаром, зверху докласти лист подорожника і зав'язати бинтом, залишити на ніч. Вранці мозоль буде легко відділятися від шкіри.
- Зварити протягом 5 хвилин на слабкому вогні мазь із соку 1 лимона, 30 гр. бджолиного воску, 50 м прополісу. Остудити і нанести на мозоль під бинт. Виконувати щодня до зникнення освіти.
- Подрібнити траву чистотілу, з'єднати 2 ложки сировини з 50 гр. свинячого жиру, прогріти на водяній бані 5 хвилин. Цією маззю щодня змащувати сухі мозолі до їх розм'якшення, після чого видалити.
Профілактика освіти

Особливе увагу слід приділити вибору взуття. Все взуття повинна строго відповідати розміру і повноти ноги, бути зробленою з м'яких натуральних матеріалів. Додатково для пом'якшення рекомендується обробляти її спеціальними засобами і кремами. Підошва взуття повинна бути виконана з матеріалу, що амортизує нерівності і дрібні камінчики при ходьбі. При наявності сухої мозолі рекомендується купувати ортопедичне взуття або устілки, а також виключити носіння високих підборів.
У разі схильності утворення мозолів на руках необхідно виключити з ужитку провокують їх появу предмети. При неможливості цього робити всі роботи в щільних рукавичках, або заклеювати проблемні ділянки шкіри пластиром.
Догляд за шкірою стоп і рук повинен бути ретельним і своєчасним. Процедури гігієни тіла включають пілінг ороговілих ділянок, обробку пемзою і змазування поживними і пом'якшуючими кремами та лосьйонами. У міру освіти омертвілих ділянок шкіри на підошвах ніг рекомендується проводити сеанс педикюру в салоні або в домашніх умовах.
гіпергідроз пахв
Гіпергідроз — підвищене потовиділення, пов'язане з порушенням функціонування потових залоз. Гіпергідроз пахв у здорових людей може спостерігатися внаслідок нормальної реакції організму на підвищення температури навколишнього середовища, при інтенсивних фізичних навантаженнях, заняттях спортом, при хвилюванні.
Патологічний гіпергідроз найчастіше пов'язаний із захворюваннями органів і систем організму і вимагає кваліфікованого лікування.
Фото
Причини і фактори підвищеної пітливості
аксиллярного гіпергідроз — найбільш поширений вид захворювання, при якому надмірне потовиділення спостерігається в області пахвових западин. Найчастіше має місце при генералізованому гіпергідроз, а також може поєднуватися зі збільшенням локального потовиділення долонь, ніг.
Причинами, що приводять до виникнення неприємного явища, можуть служити:
- гормональні порушення та пов'язані з ними захворювання (хвороби щитовидної залози , цукровий діабет);
- захворювання нейрогенной природи, стреси, вегето-судинна дистонія, ураження головного мозку;
- гострий період інфекційних хвороб, інтоксикація організму;
- вагітність і лактація , клімактеричний період;
- гормональна перебудова в підлітковий період;
- неправильний підбір косметики, дезодорантів;
- реакціяорганізму на прийом деяких препаратів;
- надлишок солоної їжі в раціоні;
- носіння одягу з синтетичних матеріалів.
Симптоми і ознаки появи гіпергідрозу

Нерідко явища аксиллярного гіпергідрозу починають виникати в підлітковому віці. З плином часу надлишкове виділення поту може посилюватися.
Найменше порушення в харчуванні, стан нервозності, викликає явища сильного потовиділення. Прогресування гіпергідрозу призводить до появи неприємного запаху від тіла і одягу, що відбувається внаслідок активного розмноження бактеріальної і грибкової мікрофлори в сприятливому середовищі.
Волога одяг, особливо при тривалому носінні, здатна викликати роздратування шкіри в області пахв, що нерідко призводить до появи симптомів дерматиту.
Класифікація
За ступенем вираженості симптомів гіпергідроз можна класифікувати на:
- Захворювання легкого ступеня. Явища підвищеної пітливості спостерігаються в залежності від провокуючих чинників; оточуючим можуть бути не помітні ознаки гіпергідрозу. Діаметр плям поту на одязі становить 10-15 см.
- Середній ступінь гіпергідрозу призводить до неможливості відвідувати громадські місця, особливо в літній період; людина відчуває незручність, пригніченість; протягом дня є необхідність в декількох змінах одягу. Плями поту збільшуються до 20-30 см.
- Важка ступінь захворювання часто призводить до генералізації процесу; навколишні можуть уникати контактів з хворим внаслідок різкого неприємного запаху, постійно мокрий одяг, на якій проявляються плями величезних розмірів. Піт стікає струмками по тілу.
Діагностика
При первинному прийомі і огляді пацієнта лікар виключає всі можливі причини гіпергідрозу; з цією метою призначається обстеження на супутні захворювання, включаючи консультації інших фахівців — гастроентеролога, невролога, ендокринолога.
В обов'язковому порядку підтверджується відсутність ознак гидраденита пахвових западин. При переході захворювання в генералізовану форму проводяться необхідні дослідження крові, сечі, рентгенографія грудної клітки і т.д. У разі приєднання бактеріальної або грибкової інфекції виконується мазок для визначення збудника.
лікування гіпергідрозу
Вибір методики лікування проводиться лікарем в залежності від ступеня вираженості симптомів і індивідуальних протипоказань до застосування тих чи інших препаратів. Існує кілька напрямків в лікуванні локального гіпергідрозу; основні з них:
- Загальні рекомендації:
- дієта з обмеженням гострої та солоної їжі в раціоні, винятком кави, спецій;
- психотерапевтичні методи, гіпноз, консультації психолога.
- Медикаментозне лікування гіпергідрозу пахвових западин:
- системні антіхолінергікі (бензотропін, бета- блокатори, оксібутін, пропанелін, глікопіррлат). Ефективно знижують потовиділення, але мають багато побічних дій. Чи не рекомендовані до тривалого використання;
- блокатори кальцієвих каналів (лацидипин, амлодипін);
- седативна терапія, транквілізатори;
- бактерицидні препарати місцевої дії (глутаровий альдегід, борна кислота);
- місцеві засоби для зниження потовиділення (Формагель, формідрон, паста Теймурова);
- креми, мазі, дезодоранти з солями алюмінію ( «Drydry», «Максим», «Odaban »). Найчастіше застосовуються в першій лінії лікування гіпергідрозу пахв.
- Введення в аксилярний область препаратів, що блокують нервові імпульси, що надходять в потові залози. Сучасний метод лікування полягає в підшкірному введенні «Ботокса» або «Диспорта», після чого протягом 6-8 місяців явища гіпергідрозу помітно зменшуються.
Фізіотерапевтичні методи лікування:
- променева терапія. Після локального опромінення зони пахв потовиділення знижується, залишаючись менш інтенсивним протягом 2-3 місяців. З огляду на небезпечних наслідків метод застосовується досить рідко;
- електрофорез. Курсове лікування гіпергідрозу за допомогою впливу імпульсами низьковольтного струму ефективно знижує обсяги виділяється поту, однак має багато побічних дій (алергічні реакції, дерматити) ;
- ионофорез. на пахвові западини накладаються просочені водою марлеві тампони, після чого на цю область впливають виробляють людські апаратом розрядами слабкого струму. Курс лікування — 5-10 процедур.
Хірургічні методи лікування гіпергідрозу:
- відкрита аденотомия — висічення потових залоз, розташованих в проблемній області. Травматичний метод, здатний викликати появу шрамів і рубців і вимагає тривалої реабілітації;
- ендоскопічна симпатектомія — перетин симпатичного нервового стовбура за допомогою електричного струму, або обмеження його функціонування накладенням металевої кліпси. Виконується ендоскопічно через невеликий прокол на грудях;
- лазерна терапія. Під впливом променя медичного лазера відбувається руйнування потових залоз в аксилярній області;
- ліпосакція. За допомогою ендоскопа видаляється частина тканин в області пахв; при цьому відбувається руйнування симпатичних нервів, отже, явища гіпергідрозу знижуються;
- кюретаж. Через розріз на шкірі потові залози «вискоблюється» з аксиллярной області, а разом з ними руйнуються прилеглі до них дрібні нерви.
Лікування народними засобами

до візиту до лікаря або перед застосуванням радикальних заходів рекомендується використання народних рецептів для зниження надмірної пітливості:
- Свіже листя волоського горіха наполягають на горілці (15 листків на 500 мл. горілки ) протягом 14 днів. Протирають область пахв настоєм, попередньо розводячи його водою навпіл.
- 6 ложок квіток аптечної ромашки заливають 1,5 літрами окропу, настоюють в термосі 2 години. Потім проціджують, додають 2 ложки соди і застосовують для протирання проблемних зон.
- Взяти 2 пакетика зеленого чаю, залити 100 мл. окропу, з'єднати з соком 1 лимона. Ретельно протерти пахви приготованим лосьйоном.
- Змішати 2 ложки натурального яблучного оцту з 400 мл. води, щодня мити пахви цим засобом.
- Споживання томатного соку, настоїв ромашки, листя смородини, м'яти допомагає зменшити потовиділення.
- Рекомендується протирати пахви скибочкою свіжого картоплі 3-4 рази на день.
- Настій листя гамамелісу — ефективний засіб від гіпергідрозу. Застосовується в якості обтирань або аплікацій.
Профілактика
При схильності до підвищеного потовиділення рекомендується носити одяг з натуральних тканин, стежити за ретельної гігієною тіла. При використанні антиперспірантів необхідно наносити їх на область пахв після закінчення 1-2 годин після прийняття душу.
Після проведеного лікування або хірургічного втручання для запобігання рецидиву гіпергідрозу потрібно вживати заходів щодо загальному зміцненню організму, вести здоровий спосіб життя, правильно харчуватися (з обмеженням солоної, смаженої, солодкої їжі), а також займатися спортом і приймати вітамінно мінеральні комплекси.
Явища себорейного дерматиту, особливо при важкому його перебігу, здатні значно знизити якість життя хворого. Своєчасно розпочате лікування, а також заходи профілактики захворювання можуть запобігти неприємним наслідкам для здоров'я і зовнішності хворого.
Лікування і видалення папілом на тілі краще довірити фахівцеві. Деякі види утворень (прості бородавки, поодинокі кондиломи і т.д.) можна лікувати і в домашніх умовах, особливо після підтвердження діагнозу лікарем. Існує безліч методів позбавлення від папілом — як консервативні, так і народні.
Вітрянка у дорослих
Вітряна віспа, або вітрянка інфекційне захворювання, яке відрізняється високою контагіозністю, що виникає при проникненні в організм вірусних агентів. Виявляється у вигляді своєрідної поліморфної висипки на шкірних покривах, слизових оболонках, протікає з помірною інтоксикацією.
Збудник вітрянки -Varicella Zoster вірус сімейства герпесвірусних інфекцій, що вражає виключно людини.
Вітряна віспа у дорослих протікає, як правило, важче, ніж в дитячому віці. Наявність супутніх захворювань, знижений імунітет значно обтяжують прогноз на одужання без ускладнень.
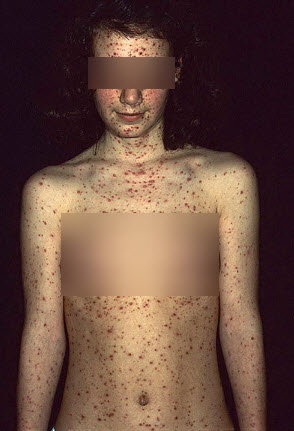
Фото захворювання
Скільки разів хворіють на вітрянку?
Після перенесеної хвороби формується стійкий імунітет до вірусу Зостер. Тим не менш, захист організму від повторного інфікування не є повною: характерною особливістю даного збудника є довічне персистування в нервових гангліях людини. Тому особи з імунодефіцитними станами, зумовленими різними причинами, можуть хворіти повторно. У цьому випадку вірус призводить до появи ознак оперізуючого лишаю.
Епідеміологія
Поширеність захворювання надзвичайно велика. Найбільш часто хворіють діти у віці до 7 років. У групі ризику і будь-яка дитина, що відвідує школу, а також інші місця збору великих дитячих колективів. Дорослі, а також новонароджені хворіють порівняно рідко. Можливість заразитися вище у людей, які доглядають за хворою дитиною. Пік епідемічної активності припадає на осінь, весну.
Причини
Сприйнятливість до вірусу, що викликає вітряну віспу, дуже висока. При тісному контакті з хворим зараження настає практично зі 100-відсотковою ймовірністю. Вітрянка у дітей дуже поширена, тому основним джерелом зараження дорослих стає хвора дитина, а також осіб, страждає через оперізувальний лишай. При цьому інфікування настає тільки в разі, якщо дорослий не мав епізод розвитку захворювання в дитинстві.
Хворий вважається контагіозним по вітряної віспи протягом усього інкубаційного періоду і до моменту зникнення останнього елемента висипки.
Симптоми і ознаки вітрянки + інкубаційний період
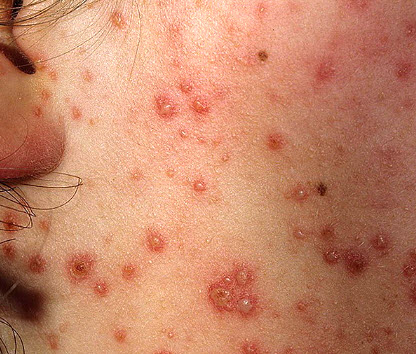
Інкубаційний період вітрянки — 11-21 день.
Одночасно або з невеликим інтервалом утворюється висип на тілі, голові, слизових статевих органів, рота. Зрідка появи симптомів вітрянки передує короткий продромальний період з субфебрильною температурою, головним болем; у дорослих наявність такого періоду більш характерно, ніж у дітей.
Ознаки висипу:
- дрібні червонуваті плями, точкові вузлики, трохи підносяться над поверхнею шкіри;
- швидка трансформація плям в бульбашки (везикули);
- гиперемированная шкіра в області везикул;
- на 3-4 день лопание бульбашок;
- поліморфізм поєднання різних елементів висипу внаслідок утворення нових плям під час підсихання бульбашок;
- нерідко супровід висипань короподібного найменшої висипом, розташованої згруповано;
- формування щільної скоринки на місці везикули;
- відсутність слідівна шкірі після відпадання скоринки.
Спільними симптомами, які супроводжують вітрянку у дорослих, є зниження апетиту, нездужання, слабкість; лихоманка може бути щоденною, але пік її, як правило, припадає на першу добу. У дітей подібні симптоми рідко присутні, оскільки хвороба протікає в легшій формі, ніж у дорослих.
Види і форми вітрянки у дорослих
Виділяють два різновиди вітряної віспи:
- типова;
- атипова.
Перебіг типовою вітрянки залежить від симптомів і тривалості і може бути:
- легка форма 2-4 дня (субфебрилітет, мала кількість висипань, відсутність або поодинокі елементи висипки на слизових оболонках);
- среднетяжелая форма 4-6 днів (ознаки інтоксикації, температура тіла до 39 градусів, часта висип, свербіж);
- важка форма більше тижня (множинні елементи висипу, температура більше 39 градусів, нудота і блювота, найсильніший свербіж).
Атипові види вітрянки класифікують на:
- рудиментарная (формування висипу без подальшого утворення везикул, відсутність підвищення температури). У дорослих зустрічається досить рідко;
- вісцеральна (сильна інтоксикація, висока температура, великі множинні бульбашки на тілі, слизових, органах);
- геморагічна (поява бульбашок з кров'ю, кровотечі з носа, домішки крові в сечі, блювоті, калі, внутрішні крововиливи);
- гангренозная (формування зон некрозу тканин, великих виразок по всьому тілу).
Наслідки і ускладнення для людини

Основна небезпека вітряної віспи для дорослої людини криється в її ускладненнях. Як правило, вони пов'язані з вторинним інфікуванням організму. При початкових симптомах вітрянки необхідно терміново почати медикаментозне лікування. В іншому випадку можуть розвиватися:
- шкірні гнійні захворювання (абсцес, рожа, флегмона);
- сепсис;
- менінгіти, енцефаліти;
- інфекційні пневмонії;
- запалення нирок, серцевого м'яза;
- остеомієліт;
- асептичний гепатит .
Найбільш важкий перебіг вітрянки спостерігається у осіб з вираженими імунодефіцитними станами. У цьому випадку велика ймовірність розвитку атипової форми хвороби з глибокими некротичними ураженнями шкіри і внутрішніх органів.
Вітрянка при вагітності
Перед плануванням зачаття необхідно з'ясувати, чи присутні в крові антитіла до вітряної віспі. Первинне інфікування в 1-му триместрі несе реальну загрозу для життя плода. У разі продовження його розвитку можуть формуватися важкі каліцтва недорозвинення органів і частин тіла, розумові відхилення, порушення зір і слуху тощо
Ризик для життя і здоров'я дитини знову підвищується в 3-му триместрі і полягає в передчасних пологах, появі вродженої вітряної віспи у плода, яка, як правило, протікає надзвичайно важко і закінчується летально. У тому випадку, якщо мати була інфікована за 3 дні перед пологами, небезпека найвища. Зараження вагітної змушує штучно затримувати пологи на 1 тиждень, або після народження вводити дитині імуноглобулін, що допомагає йому вижити.
Діагностика вітрянки
Встановлення діагнозу грунтується на зовнішньому огляді пацієнта. Якщо ви не впевнені діагностування (наприклад, при атипових формах вітрянки) проводиться диференціальне порівняння зі Стрептодермія, строфулюсом, простим герпесом, наслідками сифілісу, дерматитами, алергіями. Додатково виконується аналіз крові на виявлення ДНК або антитіл до вірусу або зішкріб з елементів висипу з тією ж метою.
Лікування вітрянки у дорослих
У зв'язку з високою ймовірністю ускладнень лікування захворювання у дорослих обов'язково.
У гострий період необхідно:
- зменшення будь-якого виду навантажень;
- постільний режим (при високій температурі);
- збільшення споживання рідини.
Медикаментозне лікування вітрянки призначається індивідуально і може включати:
- Противірусні препарати (ацикловір, фамвір, валтрекс).
- Рослинні противірусні засоби в необтяжених випадках (флакозід, алпизарин, госсипол, Хелепін).
- Препарати інтерферону для посилення власного імунітету (віферон).
- ІМУНОКОРИГУЮЧОЇ кошти з противірусну дію (циклоферон ).
- Ліки для зняття запалення, зниження температури тіла (парацетамол, інші НПЗП, крім аспірину).
- Антигістамінні засоби для зняття свербіння (зиртек, супрастин, зодак, телфаст, тавегіл).
- Дезинтоксикационная терапія (вугілля активоване, лактофільтрум, ентеросгель).
- Антибіотики (тетрациклін, макроліди, цефалоспорини) в разі приєднання будь-якої бактеріальної інфекції.
- Імуноглобулін вітряної віспи в разі контакту з хворим, але до появи симптомів захворювання.
- УФО для прискорення формування корок і їх відпадання.
Зовнішнє лікування:
- місцеве застосування противірусних мазей (наприклад, ацикловіру, Рятівник), антигістамінних засобів (Феністилу), цинкової мазі ;
- обробка висипу розчинами анілінових барвників, особливо зеленки, ванночки з перманганатом калію, фурациліном, фукорцином;
- нанесення крему або порошку делаксіна для підсушування елементів висипу;
- при локалізації висипу на слизових оболонках необхідно полоскати рот або обробляти статеві органи розчином фурациліну або борного спирту.
При важкому перебігу вітрянки у дорослого його поміщають в стаціонар лікувального закладу. Прогноз для одужання сприятливий, за винятком атипового або ускладненого розвитку вітряної віспи.
Щеплення від вітрянки
З метою запобігання інфікування на вітрянку в дорослому віці проводиться добровільна вакцинація. Вік проведення імунізації, переважно до 13 років. Дорослим в більшості випадків для формування стійкого імунної відповіді (до 95%) рекомендується 2 введення вакцини. Термін несприйнятливості до інфекції близько 20 років. При різко вираженому зниженні захисних сил організму людина може перехворіти на вітряну віспу, але в легкій формі.
Застосовувані в Росії вакцини проти вітрянки зареєстровані під двома торговими знаками «Варілрікс» (Бельгія) і «Окавакс» (Франція). Перед проведенням вакцинації уточнюється стан здоров'я людини (за допомогою лабораторних аналізів і огляду), а також наявність протипоказань (вагітність, гострі інфекційні захворювання, деякі хвороби нервової системи). Вакцина вводиться підшкірно або внутрішньом'язово. Після введення можуть проявлятися слабкі симптоми, схожі з проявами вітрянки, що є нормою. Недоліком подібної вакцинопрофілактики є тільки її висока вартість близько 3500 рублів.
Народні методи лікування

Для того, щоб допомогти організму боротися з інфекцією, необхідно підвищувати імунітет , що успішно виконується за допомогою народних засобів:
- У гострий період рекомендується їсти по 0,5 л ягід чорниці в день, а також випивати по 0,5 л. молока з ложкою меду.
- Вітамінний напій готується з соків апельсинового (від 1 фрукта) і з кореня селери (1 шт.). Змішати віджаті соки та випити за 1 прийом перед їдою.
- Сік лимона з додаванням меду потрібно розводити водою і пити щодня. Для приготування використовується 1 лимон, 1 літр води, 1 ложка меду.
Знижують свербіж при вітрянці за допомогою ванн з додаванням соди, настою календули і чистотілу, слабкого розчину оцту, ефірних масел бергамота, чайного дерева. Якщо в роті утворилися висипання, можна полоскати порожнину рота настоєм шавлії 3 рази в день.
Дієта і харчування
Споживання важкої, дратівливою ШКТ їжі сприяє посиленню нудоти, блювоти, свербіння, які нерідко супроводжують хворобу у дорослих. Необхідно відмовитися від гострих спецій, жирної і смаженої їжі, маринадів, а також пекучих овочів (часник, редька), солоних страв. Надлишок солодощів в раціоні посилює розмноження бактерій, що покривають шкіру, що може спровокувати приєднання вторинної інфекції. Виключаються і алкоголь, каву, міцно заварений чай, а при схильності до алергії все харчові алергени.
Легка, добре засвоюваних їжа сприяє прискоренню одужання людини. Основу харчування в гострий період становлять овочеві і круп'яні супи, відварене куряче м'ясо, риба, кисломолочні продукти, тушковані і парові овочі, фрукти (за винятком кислих і дратівливих).
Спосіб життя
Питання, чи можна митися при вітрянці, для дорослих особливо актуальний, адже часом хвороба триває близько тижня
В іншому випадку можна спровокувати розвиток інфекційних запальних захворювань легенів, шкіри, внутрішніх органів. Після закінчення гострої фази рекомендується приймати душ, ванну з відварами протизапальних трав, аромамасел. Строго заборонено терти шкіру мочалкою і рушником, а також використовувати миючі засоби для гігієни тіла. У разі тривало підвищеної температури можна акуратно протерти шкіру вологими серветками.
Профілактика захворювання
Специфічних заходів попередження вітряної віспи не існує. Необхідно ізолювати хвору дитину, дорослого від колективу, а також попередити зараження інших членів сім'ї від інфікованого шляхом носіння марлевих пов'язок, дотримання заходів гігієни. У разі контакту з хворим дорослим людям (особливо при наявності імунодефіциту) показано одноразове введення імуноглобуліну.
Демодекоз у людини
Демодекоз — шкірне захворювання, викликане кліщем железніци вугрової (демодекс). Збудник — умовно-патогенний кліщ, що мешкає в сальних залозах і волосяних фолікулах людини.
Присутність демодекса на шкірних покривах не рахується самостійним захворюванням; ураження обличчя, шиї, вух, тіла характерними вугрові висипання відбувається тільки при патологічному збільшенні популяції кліщів. В цьому випадку є підстави для постановки діагнозу «демодекоз».
Розміри паразита — 0,3-0,5 мм. в довжину. На шкірі людини кліщ харчується секретом сальних залоз, а також відмерлими клітинами. Поза тілом людини паразитують особини не здатні виживати, але досить довго зберігають життєздатність в косметичних кремах, вазеліні. Миючі засоби, спирт вбивають їх майже миттєво.
Фото
Причини зараження демодекозом
Демодекс на шкірних покривах зустрічається більш, ніж у 90% населення планети.
Вже через кілька днів після народження на шкірі дитини спостерігається присутність 1-2 особин кліща. Паразитує членистоногое легко передається від людини до людини контактним шляхом. У більшості випадків демодекс не проявляє себе протягом життя людини, беручи участь у його шкірі в мінімальних кількостях.
Ендогенні і екзогенні чинники, що провокують розвиток демодекозу:
- Порушення обміну речовин, гормональні збої, судинні захворювання.
- захворювання шлунка і кишечника.
- Нейроендокринні хвороби, стреси, депресивні стани.
- Захворювання легенів.
- Далекозорість, інші офтальмологічні хвороби, операції на очному яблуці.
- важкі інфекційні захворювання, отруєння, інтоксикації, зловживання алкоголем.
- Споживання великого обсягу жирної, солоної, солодкої їжі.
- Часте відвідування місць з підвищеною температурою і вологістю, надлишкова інсоляція.
- Несприятлива екологічна обстановка.
- Недотримання правил гігієни.
- Порушення захисного бар'єру шкіри, а також деякі косметичні процедури.
Активне розмноження збудника захворювання найчастіше відбувається у весняно-літній період.
Високі температури повітря, підвищена вологість, а також перебування в задушливому приміщенні призводить до збільшення популяції кліщів (до 20 личинок, вироблених однією самкою на добу) і появи перших ознак захворювання.
Симптоми і ознаки
Демодекоз на обличчі, на тілі починається з почервоніння окремих ділянок шкіри, лущення, розширення дрібних капілярів, утворення бульбашок, наповнених каламутною рідиною.
Висип, невеликі гнійники, нерівності епідермісу, інтенсивний свербіж шкіри також можуть бути ознаками демодекозу.
У міру розвитку захворювання на шкірі з'являються рожеві вугри, симптоми себореї, алергічного дерматиту.
Зоналокалізації паразитів на обличчі і тілі — щоки, лоб, повіки, область брів, підборіддя, ніс, зовнішній слуховий прохід, груди і спина.
При розвитку демодекозу на обличчі нерідко розвивається ураження очного яблука — демодекозне блефарит або кон'юнктивіт.
Симптоматика захворювання включає виділення слизу і пінистої рідини з очей, запалення, почервоніння і свербіж повік, випадання вій. Хворий відчуває сильну втому органів зору, печіння, відчуття піску в очах, синдром «сухого ока». На віях з'являються кірки і лусочки жовтувато-сірого кольору, а між ними — дрібні гнійники. Вії злипаються між собою, і по всій їх довжині візуалізується сірий наліт. При залученні в патологічний процес судин очне яблуко червоніє, запалюється, що призводить до хворобливих відчуттів і почуття сухості і роздратування.
Наслідки захворювання
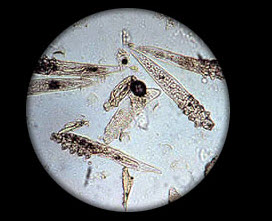
Підшкірний кліщ демодекс
При відсутності лікування життєдіяльність паразитуючих кліщів може привести до дуже неприємних наслідків.
У разі неправильного підбору препаратів для лікування захворювання може переходити в хронічну форму.
При ураженні демодекс шкіри носа нерідко виникає запальне захворювання рінофіма — збільшення елементів носа і його сильне спотворення. Запущена стадія демодекозу практично завжди поєднується з важкими ураженнями очей — гнійними кон'юнктивіту, блефаритами, кератитами, іридоцикліти. Розвиток демодекозу на волосистій частині голови може викликати сильне порідіння волосся або повне облисіння.
Зазвичай хвороба прогресує досить швидко. Протягом декількох тижнів демодекоз може охоплювати значні ділянки тіла, при цьому супроводжуючи гнійними запаленнями, алергічними дерматитами, себореєю, бактеріальними і грибковими інфекціями. Розмноження демодекса на шкірі обличчя — одна з причин появи рожевих вугрів, а також захворювання розацеа.
Демодекоз провокує відкладення солей кальцію в глибоких шарах епідермісу, внаслідок чого на шкірі формуються важко піддаються лікуванню рубці, горбки, загальні ознаки одутлості. У важких випадках демодекозу можливе порушення міміки обличчя, а також поява стійкого сіро-землистого кольору шкіри.
Діагностування
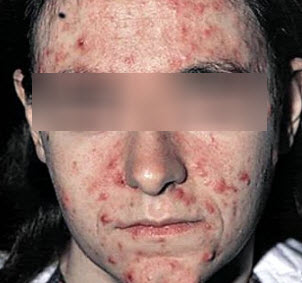
При підозрі на демодекоз шкіри лікар-дерматолог призначає лабораторне дослідження зіскрібка з ураженої області, а також виділень вугрів, сальних залоз.
Для діагностики захворювання, що вражає очі і повіки на аналіз направляються витягнуті у пацієнта за допомогою пінцета вії або великі лусочки, розташовані в області століття. У разі присутності кліщів це легко підтверджується при мікроскопічному обстеженні матеріалу, попередньо залитого лужним розчином або гасом.
Лікування демодекозу в людини
Під час проведення курсового лікування демодекозу необхідно дотримуватися наступних рекомендацій:
- Дієтичне харчування з обмеженням солодощів, жирної, солоної, гострої їжі. У раціоні знижується частка всіх продуктів, що містять прості вуглеводи. У щоденне меню необхідно включати кисломолочну їжу, овочі і фрукти.
- Відмова від використання косметичних засобів. Ретельна гігієна тіла.
- Обмеження впливу сонячних променів, високих температур.
- Лікування хронічних і супутніх захворювань, особливо шлунково-кишкових, офтальмологічних, хвороб печінки, гормональних і обмінних порушень.
- Регулярна дезінфекція білизни, рушників та постільних речей хворого.
Терапія демодекозу передбачає наступні завдання: знищення збудників захворювання, відновлення шкірних покривів, корекція імунних порушень, зменшення алергізації організму.
Основні препарати , що застосовуються в системному лікуванні демодекозу:
- Протипротозойні препарати, переважно метронідазол (тиберал, трихопол) протягом 10 днів, в запущених випадках — 2 курсу по 14 днів з 20-денною перервою.
- антигістамінні терапія (супрастин, телфаст, еріус, зодак, діазолін) для зняття загальної сенсибілізації організму.
- У важких випадках при приєднанні бактеріальної або грибкової інфекції — системні антибіотики (еритроміцин, доксициклін, ципрофлоксацин) або антімікотікі (клотримазол, ламизил).
- При вираженому запаленні і набряку — нестероїдні протизапальні препарати (диклофенак, ібупрофен).
- Вітамінно-мінеральні комплекси (особливо вітаміни А, Е), імуностимулюючі препарати (иммунал, ехінацея).
Місцеве лікування шкірних покривів при ураженні демодекозом досить ефективно і може досягати 4-6 тижнів:
- Протипаразитарні засоби місцевої дії (мазь Вилькинсона, бензилбензоат, сірчана, метронідазолового, цінкіхтіоловая, дігтярна мазі). Добре зарекомендували себе препарати линдан, перметріновая мазь, кротамітон, амітразол, ртутна мазь. У зв'язку з високою токсичністю деякі з них заборонені до застосування під час вагітності.
- При виникнення грибкових або бактеріальних уражень шкіри — мазі з антибіотиками (ерітроміціновая, тетрациклінова, мупіроцин) і протигрибкові засоби (ламізил-крем).
Фізіопроцедури для лікування демодекозу можуть включати:
- Кріотерапія вогнищ скупчення кліщів, а також ділянок сильного ущільнення шкіри .
- Електрофорез уражених ділянок з введенням димексида, цинку сульфату, йодиду калію для зняття запальних явищ.
- Дарсонвалізація, магнітотерапія з метою прискорення процесів регенерації шкіри.
Терапія демодекозу повік і очей призначається лікарем, строго виходячи з особливостей ураження, а також індивідуальних протипоказань, і може полягати в застосуванні препаратів:
- Холиномиметики (препарати, що застосовуються в лікуванні глаукоми) — фосфакол, тосмилен, фізостигмін, Армін.
- Очні краплі (цинку сульфат), препарати «штучної сльози» для зниження почуття сухості і дискомфорту.
- Краплі з кортикостероїдами застосовуються короткими курсами з метою зниження алергічних явищ в області очей (софрадекс, дексон).
- Для знищення паразитарних збудників застосовується обробка століття пілокарпіном , розчином димексиду, спиртовими настоянками пижма або полину, тріхополовую маззю, сульфапиридазина натрію, мазями пренацід, демолан, спрегаль.
- Антибактеріальні препарати — колбіоцін, еубетал.
- Для відновлення росту вій — втирання в область їх зростання реп'яхової олії (по закінченню основного лікування).
Лікування народними засобами

Поряд з консервативними заходами терапії захворювання можна застосовувати і народні методи, які доповнюють і підвищують ефективність традиційного лікування:
- Щодня по 3 рази на день змащувати зони тіла і особи, уражені кліщами, спиртовими або горілчаними настоянками календули , звіробою, деревію, золотого вуса.
- Сік алое, яким змочений бинт або ватяний тампон, необхідно прикладати в шкірі для зняття свербіння і печіння.
- Подрібнити 4 зубчики часнику, з'єднати з ложкою рослинного масла і рясно змастити шкіру в місцях сильного запалення. Зверху накласти плівку і теплу пов'язку, залишити компрес на 30 хвилин.
- Натерти на дрібній тертці яблуко і очищений корінь хрону. Взяти однакову кількість інгредієнтів, добре перемішати і нанести на обличчя у вигляді маски. Змити через 15 хвилин, після чого нанести підсушує засіб.
- Для підвищення імунітету рекомендується приймати всередину вітамінний настій. Для його приготування змішати в рівних частках листя смородини, квітки календули і черемхи, плоди обліпихи, глоду і шипшини, листя суниці, траву звіробою і меліси, плоди ялівцю. Щодня пити по 50 мл. настою, приготованого з розрахунку 1 ложка збору на 200 мл. окропу. При вживанні можна додавати чайну ложку меду.
Профілактика
Для того, щоб запобігти зараженню членів сім'ї від хворого, необхідно ретельно дезінфікувати його речі, постільна білизна. Після вмивання хворому потрібно витиратися тільки одноразовими серветками. Користування особистими речами зараженого має бути виключено.
Заходи щодо запобігання рецидиву демодекозу включають:
- Зміцнення імунітету, загартовування.
- Споживання великої кількості рослинної їжі і зниження жирної, солодкої, а також рафінованих і консервованих продуктів.
- Лікування хронічних захворювань.
- Корекція порушень зору.
- У літній період — використання кремів з високим сонцезахисним фактором.
- Нанесення на шкіру обличчя і тіла, повіки проти паразитарних мазей в профілактичних цілях в дозуванні, рекомендованої лікарем.
- Ретельна гігієна тіла, правильне використання косметики.
- Виключення програвав .
Короста у дитини
Короста — шкірне захворювання, яке викликається паразитарним збудником — коростяних кліщів (коростяним зуднем). Входить в групу акародерматітов.
Специфічні ознаки хвороби — сильний свербіж, формування коростявих ходів на шкірних покривах, а також приєднання вторинних явищ — висипу, бактеріального або грибкового інфікування.
Захворювання характеризується сезонністю спалахів (осінь, зима), що пов'язано з припадає на цей період піком плодючості коростявих кліщів.
Як виглядає короста у дітей?
Причини появи захворювання
Як відбувається зараження?
Нерідко діти можуть інфікуватися від батьків, родичів при контакті з їх шкірою. Особливо часто відбувається зараження в нічний час, що пов'язано з підвищеною активністю кліщів в цей період доби (наприклад, при спільному сні дитини з батьками). Фіксуються випадки інфікування від хворих тварин, як домашніх, так і безпритульних.
антисанітарних обстановка, недотримання елементарних правил гігієни, сильні забруднення шкіри значно погіршують ситуацію, в результаті чого можуть виникнути спалахи корости у великих дитячих колективах.
Збудник захворювання здатний проникнути в епідерміс протягом 30 хвилин після попадання на його поверхню. Самки паразитує кліща розміром 0,3-0,4 мм., Оселився на шкірі дитини, починають активно відкладати яйця, при цьому рухаючись по рогового шару епідермісу. Через кілька днів в коростявих ходах з'являються личинки, які незабаром стають статевозрілими особинами, що призводить до прогресування хвороби.
Факторами, що сприяють появі корости у дитини, є порушення цілісності шкірних покривів, захворювання крові і судин, імунодефіцитні стани , а також перенесені важкі інфекційні хвороби, незбалансоване харчування.
Типи і види
Існує кілька форм корости, що відрізняються основними клінічними симптомами:
- Типова короста. Полягає в появі характерних коростявих ходів, ознак запалення, висипань, сильного свербіння.
- Короста без ходів. Передує прояву симптомів типовою форми захворювання; розвивається при попаданні на шкіру статевонезрілих личинок, нездатних прокладати ходи, але паразитують на поверхні шкіри. При цьому на шкірних покривах формуються папули і везикули, які є результатом життєдіяльності личинок. Тривалість цього різновиду захворювання — не більше 2-3 тижнів.
- Дискретна короста. З різних причин активного розмноження кліщів не відбувається, тому на шкірі дитини є рідкісні розрізнені ділянки клінічних проявів, відсутній свербіж і запалення.
- Узелковая короста. Являє собою алергічну реакцію шкіри на продукти життєдіяльності кліщів і пошкодження епідермісу, часто вже після закінчення курсу лікування. Виражається у вигляді піднімаються над поверхнею шкіри дрібних сверблячих вузликів, нерідко локалізуються на геніталіях дитини.
- Норвезька короста. Надзвичайно рідко проявляється у дітей. Більш характерна для пацієнтів з важкими імунодефіцитами станами (ВІЛ, онкологічні захворювання). Полягає в появі великих коростявих ходів, значних ділянок ураження шкіри, освіту щільних великих папул, Корост і сильного запалення.
- Псевдочесотка. Викликана коростявими кліщами, що паразитують на тілі тварин; цей різновид кліщів не призводить до утворення ходів. Симптоматика захворювання включає сильне свербіння і утворення запальних елементів на поверхні шкіри.
Симптоми і ознаки
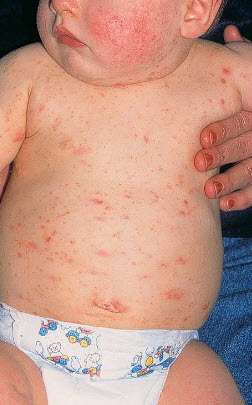
В середньому через 7 10 днів після інфікування (до 4 тижнів) на тілі дитини починають проявлятися перші ознаки захворювання. Оскільки основні шкірні симптоми обумовлені алергічною реакцією на виділення і яйця кліща, явна клініка корости стає видимою в міру сенсибілізації організму. У разі повторного зараження прояви корости можуть визуализироваться вже через добу після попадання збудника в епідерміс.
Основною ознакою корости є присутність специфічних ходів — піднімаються над поверхнею шкіри сіруватих звивистих ліній довжиною 0,1-1 см. В одному з кінців ходу можна виявити кліща, який просвічує через тонкий шар шкіри у вигляді темної крапки.
Характерний симптом корости — поява висипу, що складається з папул (щільних вузликів), везикул (порожнинних утворень з серозним наповненням), а також ерозій, Корост, гіперемійованих ділянок. Висип може носити розсіяний або зливний характер. У грудних дітей нерідко присутній везікулоуртікарная висип з мокнутием, а також великі рожеві елементи, що нагадують прояви кропив'янки. Пухирі з кров'яною скориночкою формуються в результаті алергічної реакції організму, а також розчісування. У разі приєднання грибкової або бактеріальної інфекції на шкірі утворюються дрібні гнійники (піодермія). Нерідко на місці первинного ураження шкіри розвиваються екзематозні елементи, дерматити, імпетиго.
У дітей у віці 1-2 року свербіж може проявлятися і на віддалених ділянках шкіри, не уражених кліщами. Найбільш сильний дискомфорт спостерігається в нічний час, а також при тривалому знаходженні в теплому приміщенні. Найчастіше на тлі сверблячки з'являються розлади сну, що переходять в стійку безсоння.
Область локалізації коростявих ходів і висипу на шкірі дитини — міжпальцеві складки, вся поверхня кисті, внутрішня зона згинальних суглобів кінцівок, бічні частини тулуба, сідниці, стегна, груди, пахвові западини, живіт, а також особа, голова. Нерідко запущені форми корости викликають генералізоване ураження тіла дитини.
Наслідки корости
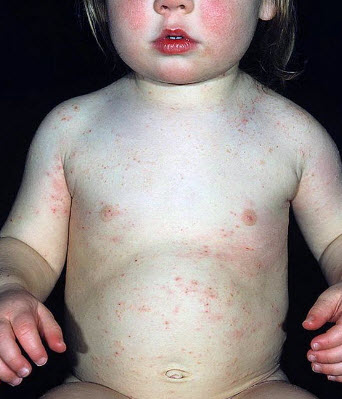
У дітей до 3-х років алергічні дерматити, екзема (у тому числі мікробна) виникають на тлі корости в 80% випадків. Розчісування уражених зон призводять до появи елементів піодермії, фурункульоз, панарицій, бешихових запалень. Важкі випадки захворювання викликають збільшення регіонарних лімфовузлів (лімфаденіт). При відсутності лікування у грудних дітей велика небезпека сепсису крові.
Найбільш важкі ускладнення корости у дітей — стрептококовий гломерулонефрит (ураження нирок), ревматизм серцевого м'яза, абсцеси внутрішніх органів.
Діагностування + аналізи
Постановка діагнозу заснована на візуальному огляді, при якому відзначають основні клінічні прояви захворювання. Ознаками, що підтверджують присутність коростявих кліщів, є коростяві ходи, що супроводжуються сверблячкою, а також папуловезикульозний висип, кров'янисті кірочки на руках, міжпальцевих складках, крижах і меж'ягодічной складці і інших характерних зонах тіла та обличчя.
При змащеній клінічній картині проводиться обстеження областей запалення з витяганням кліща за допомогою зрізу тонкого шару епідермісу або зіскрібка з подальшим мікроскопічним дослідженням. У грудних дітей часто короста діагностується за допомогою методу лужного препарування шкіри, а також нанесення йоду на передбачувану область коростявих ходів або оглядання шкіри відеодерматоскопом.
В аналізах крові хворого нерідко виявляються лейкоцитоз, еозинофілія, лімфоцитоз, прискорення ШОЕ. У важких випадках захворювання спостерігається збільшення рівня інтерлейкіну-4.
Лікування корости у дітей
Для досягнення оптимального ефекту від лікування необхідно дотримуватися таких заходів:
- Одночасна терапія корости у всіх хворих членів сім'ї або колективу.
- Профілактичне лікування всіх контактували з хворою дитиною.
- Сувора заборона на зміну постільної і натільної білизни і проведення водних процедур.
- Після закінчення лікування — дезінфекція одягу і предметів побуту хворої дитини.
- Для знищення кліщів в білизні та одязі також можна використовувати аерозолі А-Пар, Акардаст.
Терапія захворювання зводиться до нанесення акарицидних препаратів на всю поверхню шкіри тіла, а у дітей у віці до 3-х років — і на обличчя і волосяну частину голови:
- Бензилбензоат. у дітей використовується у вигляді 10-відсоткової мазі; перед сном засіб втирається в шкіру, після чого на 4-й день виконується ще одне нанесення препарату. Увечері 5-го дня можна митися і проводити зміну білизни.
- Спрегаль. Випускається в формі аерозолю, дозволений до застосування у дітей з перших днів життя. Розподіляється по поверхні тіла і обличчя дитини ввечері перед зміною білизни; по закінченні 12-ти годин можна прийняти душ і змінити одяг і постільну білизну. Через тиждень процедуру повторюють в профілактичних цілях.
- Сірчана мазь. Використовується в 10-відсоткової концентрації у хворих дітей старше 6-ти місяців. Має побічні дії, основні з них — можливі алергічні реакції. Наноситься на шкіру перед сном щодня протягом 5-7 днів. Після закінчення курсу лікування можна викупати дитину і змінити білизну.
- Медіфокс. Дозволено до застосування в дитячому віці старше 2-х місяців. На основі препарату і води готується емульсія згідно дозуванні, зазначеної в інструкції. Засіб наноситься на шкіру щодня протягом 3-х днів, після чого дозволяється вимити дитини.
У разі сильних алергічних реакцій призначаються системні антигістамінні засоби (кларитин, телфаст, зодак), а також десенсибілізуючі препарати (внутрішньом'язово глюконат кальцію). Місце застосовуються гістан, фенистил, а також мазі з кортикостероїдами (локоід, адвантан). Для якнайшвидшого розсмоктування вогнищ запалення та інфільтрації використовують дігтярні мазі, нафталановую, іхтіоловую мазь, живильні і зволожуючі дитячі креми.
При приєднанні інфекційних уражень шкіри використовують системні антибіотики (макроліди, пеніциліни), а також місцеві засоби з антибактеріальними компонентами ( ерітроміціновая, тетрациклінова мазі) або антімікотікі (ламізил).
У важких випадках або при виникненні серйозних ускладнень корости дитини поміщають в стаціонар медичного закладу.
Лікування народними засобами

Рецепти народної медицини проти корости застосовуються тільки в комплексі з акарицидними препаратами, а також для профілактики рецидиву корости:
- З кислого квасу можна робити ванночки для рук, що сприяє знищенню кліщів і їх яєць.
- Сумішшю з скипидару (1 чайна ложка) і оліфи (2 столові ложки) щодня змазують уражені області на тілі у дитини.
- Для боротьби з кліщами можна застосовувати мазь домашнього приготування. Нагріти 4 ложки свинячого жиру, додати подрібнений корінь оману (30 грам), кип'ятити на повільному вогні ще 15 хвилин. Процідити, з'єднати з 2 ложками дьогтю і 2 ложками сірчаної мазі. Остудити мазь, після чого змащувати шкіру дитини 3 рази на добу.
- Ще один рецепт на основі сірчаної мазі: змішати топлене сало і натерте господарське мило (по 1 столовій ложці), сірчану мазь і дьоготь (по 2 чайних ложки). Курс лікування — 1 тиждень.
- При сильному свербінні допоможе протирання тіла свіжим соком томатів, а також настоєм кори крушини з розрахунку 50 грам на 250 мл. окропу.
Профілактичні заходи
Для запобігання зараження дітей і інших здорових членів сім'ї або колективу необхідно повністю ізолювати хворого , виділивши йому окреме приміщення, а також уникати тісних тілесних контактів .
У разі виникнення захворювання найважливіші заходи — дезінфекція речей і постільної білизни зараженого, своєчасне вжиття заходів щодо терапії корости, а також забезпечення повноцінного харчування. Після закінчення курсу лікування необхідно дотримуватися запобіжних гігієни, використовувати місцеві антигістамінні і зволожуючі засоби, а також в разі потреби проводити профілактичні курси терапії захворювання.
