 За мовні здібності людини відповідають два центри, які знаходяться в головному корі мозку.
За мовні здібності людини відповідають два центри, які знаходяться в головному корі мозку.
Якщо внаслідок яких би то ні було причин ці центри пошкоджені, то починає проявлятися таке захворювання як, афазія , яке полягає в порушеннях мовних функцій.
Симптоми можуть відрізнятися в залежності від типу афазії, яка спостерігається у людини.
Зміст
Типи порушення
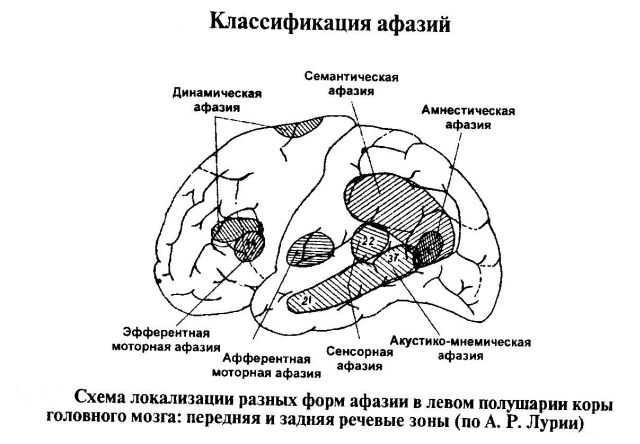
Можна виділити 4 основних типи розлади, хоча їх розрізняють кілька більше.
Варто відзначити, що в деяких випадках симптоми дуже схожі і навіть збігаються. Ця класифікація заснована на тому яка частина головного мозку і які наслідки це викликає.
Отже, є 4 типи афазії:
- Сенсорний (виникає при ураженні центру Верніке). Людина чує слова і може їх повторювати, але не розуміє їх значення);
- (вражений центр Брока). Страждає вимова, граматика висловлювання, мова безладна, людині важко переключитися з одного слова на інше);
- Сенсомоторная . Глобальне поразку обох мовних центрів, людина не розуміє усну мову інших і практично нічого не може сказати сам).
- Амнестическая (вражена тім'яно-Височне область). Важко називати предмети, хоча пацієнт розуміє їх значення і може вимовити це слово).
Причини розлади
Варто відзначити, що причинами поразки мовних органів можуть стати найрізноманітніші чинники.
Ось деякі з них:
- це найбільш поширена причина;
- різного роду запальні процеси, такі як і лейкоенцефаліти;
- сильні ;
- і хвороба Піка в очаговом варіанті захворювання;
- ускладнення після операції на корі головного мозку;
- деякі психічні захворювання.
Є також певні фактори ризику, яку збільшують можливість прояву афазії в будь-якому вигляді.
Такими факторами ризику є гіпертонія, перенесені в минулому ішемішечние інсульти, а також похилий вік і колишні травми голови, які не проходять даром.
Важкість афазії і її симптоми залежать від багатьох факторів, таких як вік пацієнта, типу розладу, а також від поширеності ураження.
Часто той чи інший вид афазії виникає при інсульті. Таким чином потрібно майже завжди. Детальніше в статті.
У яких випадках призначається доплерографія судин головного мозку? У чому суть методики і підготовки та проведення дослідження.
Симптоми і діагностика
Симптоми можуть відрізнятися в кожному окремому випадку і залежати від типу афазії, тобто від області поразки.
Сенсорний тип розладу
Людина, яка страждає сенсорної афазією, не розуміє усну мову і написаний текст. Хоча його вухо розрізняє окремі слова, але зміст їх для людини незрозумілий.
Все залежить від форми захворювання, тобто при складній формі сенсорної афазії людина не здатна виконати навіть просту односкладові команду, при легшій людина може виконувати односкладові прохання, але втрачається при завданнях з декількох частин.
при сенсорної афазії людина може говорити в деякому роді, але його мова може бути просто набором слів або як іноді кажуть, словникової крихтою.
Власна мова людини може бути багатою і кілька емоційної, але при цьому він може плутати поняття і предмети. Наприклад, говорити про вилці, але показувати на ложку.
Це називається вербальні парафазии, коли відбуваються словесні заміни.
Особливості моторної афазії
При моторної афазії основною проблемою є порушення мовних здібностей хворого, тобто він в основному розуміє усне мовлення інших людей, але при цьому його власна мова малозрозуміла.
Симптомами є порушення навичок читання і письма або ж повна їх втрата, а також неправильна вимова, перестановка букв в словах, заміна одних букв, іншими схожими за звучанням.
Крім цього людині важко переключитися з одного слова на інше, а в важких формах цього типу афазії людина зберіг тільки можливість вимовляти мовні емболи, такого типу: так-так чи ні-ні.
В будь-якому випадку всіх афазіков характеризує те, що їх лексикон вкрай невеликий і бідний, оскільки вони не використовують прислівники, порівняння та яскраві прикметники, а також не розуміють приказки, прислів'я і крилаті вислови.
Сенсорномотоний вид найважчий випадок
в такому випадку симптоми, описані вище, присутні в гострій формі. Людина не може виражати свої думки і що-небудь говорити, а також розуміти усне мовлення іншої людини.
Такий тип афазії може бути викликаний тотальним ураженням мовних центрів, через що афазія протікає в особливо важкій формі.
При цьому якщо спостерігаються поліпшення, то спочатку відновлюється розуміння усного мовлення інших людей.
Амнестическая афазія: в чому вона проявляється
Такий тип афазії характерний тим, що людина розуміє мову інших і може в якомусь роді висловлювати свої думки. Його мова досить інформативна, але лексикон невеликий і дуже бідний.
Для хворих характерно забувати конкретні слова, але при цьому вони можуть пояснити їх значення. Тобто, така людина не може згадати слово стілець, але він пояснить, що це те, на чому сидять.
При цьому таким хворим може допомогти підказка першого складу потрібного слова.
В такому випадку також спостерігаються проблеми з читанням і письмом.
Методи діагностики
Що включає в себе діагностика і обстеження людини, яка почала страждати сенсорної афазією:
- Аналіз самого захворювання , з'ясування того як давно з'явилися порушення подібного роду, а також що сприяло таких порушень;
- Хворого повинен оглянути логопед , який зможе визначити які порушення мови, а також намітити приблизний курс лікування і відновлення;
- Варто пройти таку процедуру як електроенцефалографії я можна побачити електричнуактивність різних ділянок кори головного мозку;
- Комп'ютерна томографія і мета цих процедур вивчити весь головний мозок людини пошарово, крім цього можна виявити крововиливи, а також гнійники і запальні процеси.
 Якщо підвести підсумок, то з людиною, у якого спостерігаються розлади мови, працюють логопед і нейропсихолог, які визначають ступінь афазії і можуть призначити деякий лікування.
Якщо підвести підсумок, то з людиною, у якого спостерігаються розлади мови, працюють логопед і нейропсихолог, які визначають ступінь афазії і можуть призначити деякий лікування.
У той же час необхідно визначити первинну причину хвороби і усунути її.
У цьому допоможуть МРТ та комп'ютерна томографія.
Яке лікування необхідно при розладі мови?
Можна сказати, що лікування афазії будь-якого типу в тому числі і сенсорної складається з двох важливих складових:
- необхідно з'ясувати і усунути первинну причину, яка викликала поява порушень мови;
- різні вправи і заняття з логопедом , які допоможуть відновити мову.
Якщо причиною збою стала пухлина або ж крововилив у мозку, тоді необхідно хірургічне втручання. Необхідно видалити пухлину або ж крововилив.
Часто причиною афазії ставати підвищений артеріальний тиск, який викликає інсульти і інфаркти.
Так що в такому випадку важливо в профілактичних заходах контролювати тиск і приймати препарати, які поліпшать обмін речовин.
Крім цього важливі заняття з логопедом і певного роду вправи. Серед лікарів немає однозначної думки про те як слід лікувати афазію і які методи використовувати.
Однак є загальні поради та рекомендації: 
- намагайтеся залучати хворого з сенсорною афазією до спілкування;
- давайте йому достатньо часу на побудову пропозиції і вираження своєї думки;
- продовжуйте спілкуватися як ні в чому не бувало, говорите з ним як і раніше.
Варто відзначити, що швидкість відновлення мовних здібностей людини залежить від його віку, здібностей, сили волі і ступеня ураження головного мозку.
Який можна зробити висновок?
Хоча сенсорна афазія це неприємність, яка може, в принципі трапитися з кожним, не потрібно втрачати надії.
Можна провести профілактичні заходи: стежити за артеріальним тиском, уникати травм голови, звертатися до лікаря, якщо у вас з'явилися підозри або вам стало гірше.
При розладі людина не розучується говорити повністю , але важко сприймати усне мовлення іншої людини, а його власний лексикон бідний, а думки плутані.
Все ж за допомогою логопеда і психолога мова поступово можна відновити, головне наполегливість і позитивний настрій.

 Субарахноїдальнийкрововилив (САК) — це крововилив в подпаутинное простір, розташоване між м'якою і павутинною оболонками головного мозку , яке відбувається з різних причин.
Субарахноїдальнийкрововилив (САК) — це крововилив в подпаутинное простір, розташоване між м'якою і павутинною оболонками головного мозку , яке відбувається з різних причин. 
 Можливе підвищення тиску, розвиток аритмії, набряку легенів і можливо зупинки серця.
Можливе підвищення тиску, розвиток аритмії, набряку легенів і можливо зупинки серця. 
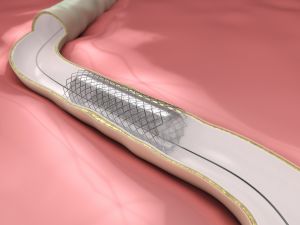 У випадках локального вазоспазма, уточненого проведенням ангіографії, вводять препарати розширюють артерію прямо в посудину або проводять балонну ангіопластику.
У випадках локального вазоспазма, уточненого проведенням ангіографії, вводять препарати розширюють артерію прямо в посудину або проводять балонну ангіопластику. 
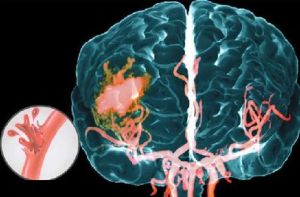 Інсульт вважається одним з найсерйозніших неврологічних порушень, адже він може призвести до інвалідизації або смерті.
Інсульт вважається одним з найсерйозніших неврологічних порушень, адже він може призвести до інвалідизації або смерті. 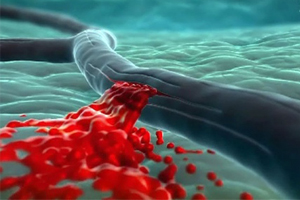 судин.
судин. 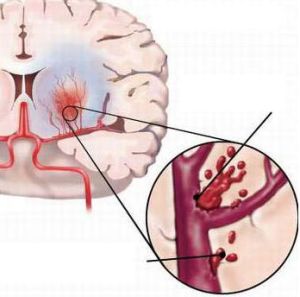
 Дуже важливо нормалізувати рівень артеріального тиску. Нерідко доводиться відновлювати коронарнийкровообіг.
Дуже важливо нормалізувати рівень артеріального тиску. Нерідко доводиться відновлювати коронарнийкровообіг. 
 (ДЕП) — це важке захворювання головного мозку, при якому уражаються судини. В результаті деякі ділянки мозкової речовини не отримують кисню і поживних речовин.
(ДЕП) — це важке захворювання головного мозку, при якому уражаються судини. В результаті деякі ділянки мозкової речовини не отримують кисню і поживних речовин.  залежить від оточуючих.
залежить від оточуючих.  Пацієнту стає важко координувати рухи, змінюється ходьба, вона стає хиткою. При огляді сухожилля і м'язи Спазмування.
Пацієнту стає важко координувати рухи, змінюється ходьба, вона стає хиткою. При огляді сухожилля і м'язи Спазмування.  обмінні процеси в підкірці, відновлює функції.
обмінні процеси в підкірці, відновлює функції.  При наявності патологій, які можуть стати причиною хвороби, необхідно займатися їх лікуванням.
При наявності патологій, які можуть стати причиною хвороби, необхідно займатися їх лікуванням.  Писальний спазм (синоніми: газетний судома, графоспазм) — патологічний процес, для якого характерно порушення специфічних письмових рухів при збереженні інших рухових маніпуляцій руки.
Писальний спазм (синоніми: газетний судома, графоспазм) — патологічний процес, для якого характерно порушення специфічних письмових рухів при збереженні інших рухових маніпуляцій руки. 
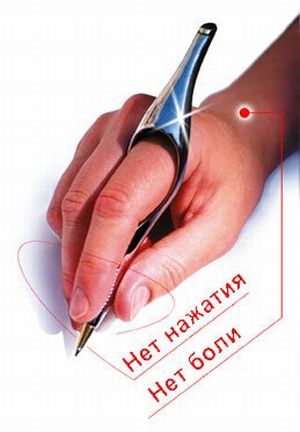
 Писальний спазм — один з варіантів професійних захворювань, яким найчастіше страждають літні люди з нестійкою психікою і супутніми захворюваннями в анамнезі.
Писальний спазм — один з варіантів професійних захворювань, яким найчастіше страждають літні люди з нестійкою психікою і супутніми захворюваннями в анамнезі. Гангліоніт виникає при ураженні одного або відразу декількох симпатичних вузлів в результаті таких інфекційних захворювань, як оперізуючий герпес, ангіна, грип, малярія і деякі інші.
Гангліоніт виникає при ураженні одного або відразу декількох симпатичних вузлів в результаті таких інфекційних захворювань, як оперізуючий герпес, ангіна, грип, малярія і деякі інші. 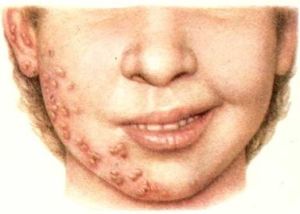
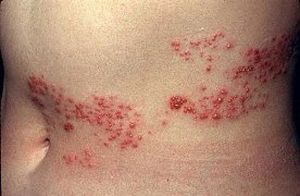 Поставити точний діагноз, можливо тільки на основі клінічних даних, при цьому діагностування в деяких випадках може бути досить складним.
Поставити точний діагноз, можливо тільки на основі клінічних даних, при цьому діагностування в деяких випадках може бути досить складним. 
 Захворювання нервової системи в даний час зустрічаються досить часто.
Захворювання нервової системи в даний час зустрічаються досить часто. 
 Вони дозволяють визначити ділянки дегенерації нервових волокон , демієлінізацію нейронів моста, розширення всіх компонентів системи циркуляції ліквору в головному мозку, атрофічні зміни кори півкуль головного мозку.
Вони дозволяють визначити ділянки дегенерації нервових волокон , демієлінізацію нейронів моста, розширення всіх компонентів системи циркуляції ліквору в головному мозку, атрофічні зміни кори півкуль головного мозку.
 полирадикулоневрит — гостро розвиваюче захворювання периферичної нервової системи , що характеризується руйнуванням мієлінової оболонки нервових волокон і виявляється у вигляді м'язової слабкості, оніміння кінцівок і млявих паралічів (результат поразки спинномозкових корінців, спінальних і черепних нервових стовбурів).
полирадикулоневрит — гостро розвиваюче захворювання периферичної нервової системи , що характеризується руйнуванням мієлінової оболонки нервових волокон і виявляється у вигляді м'язової слабкості, оніміння кінцівок і млявих паралічів (результат поразки спинномозкових корінців, спінальних і черепних нервових стовбурів). 
 властива арефлексія), оцінює чутливість (визначає області з відчуттям оніміння і поколювання), оцінює функцію тазових органів (відзначається порушення сечовипускання), оцінює роботу мозочка (хиткість в положенні стоячи з витягнутими руками і закритими очима), вивчає рух очей (при порушенні можливо повна відсутність рухової активності очей). Крім цього проводяться вегетативні проби (з метою визначення ступеня ураження нервів), оцінюється реакція серця на різке вставання і фізичні навантаження, оцінюється ковтальні функція.
властива арефлексія), оцінює чутливість (визначає області з відчуттям оніміння і поколювання), оцінює функцію тазових органів (відзначається порушення сечовипускання), оцінює роботу мозочка (хиткість в положенні стоячи з витягнутими руками і закритими очима), вивчає рух очей (при порушенні можливо повна відсутність рухової активності очей). Крім цього проводяться вегетативні проби (з метою визначення ступеня ураження нервів), оцінюється реакція серця на різке вставання і фізичні навантаження, оцінюється ковтальні функція.  Медсестри здійснюють заходи, спрямовані на запобігання пролежнів і травм: використовують м'які матраци, кожні дві години перевертають пацієнта. Для запобігання атрофії м'язів призначається фізіотерапія.
Медсестри здійснюють заходи, спрямовані на запобігання пролежнів і травм: використовують м'які матраци, кожні дві години перевертають пацієнта. Для запобігання атрофії м'язів призначається фізіотерапія.  Останнім часом інсульт досить часто зустрічається серед, здавалося б, молодих людей. Якщо раніше ця недуга був властивий виключно людям зрілого віку (55 і більше років), то зараз їм можуть страждати і в сорокарічному віці.
Останнім часом інсульт досить часто зустрічається серед, здавалося б, молодих людей. Якщо раніше ця недуга був властивий виключно людям зрілого віку (55 і більше років), то зараз їм можуть страждати і в сорокарічному віці.  як хворому стане краще.
як хворому стане краще. Починайте з п'ятихвилинних розтирань, поступово збільшуючи тривалість. З кожним днем додавайте по кілька хвилин так, щоб до 12 — 14 дня тривалість масажу становила не менше 30 хвилин поспіль.
Починайте з п'ятихвилинних розтирань, поступово збільшуючи тривалість. З кожним днем додавайте по кілька хвилин так, щоб до 12 — 14 дня тривалість масажу становила не менше 30 хвилин поспіль. 
