Нерідко на гінекологічному огляді або при проведенні УЗД лікар діагностує поліп, розташований в цервікальному каналі шийки матки. Чи варто залишити поліп цервікального каналу в спокої або ж потрібно бити на сполох і терміново його видаляти?
Варто вибрати «золоту середину»: звернутися до кваліфікованого гінеколога, який призначить необхідне обстеження для виявлення причини патологічного процесу і потім вибере оптимальний варіант лікування.
Види цервікальних поліпів
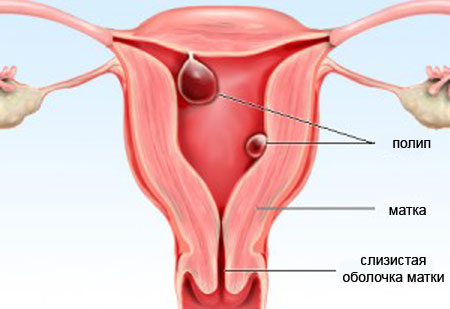
Цервікальний поліп має вигляд виросту зовнішнього шару слизової на судинній ніжці, який виступає в просвіт каналу шийки. Ніжка при цьому може бути ниткоподібної або досить широкою, однак наявність в ній судин (васкуляризация) відрізняє істинний поліп від псевдополіпи.
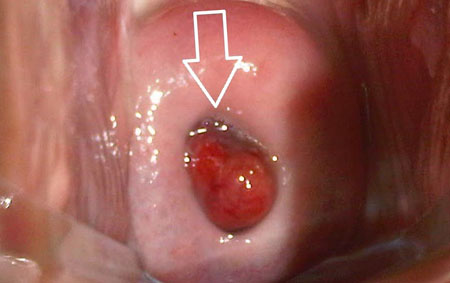
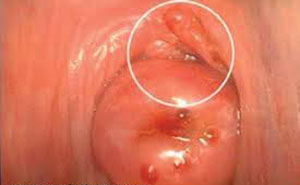
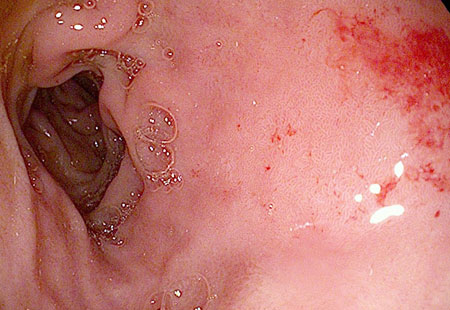
Поліп цервікального каналу (фото)
Також ця ознака зумовлює певний ризик розвитку онкології при дії провокуючих чинників. Тому поліпи, хоч і є доброякісними новоутвореннями, вважаються передраковій формою ураження статевих органів жінки.
Найчастіше поліпозні вирости утворюються на кордоні цервікального і шийного епітелію і нерідко виявляються при звичайному гінекологічному огляді з дзеркалами. Внутрішні цервікальні поліпи виявляються ультразвуком.
Поліп зовні виглядає як утворення у вигляді гриба (ніжка і капелюшок) блідо-рожевого кольору. При защемленні ніжки поліпозні розростання набуває багряно-синюшний колір.
можуть бути дрібні — в кілька мм, великі — 2-4 см; одиничні і множинні (поліпоз).
За гістологічною структурою розрізняють:
- залозистий поліп цервікального каналу — найменш небезпечна форма, залозиста структура чудово піддається консервативної терапії;
- фиброзное освіту — відрізняється високою щільністю (добре помітний на УЗД), часто зустрічається у жінок в менопаузі, досить онкоопасен — після оперативного видалення призначається терапія гормонами;
- железисто-фіброзний поліп цервікального каналу — найпоширеніший тип доброякісних новоутворень, складаєтьсяз залізистих і сполучнотканинних клітин, рекомендований до видалення;
- аденоматозні розростання — найбільш небезпечна форма, що вимагає негайного лікування і тривалого спостереження, щоб уникнути розвитку раку.
Причини виникнення
 Як і будь-які поліпозні освіти в репродуктивних органах, цервікальні поліпи — ознака порушеного здоров'я жінки.
Як і будь-які поліпозні освіти в репродуктивних органах, цервікальні поліпи — ознака порушеного здоров'я жінки.
Причиною цього може стати:
- запальний процес — необхідний фактор виникнення цервікальних поліпів — дисбактеріоз піхви (, гарднерельоз), ендометріоз, статеві інфекції;
- гормональні зрушення — клімакс, недолік прогестерону / надлишок естрогенів;
- микротравматизация цервікального каналу — гістероскопія, аборти, ускладнені пологи;
- зовнішні чинники — недостатня / неправильна гігієна, стреси ;
- імунодефіцит — загальний і місцевий на тлі частих запальних захворювань матки, піхви;
- обтяженаспадковість — доброякісні або злоякісні утворення статевої сфери у родичок;
- ендокринні порушення — гіпо-, гіпертиреоз, ожиріння.
Ознаки та симптоми поліпів цервікального каналу
Самі поліпи цервікального розташування, особливо дрібні і поодинокі, не проявляють себе якими-небудь симптомами.
Єдиною ознакою розвитку патології можуть служити білі — білуваті слизові виділення з піхви.
симптоми (фото поліпа)
Однак асімптоматічнимі протягом найчастіше є винятком з правил. У більшості випадків цервікальний поліп розвивається на тлі інших захворювань, що дають наступну симптоматику:
- дискомфорт внизу живота, періодичні різкі або тягнуть болі;
- патологічні виділення — слизові або кров'янисті мажучі;
- контактні кровотечі після сексуального контакту;
- порушений менструальний цикл — зміна обсягу виділеної крові і тривалості менструації, внеменструальние кровотечі;
безпліддя.
У більшості випадків шеечние поліпи діагностуються в поєднанні з ерозією шийки матки, поліпи ендометрію, кістозним ураженням яєчників, міомою.
Поліп цервікального каналу при вагітності
Новоутворення, виявлене в цервікальному каналі у вагітної жінки, не завжди є поліпом.
псевдополіпи — виріст слизової в просвіт шийного каналу без ознак проростання судин — функціональний стан, обумовлене гормональною перебудовою жіночого організму і підготовкою до пологів. Зазвичай такі псевдополіпи зникають самостійно після пологів.
Істинний же поліп цервікального каналу при вагітності викликає роздратування шийки і може спровокувати викидень на перших тижнях. Особливо небезпечні в цьому плані великі і множинні розростання.
поліпозні освіти можуть травмуватися під час пологової допомоги це збільшує ризик малігнізації (малігнізація).
Чи потрібно видаляти ?
Видалення шийного поліпа у вагітної показано при його діаметрі більше 1 см або ознаках некротизации поліпозносиндромом тканин.
Діагностика
Зазвичай постановка діагнозу цервікальний поліп не складає труднощів . Патологічні новоутворення виявляються при наступних видах досліджень:
- гінекологічний огляд — поліпозні потовщення, що виступають з зовнішнього зіву;
- кольпоскопія і цервікоскопія — допомагають виявити дрібні новоутворення, зафіксувати наявність просвічують судин в ніжці , виявити запалення і некроз;
- УЗД (більш інформативно трансвагінальне) — визначення структури поліпа і його щільності по ехогенності (чіткі контури, знижена ехогенність ділянки), виявлення супутнього поліпозу ендометрія і міоми;
- гістероскопія — ендоскопічнаметодика дозволяє точно встановити діагноз, дає можливість одночасного видалення поліпа і взяття його тканин на гістологію.
Додатково до інструментального обстеження пацієнтці проводять і бактеріологічний посів (виявлення інфекції ), (виявлення папіломавірусу), РАР-аналіз на атипові клітини, дослідження гормонального фону.
Лікування: чи потрібно видаляти поліп цервікального каналу?
Консервативна терапія гормональними засобами, як основний вид лікування поліпів, доцільна тільки при залізистої структурі новоутворення.
В інших випадках показано планове або екстрене хірургічне видалення поліпозносиндромом розростань і подальша адекватна терапія:
- гормональними препаратами;
- протизапальними засобами;
- місцевими імуностимуляторами.
Методи видалення цервікального поліпа
Перед будь-яким оперативним втручанням спочатку проводиться протизапальна терапія щоб уникнути поширення інфекції після радикального лікування.
Вишкрібання цервікального каналу
Доцільно при одночасному розростанні множинних поліпів в шийці і власне порожнини матки. Однак ймовірність повторного розростання поліпів при такому вигляді лікування досить висока.
Знизити ризик рецидиву допомагає припікання ложа поліпа. Процедура цервікального вискоблювання проводиться амбулаторно під місцевою анестезією. Обов'язкова відправка биоптата на гістологію.
Прицільна гистероскопия
Менш травматична методика, являє собою викручування поліпа з ніжкою. Це дозволить зменшити ризик рецидивів.
Перетяжка ніжки поліпа
На поліп, розташований близько до зовнішнього зіву і видимий при гінекологічному огляді, накладають кетгутовий шов.
Пережатие живлять освіту судин призводить до його некрозу і відторгнення.
Кріодеструкція
Фокусированное виморожування шийного поліпа сумішшю рідкого азоту. Абсолютно безболісна маніпуляція, займає всього кілька хвилин.
пацієнток попереджають, що кількох днів тижнів з статевих шляхів витікає рідина. Статеве життя на цей період припиняється.
Припікання поліпа
Сучасні методики мінітравматічного видалення цервікального поліпа за допомогою його припікання передбачаються використання високотехнологічного обладнання.
Залежно від рівня технічної оснащеності клініки лікуючий лікар пропонує пацієнтці лазерне видалення, електрокоагуляцію, радіочастотну абляцию.
Операція конізації шийки матки
Конічне висічення шийки матки — травматичний спосіб лікування поліпа цервікального каналу.
Конусоподібне висічення тканин шийки матки разом з поліпами доцільно у жінок з рецидивуючим перебігом шийного поліпозу.
Ампутація шийки
Радикальне втручання проводиться при несприятливому результаті гістологічного дослідження, виявленні атипових клітин.
Ця крайня міра призводить до неможливості подальшого природного дітородіння і найчастіше проводиться літнім жінкам.
Ускладнення поліпів цервікального каналу
- Безпліддя.
- Кровотеча і розвиток інфекції.
- Рубці на шийці матки. Кесарів розтин в пологах.
- Рецидиви.
- Ракове переродження.
Профілактика утворення поліпів

Щоб уникнути формування поліпа цервікального каналу і його подальшого видалення жінкам рекомендуються наступні правила:
- Регулярно, двічі на рік проходити диспансерний огляд у гінеколога.
- Своєчасно лікувати гінекологічні хвороби і ендокринну патологію.
- Виключити травматизацію шийки матки — уникати абортів за допомогою контрацепції.
- Дотримуватися інтимну гігієну.
- Звертатися до лікаря при перших хворобливих ознак і внеменструальном кровотечі.
Поліп цервікального каналу код по МКБ 10
Код патології в міжнародному класифікаторі хвороб.
Розділ N84:
- Поліп жіночих статевих органів
Підрозділ N84.1:
- Поліп цервікального каналу (шийки матки).
Опущення матки: причини, симптоми і методи лікування
Опущення матки (генітальний пролапс) це патологія, спричинена сукупністю нестабільності м'язів, зв'язок і фасцій нижнього таза жінки і м'язової слабкості навколо дітородного органу.
Захворювання обумовлене зміщенням матки з анатомічного ложа і просування її вниз до вагінальної щілини , захоплюючи за собою органи, безпосередньо з нею пов'язані.
Нормальний стан внутрішніх органів статевої системи жінки підтримується завдяки трьом рівням захисту (фіксації).
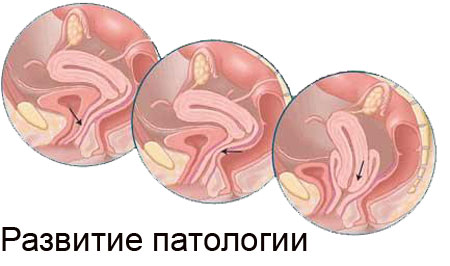
Опущення матки фази перебігу хвороби
1 ) Перший рівень забезпечує фіксацію верхньої частини піхви і широкої верхній частині матки до поверхні тазових кісток, а вузька частина органу фіксується до верхньої частини її нижнього сегмента (шийці).
2) другий рівень передбачає кріплення вагінальних стінок, уретри, сечового міхура і прямої кишки. Це забезпечують зв'язки малого таза і його клітковина.
3) Третій рівень фіксує внутрішні органи таза, завдяки м'язам і фасції промежини, в масиві яких, є природні проходи для сечівника, прямої кишки і піхви. Нормальний м'язовий тонус запобігає зміщення піхви, попереджає самовільний вихід калу і сечі.
Опущення матки і зміщення будь-яких органів цієї зони, можуть спровокувати порушення будь-якого рівня цього захисту.
Фасциальні дефекти можуть супроводжуватися розвитком грижових випинання внутрішніх оболонок стінок піхви, що призводять до їх пролапсу, що несе за собою опущення передньої стінки матки. Це супроводжується утворенням цистоцеле — пролапсом видільної системи в порожнину вагіни, порушуючи її функції.
Причини виникнення патології
Основні причинні фактори класифікують за трьома напрямками.
- Наявність хронічних захворювань, що провокують порушення в обміні речовин, що збільшує ймовірність розвитку м'язової атрофії.
- Травми м'язово-фасциального пласта таза, що провокують опущення матки після пологів (механічні родові травми).
- Порушення секреції і синтезу статевих гормонів (стероїдних).
Цьому сприяють:
- вікові зміни в жіночому організмі (період менопаузи);
- перенапруження і важка робота;
- порожнинні операції;
- підвищення внутрішньочеревного тиску;
- ожиріння і запори хронічної форми.
Класифікація: ступеня прояву
Важкість маточного пролапсу класифікується за трьома ступенями (фаз) течії.
1 Ступінь незначні маткові зміщення і опущення шийки матки, що не виходить за рамки вагіни.
2 Ступінь Зсув обумовлено близьким розташуванням нижнього сегмента матки біля виходу вагіни або частковим його випаданням притому, що сам дітородний орган з порожнини вагіни не виходить.
3 Ступінь Вагінальні стінки вивернуті і знаходяться разом з тілом матки за внутрішніми рамками вагіни, проявляючись випаданням органу.
При третього ступеня прояву, відбувається опускання в зовнішньо вивернуті вагінальні стінки кишкових петель, органів сечостатевої системи, сечового міхура і стінок прямого кишечника.
Патологія не відноситься до категорії спадкових захворювань. Імовірність прояву обумовлена низкою провокаційних чинників.
Симптоми і ознаки опущення матки
Кожна фаза перебігу хвороби має свої клінічні ознаки опущення матки.
 Симптоми початковій , першої фази захворювання проявляються:
Симптоми початковій , першої фази захворювання проявляються:
- тягне болючим синдромом внизу живота і поперекової опори, що нагадує стан перед початком місячних виділень або сприймаються, як наслідок застуди;
- хворобливістю при інтимній близькості;
- посиленням больових відчуттів в період менструації;
- багатством і тривалістю виділень;
- проблемами із зачаттям.
У другій фазі , клінічна картина патології додається:
- симптомами порушення в сечостатевій системі — мимовільним виділенням сечі (енурез), гнійно запальним процесом в тканинах сечового міхура і нирок, сечокам'яну хворобу (камені в сечі);
- неприємним почуттям неповного звільнення сечового міхура;
- тенезмами;
- проявляються хворобливі м'язові напруги (спазм) анального сфінктера (стискання ануса);
- почуттям присутності в вагіні сторонніх тіл.
Третя фаза пролапсу обумовлена занедбаністю хвороби попередніх етапів розвитку.
Відзначається матковий пролапс в порожнину вагіни. Частина дітородного органу видно через статеву щілину. При русі можливо травмування. Інтимні стосунки неможливі.
Красномовні симптоми опущення матки і наслідки захворювання, створюють реальну загрозу здоров'ю жінки.
Реальна загроза і наслідки
- Випав з вагінальними стінками дітородний орган піддається досить серйозних травм при русі.
- На його оболонці відбувається швидкий розвиток ерозійних процесів і пухлиноподібних вогнищ абсцесу.
- Реальну загрозу представляють сильні кровотечі.
- Порушуються функції репродуктивного механізму.
- Збій в роботі статевих залоз порушує цикл менструальних виділень.
- Защемлення органів, викликане пролапсом, провокує збої в роботі системи сечовипускання і травної системи.
- Застій сечі при обмеженні, провокує запальні та інфекційні патології, тканинний некроз.
При виявленні характерних симптомів опущення матки -Лікування і усунення наслідків хвороби повинні проводитися негайно.
Діагностичні методики

Діагностичні методики
Діагностика маточного зміщення і пролапсу без труднощів визначається при огляді гінекологом.
Для повного уявлення клінічної картини до діагностики залучаються проктолог і уролог. Визначається ступінь патології (опущення і зміщення) шляхом вагінального і ректального обстеження.
Проводиться оцінка функціонального стану клапанних пристроїв (сфінктера) видільної системи — визначення нейромускулярних дисфункцій, прокладочний тест на нетримання сечі (з напруженням) і газів.
Якщо є показання до пластики, або операції, діагностика доповнюється призначенням:
- УЗ обстеження;
- аналізів на виявлення гормонального дисбалансу;
- мазка на виявлення бактеріальної флори;
- гистероскопии і кюретаж;
- бактеріальний-посів уретри або піхви.
Сучасне лікування опущення матки

Сучасні методи лікування
Тривалий час лікування пролапса проводилося методом підтягування і прикріплення органу до очеревині, залишаючи великий післяопераційний рубець, що не виключалися і ускладнення. При запущеній патології призначалася гістеректомія (повне видалення).
Сучасні методики, в більшості своїй — органозберігаючі. Застосування високоточної сучасної апаратури дозволяє проводити відновну реконструкцію з мінімальним розрізом, що забезпечує легкий період відновлення.
1) Ушивание вагінальних стінок проводиться методом хірургічної пластики — кольпорафія. Є основним методом вагінопластікі.
2) Операція пластики промежини — кольпоперінеопластіка. Зміцнення зв'язкового апарату методом їх укорочення.
3) Роботизована установка сітчастого підтримує каркаса — корекція положення органів. Імплант сприяє утворенню нових фасцій, для подальшого зміцнення геніталій в правильному положенні.
4) При протипоказання до хірургічних втручань, альтернативою можуть служити спеціальні пристосування — песарії. Встановлюються в піхву для запобігання пролапсу, мають форму кілець. Гінекологічні кільця при опущенні матки зазвичай встановлюються літнім пацієнткам, для яких хірургічні методики неприйнятні.
Лікування опущення матки в домашніх умовах можливо лише на стадії раннього розвитку хвороби.
Домашній метод лікування
Зниження еластичності і м'язового тонусу м'язово-фасціонального пласта таза сприяє зсуву геніталій. Спеціально розроблені програми лікувальних вправ при опущенні матки включені до складу лікувальних методик пролапсу.
Вправи спрямовані на відновлення тонусу м'язів, відновлення нормального кровообігу і попередження розвитку процесів запалення.
Велику популярність завоювала легка методика вправ Кегеля, спрямованих на м'язову тренування зони піхви і сечовидільної системи.
Методика включає:
1) Регуляція розслаблення і скорочення м'язів — трьох секундне максимальне м'язове скорочення з подальшою релаксацією (зняття напруги). Виконується в будь-якому положенні і в будь-якому зручному місці. Кількість повторень — у міру можливості.
2) Утримання напруги — п'ятихвилинна пауза в стані напруги. Щотижня до паузі додається пара хвилин.
3) Почергове напруга (по типу мигання) — по черзі напружуються вагінальні і анальні м'язи. Час виконання — 10-15 хвилин.
4) Напруга м'язово-фасциального пласта таза з поступовим наростанням сили (система ліфта). П'ять етапів (уявних поверхів) напруги. З першого по п'ятий «поверх» нарощувати напругу з пятисекундной паузою на кожному «поверсі». Зворотний процес аналогічний, але вже з поступовим м'язовим розслабленням. Виконувати від 5 раз, поступово збільшуючи кількість вправ.
Пролапс статевих органів зустрічається майже у 20% жінок репродуктивного періоду життя і у кожної другої жінки пенсійного віку. Слід пам'ятати — починати лікування необхідно при прояві перших симптомів патології, що гарантує ефективність лікувальних методик.
Поліпи в матці: причини, симптоми і методи лікування
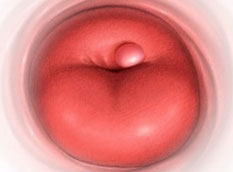
Матковий поліп — це округле грибоподібне новоутворення доброякісного характеру на ніжці, що розвивається всередині матки (в матковій дні або всередині шийного каналу).
Захворювання може розвиватися у жінок різного віку, починаючи з підліткового періоду, однак найчастіше поліпи діагностують у зрілих пацієнток (віком понад 50 років).
Залежно будови новоутворення розрізняють наступні види:
- Залозистий — зустрічається переважно у молодих жінок, розвивається найчастіше внаслідок патологічного розростання ендометрія, тому новоутворення так і називають — поліп ендометрія в матці.
- Фіброзний — являє собою щільне новоутворення, що складається з сполучної тканини, утворюється в результаті гормонального збою на тлі настання менопаузи.
- Фіброзно-залозистий (або фіброзно-кістозний) — розвивається на тлі ендометріозу, обумовленого гормональною перебудовою організму.
- Аденоматозний — відрізняється наявністю в своїй структурі видозмінених клітин, даний вид поліпозу найчастіше малігнізуються (переростає в рак).
- плацентарний — виникає у жінок, які народили в результаті неповного відходження плаценти, з частки якої починає утворюватися поліп в дні матки.
Основні причини виникнення поліпа в матці
Поліпи в матці
Розвиток поліпозу в матки або її шийці обумовлено впливом на організм чинників внутрішньої і навколишнього середовища:
- Зміни гормонального фону;
- Закупорка просвіту кровоносної судини;
- Перенесені або хронічні захворювання матки та її придатків;
- Діагностичні вискоблювання маткової порожнини, хірургічні аборти;
- Порушення в роботі ендокринних залоз;
- Надмірна вага, ожиріння;
- Гіподинамія;
- Генетична схильність;
- Лікування протипухлинними препаратами.
Симптоми і ознаки поліпа в матці

симптоми проявів
у міру зростання новоутворення всередині порожнини матки або в шийці органу у жінки виникають такі клінічні симптоми поліпа:
- Збої менструального циклу — затримки місячних або міжменструальнікровотечі з піхви ;
- Дискомфорт і контактні кровотечі після сексу, що обумовлено травматизацією поліпа, розташованого на шийці матки;
- Болі під час менструації внизу живота;
- Надмірні білі виділення зі статевих шляхів в середині циклу;
- Відсутність вагітності при регулярного статевого життя без використання протизаплідних засобів.
При появі одного з указних симптомів або декількох ознак поліпа в матці, жінці слід поспішити на прийом до лікаря.
Діагностика і виявлення поліпів
Запорукою жіночого здоров'я є регулярне відвідування жіночої консультації і профілактичний огляд у гінеколога. Новоутворення в порожнині матки або в шийці органу легко діагностуються за допомогою УЗД.
Підтвердити точний діагноз дозволяє гістероскопія або рентгенологічне дослідження маткової порожнини.
Для того щоб встановити злоякісний це вогнище або доброякісний, пацієнтці проводять вишкрібання поліпа в матці в умовах малої операційної з дотриманням правил асептики і антисептики.
Вміст матки відправляють на подальше гістологічне вивчення, на підставі результатів якого і призначають лікування.
Лікування поліпів матки
 Для того щоб зрозуміти як лікувати поліпи в матці слід перш за все визначити причину їх утворення і з яких клітин вони складаються. У більшості випадків при поліпах в матці необхідна операція, обсяг якої може бути різним.
Для того щоб зрозуміти як лікувати поліпи в матці слід перш за все визначити причину їх утворення і з яких клітин вони складаються. У більшості випадків при поліпах в матці необхідна операція, обсяг якої може бути різним.
Деякі види новоутворень, які не мають в своєму складі видозмінених клітин, можна лікувати консервативними методами — антибіотиками, імуномодуляторами, противірусними засобами, гормональними препаратами.
При цьому жінка повинна перебувати під наглядом гінеколога і 1 раз в 6 місяців проходити комплексне обстеження.
Видалення поліпа в матці
Хірургічне втручання має різний обсяг і може виконуватися:
- Під загальним наркозом шляхом ендоскопії з проведенням біопсії;
- Видалення поліпів у матці лазером — припікає ніжка новоутворення, в результаті чого до тканин поліпа перестає надходити кров і відбувається його загибель;
- Радикальна операція з видаленням матки — проводиться в разі поразки маткової порожнини множинними поліпами з атиповими клітинами.

Після видалення поліпа в матці
Після видалення поліпа в матці жінки рекомендують:
- Відхилити ванну, не купатися у відкритих водоймах протягом 2 тижнів;
- Чи не відвідувати солярій, сауну;
- Чи не піднімати важких предметів;
- Не займатися сексом протягом 10 діб.
Поряд з традиційними методами жінка може застосовувати народне лікування поліпів в матці, однак не варто замінювати їм призначення лікаря, так як це може привести до посилювання стану і розвитку ускладнень.
ускладнення поліпів
Найпоширенішими ускладненнями поліпозу матки є:
- Безпліддя;
- Контактні кровотечі;
- Запальні процеси в матки;
- Не виношування вагітності;
- Переродження патології в рак.
Профілактика виникнення поліпів в матці
Профілактикою поліпозу матки є:
- Регулярні щорічні профілактичні огляди у гінеколога;
- Відсутність абортів;
- Статеве життя з одним партнером;
- Своєчасне лікування запальних захворювань органів малого таза.
Поліпи в матці при вагітності
Благополучне прикріплення ембріона в матці при наявності в ній поліпів утруднене, однак якщо це сталося, то вагітність слід спостерігати більш ретельно.
Виношування дитини жінкою з поліпозом загрожує передчасними пологами, недостатнім надходженням кисню до плоду, затримкою внутрішньоутробного розвитку дитини.
На ранніх термінах вагітність може закінчитися мимовільним викиднем.
Код за МКХ 10
у міжнародній класифікації хвороб патологія знаходиться в розділі N84 Поліп жіночих статевих органів
- N84.0 Поліп тіла матки
Важливі питання
Чим небезпечний поліп в матці?
Маткові поліпи необхідно своєчасно діагностувати і лікувати, так як захворювання може призвести до ряду ускладнень:
- Нападоподібні болю в животі;
- Відкриття масивного внутрішнього кровотечі при відриві ніжки поліпа;
- Переродження новоутворення в рак;
- Неможливість завагітніти або виносити дитину до терміну, якщо зачаття відбулося благополучно;
- Позаматкова вагітність;
- Менструальні порушення, що тягнуть за собою розвиток кіст яєчників, надмірна вага, збої в роботі ендокринної системи.
Чи може поліп матки викликати рак?
Якщо захворювання пустити на самоплив і не спостерігатися у лікаря, то з часом може перерости в рак.
Це, як правило, стосується аденоматозних поліпів, які в своєму складі спочатку містять видозмінені клітини.
Лікування кандидозу у жінок, причини і симптоми захворювання
Молочниця — це слово часто звучить в компанії подружок, регулярно з'являється в рекламних роликах. Але навряд чи кожна жінка, яка не має медичної освіти, здатна точно назвати причину і симптоми хвороби. До вагінального кандидозу відносять будь-які виділення з піхви і припускають, що однією «чудо»-таблетки можна назавжди його позбутися.
Подібні переконання хоч і не загрожують життю, проте можуть викликати ряд негативних наслідків.
У піхві будь-якої жінки живе грибок Candida . Його основна особливість — ослаблене стан, нездатне викликати хворобливі симптоми.
Під дією різних причин, що призводять до зниження імунітету і зміни pH піхвового середовища в кислу сторону, грибок активізується і починає бурхливе розмноження. Підсумок — вагінальний кандидоз і його неприємні симптоми.
Причини кандидозу у жінок
До факторів, що призводить до розвитку молочниці, відносяться:
- Ситуації, що знижують імунний захист організму, — переохолодження, стрес, нелікованих хронічні інфекції.
- Лікування антибіотиками — загибель молочнокислих бактерій піхви призводить до агресії умовно-патогенної мікрофлори (включаючи і грибок).
- Неправильна інтимна гігієна — зловживання спринцюваннями, застосування інтимних гелів і дезодорантів, неправильне використання тампонів і прокладок призводить до поступової зміни pH піхви і розвитку грибкової інфекції. З іншого боку, недостатня чистота статевих органів чревата масованим розвитком хвороботворних мікроорганізмів.
- Гормональні збої — виникають при вагітності (особливо останній її триместр) і в клімактеричний період, при прийомі гормональних контрацептивів.
- Цукровий діабет — поява цукру в сечі призводить до закислення вагінальної середовища, а свербіж промежини загрожує расчесами і розвитком патогенних мікроорганізмів.
- Статеві інфекції — нерідко при захворюванні трихомоніазом, гонореєю та іншими венеричними інфекціями, що викликають запалення піхви, виявляється і грибок Candida.
У багатьох жінок захворювання кандидозом викликає наступні питання:
Молочниця суто венеричне захворювання?
Частково так. Вагінальним кандидозом можна заразитися як статевим шляхом, так і внаслідок активації власної умовно-патогенної мікрофлори.
Чоловіки хворіють молочницею?
Так. Однак у них неприємні симптоми, зважаючи на особливості будови статевих органів, зустрічаються вкрай рідко. У більшості випадків кандидоз у чоловіків обмежується невеликим почервонінням отвору сечовипускального каналу.
Чоловік в цьому випадку є носієм грибкової інфекції і здатна заразити статеву партнерку.
Молочницю неможливо вилікувати?
Вилікувати можна і потрібно. Одужання настає за умови адекватної терапії і виключення провокуючих чинників.
Ознаки кандидозу: початок захворювання
Через 3-4 дні після несприятливого впливу або інфікування від статевого партнера (іноді інкубаційний період подовжується, все залежить від слабкості імунної захисту) прояву таких симптомів:
- Найсильніший свербіж статевих губ. Зазвичай нестерпне бажання почухати в промежині посилюється до ночі. Расчеси призводять до утворення мікротріщин і сильному паління.
- сирнистий виділення — згустки білої густого слизу схожі на сирні грудочки. Якщо розвивається тільки грибкова інфекція, виділення не мають запаху. Їх обсяг помітно більше звичних виділень у здорової жінки.
- Запалення — набряклість і гіперемія (почервоніння) передодня в піхву і статевих губ. Хворобливість посилюється під час спорожнення сечового міхура, під час статевого акту.
Так виглядає яскравий початок вагінального кандидозу. Однак найчастіше (особливо у надто охайних жінок) симптоматика не так виражена.
Хвороба проявляється лише слабко виражені неприємними відчуттями і виділенням белесоватой рідкої слизу.
Симптоми кандидозу у жінок
 Гострий період триває близько 2 тижнів. Затихання неприємних симптомів не говорить про самовилікування: молочниця переходить в хронічну форму.
Гострий період триває близько 2 тижнів. Затихання неприємних симптомів не говорить про самовилікування: молочниця переходить в хронічну форму.
Хронічний кандидоз у жінок характеризується періодичним посиленням виділень (зазвичай за тиждень до менструальної кровотечі, що не менше 4 разів на рік) і уявним одужанням після його закінчення.
Стрес, замерзлі ноги можуть спровокувати повернення хвороби.
Поява неприємного «рибного» запаху у виділень свідчить про приєднання бактеріальної інфекції. Цей стан називають гарднереллезом або бактеріальним вагінозом. Виділення з піхви гною (жовтуваті виділення) найчастіше вказують на гонорею.
При серйозному імунодефіцит у жінки може . У ротову порожнину грибок потрапляє аліментарним шляхом: з немитими фруктами / овочами, брудними руками. Особливо схильні до молочниці в роті жінки, гризуть нігті.
Спочатку дрібні білі вогнища крупинки кілька збільшуються в розмірах, покриваються білою плівкою. Наліт легко знімається, оголюючи яскраво-червону поверхню, що кровоточить. Найчастіше для своєї колонізації грибок вибирає щоки, ясна, рідше небо, мова, глотку.
Кандида може влаштуватися в куточках рота, формуючи довго незагойні тріщини — «за єду».
Ускладнення кандидозу
Тривалий перебіг вагінального кандидозу приводить до наступних хворобливих станів:
- ерозивно поразку шийки матки;
- інфікування грибком сечової системи;
- постійне ослаблення імунітету і як наслідок, часті інфекції (ГРІ, цистит і т. д.);
- генералізація грибкового ураження — залучення до патологічного процесу внутрішніх органів;
- при вагітності — передчасні пологи, розриви м'яких тканин під час дітородіння (кандида помітно знижує еластичність тканин) і ризик інфікування новонародженого .
Молочниця не провокує безпліддя та онкопатологію, якщо не виявлено супутні бактеріальні / вірусні інфекції.
Діагностика захворювання
Лікування кандидозів у жінок починається з визначення причини — виявлення грибкової інфекції. Для цього проводиться:
- (при стертом перебігу або в період ремісії кандидоз проявляється лише лейкоцитами в мазку);
- (найбільш інформативний);
- посів (в нормі до 104 КУО / мл) і визначення чутливості до певних препаратів (найбільш важливий при безрезультатному лікуванні кількома препаратами).
Лікування кандидозу у жінок
 Як лікувати кандидоз у жінок, вирішує тільки гінеколог або венеролог. Лікування вагінального кандидозу завжди включає місцеве вплив і пероральний прийом протигрибкових засобів.
Як лікувати кандидоз у жінок, вирішує тільки гінеколог або венеролог. Лікування вагінального кандидозу завжди включає місцеве вплив і пероральний прийом протигрибкових засобів.
Схема лікування завжди індивідуальна і залежить від ступеня занедбаності грибкової інфекції, стану імунітету і результатів аналізів. Можливо повторення лікувального курсу, поєднання з антибактеріальними, протипротозойного препаратами при ко-інфекції.
Препарати для лікування кандидозу у жінок:
- Ністатин (таблетки, вагінальні супозиторії ) — досить низька протигрибкова активність. Включений до складу комбінованих місцевих засобів (наприклад, Тержинан), доцільних при поєднаної грибкової / бактеріальної інфекції.
- Натамицин (Пімафуцин) — №1 для вагітних, хворих на туберкульоз молочницею.
- Клотримазол — для місцевого застосування (мазь, свічки, вагінальні таблетки). Рекомендується застосування в самому початку хвороби або в поєднанні з пероральними медикаментами. Лікувальний курс — 2-4 тижні.
- Миконазол (комбінований препарат Клион-Д) — швидкодіючий препарат (одужання за 1 тиждень.), Застосовується при кандидозі, бактеріальному вагінозі, трихомоноз.
- Кетоконазол — ефективний засіб нового покоління (мазь, таблетки). Лікування гострої форми 5 днів, хронічної — 10 днів.
- (Микосист) — однієї таблетки 150 мг достатньо при гострих проявах. При тривалому кандидозі — триразовий прийом за тиждень.
При проведенні лікування потрібно відмова від статевої близькості. Якщо у партнера з'явилися симптоми грибкової інфекції, необхідно обопільне лікування.
Одужання констатується при хороших показниках .
Місцеве лікування домашніми засобами:
- спринцювання содою — ефективно з протигрибковим терапією, проте тривалість застосування обмежується 7 днями (пересушує слизову);
- відвари лікарських трав з протизапальним ефектом (ромашка, шавлія) при розумному застосуванні (не більше тижня) прискорять одужання, але не є панацеєю від молочниці.
варто пам'ятати: кандидоз — інфекція, зняття симптомів запалення не вбиває грибок.
Профілактика
Ліки від кандидозу у жінок застосовуються тільки за схемою, виписаною лікарем. Повноцінне лікування виключає затихання грибкової атаки і гарантує одужання.
Правильна інтимна гігієна — регулярні підмивання, часта зміна прокладок і тампонів при менструації.
Носіння вільного одягу. Тісні джинси, синтетичні трусики — часті «винуватці» молочниці.
Підтримка загального імунітету, лікування хронічних інфекцій.
Відновлення місцевого імунітету після лікування кандидозу — вагінальна мікрофлора ефективно відновлюється засобом Епіген-інтим.
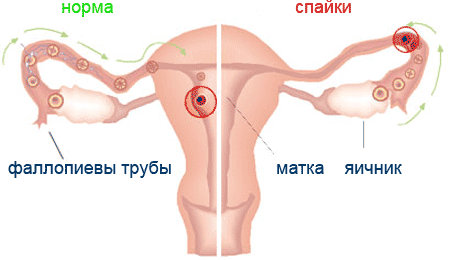
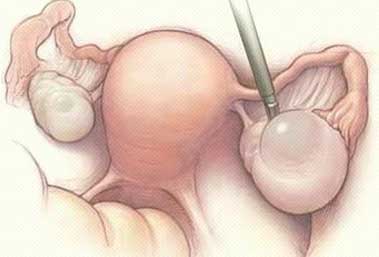
Спайки в маткових трубах: причини виникнення та методики лікування
Спайки в маткових трубах можуть стати серйозною перешкодою до настання вагітності. Вони є наслідком запального процесу, що локалізується в малому тазі і являють собою ущільнення зі сполучної тканини.
Найдрібніші волокна тканини зрощуються між собою і простягаються від одного органу до іншого. Спайки здатні повністю перекрити просвіт фаллопієвих труб і поширитися за їх межі.
Якщо непрохідність спостерігається в обох трубах, то жінка може завагітніти тільки за допомогою ЕКЗ або ІКСІ, якщо результати спермограми припускають саме такий спосіб запліднення яйцеклітин.
Причини появи спайок
Запалення основна причина ущільнення сполучної тканини і утворення спайок, однак лікаря необхідно з'ясувати, чим воно було спровоковано.
Сюди можна віднести як природні фактори, так і механічні пошкодження, отримані в результаті оперативних втручань.
Виділяють кілька причин виникнення спайок в маткових трубах :
- Аборти, діагностичні вискоблювання.
Ці хірургічні маніпуляції припускають відділення шару ендометрія від внутрішньої сторони стінок матки.
В результаті вискоблювання утворюється велика ранова поверхня, і її загоєння іноді супроводжується запальними процесами, які згодом можуть перекинутися на фаллопієві труби.
- Оперативні втручання в черевній порожнині.
Загоєння рани після операції також може супроводжуватися запальним процесом. Особливо це стосується тих випадків, коли хірургічне втручання було вироблено повторно, після неякісно виконаної першої операції.
- Внутрішньоматкова спіраль.
Метод контрацепції полягає в тому, що в одну з стінок матки імплантують пристосування з пластика і міді. Місце імплантації спіралі може запалитися, це запалення має шанси поширитися за межі матки і торкнутися фаллопієві труби.
- Запалення придатків ().
Воно виникає в результаті переохолодження або загального ослаблення організму на тлі ГРВІ або грипу.
- Деякі хвороби
Захворювання, які передаються статевим шляхом — хламідіоз, уреаплазмоз, гонорея. Всі вони обумовлюють наявність млявої запального процесу в малому тазу.
Ознаки наявності спайок в фаллопієвих трубах
 У частини жінок спайкові освіти не мають яскраво виражених симптомів. Іноді проблема виявляється після декількох років безплідних спроб зачати дитину або після позаматкової вагітності.
У частини жінок спайкові освіти не мають яскраво виражених симптомів. Іноді проблема виявляється після декількох років безплідних спроб зачати дитину або після позаматкової вагітності.
Однак в деяких випадках симптоми присутності спайок в маткових трубах виявляються досить яскраво:
- Наявність рідини в позадиматочном просторі за результатами УЗД.
- Періодичні болі в нижній частині живота.
- Незначне підвищення температури, що супроводжується болем у черевній порожнині (при гострій формі).
Діагностика захворювання
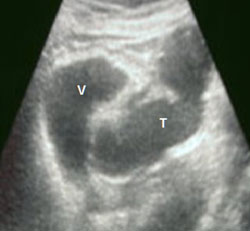
Оскільки спайки призводять до непрохідності маткових труб, то необхідно діагностувати їх на самому початковому етапі формування. Підозра на наявність ущільнень сполучної тканини в малому тазі може виникнути у лікаря при порівнянні декількох результатів УЗД матки і придатків, виконаних протягом півроку.
У висновку спеціаліста з ультразвукової діагностики буде відзначено наявність рідини в позадиматочном просторі. У нормі це явище може спостерігатися тільки в перші дві доби після овуляції.
Але якщо лікар на УЗД діагностує його в різні дні і різні фази циклу, то це вказує на запальний процес в органах малого таза.
Отже, потрібно провести перевірку прохідності маткових труб, особливо, якщо жінка планує вагітність.
Соносальпінгоскопія (ССС) — процедура проводиться в першій фазі менструального циклу, приблизно на 6-8 день. Перед дослідженням роблять знеболення за допомогою ректальних свічок або ін'єкцій.
Матку через катетер заповнюють спеціальною рідиною, яка повинна пройти в труби, а потім — вилитися в черевну порожнину. Сеанс триває близько півгодини, а всі маніпуляції і просування рідини відслідковуються по УЗД.
Гистеросальпингография (ГСГ) — процедура проводиться в другій фазі циклу. Безпосередньо перед походом до лікарні потрібно зробити очисну клізму. Лікар порційно вводить спеціальний розчин через катетер, який наповнює матку, фаллопієві труби.
Контроль за просуванням рідини проводиться за допомогою рентгена. Крім того, в порівнянні з ССС при ГСГ використовується більш в'язке контрастну речовину, тому гістеросальпінгографія може бути більш болючою.
Лікування спайок в маткових трубах
 Оскільки спайковий процес у багатьох випадках протікає безсимптомно, то виявляється він вже в запущеній стадії, коли усунення ущільнень сполучної тканини буде довгим і, можливо, витратним.
Оскільки спайковий процес у багатьох випадках протікає безсимптомно, то виявляється він вже в запущеній стадії, коли усунення ущільнень сполучної тканини буде довгим і, можливо, витратним.
Лікування спайок в маткових трубах передбачає поєднання медикаментозної терапії, фізіопроцедур і хірургічного втручання. Якщо захворювання набуло особливої гостроти, то лікар пропише спостереження в стаціонарі.
Медикаментозне лікування
Лікарські препарати та ін'єкції показані в тому випадку, коли запальний процес був викликав урогенітальними інфекціями або гормональними збоями. Тому медикаментозна терапія може бути спрямована на усунення інфекції або на вирівнювання гормонального фону.
Антибактеріальне лікування — проводиться тоді, коли результати аналізів показали наявність ЗПСШ (хламдіоза, цитомегаловірусу, уреаплазми і т.д.) Використовуються такі антибіотики, як Амоксиклав, Ампіокс, Цефалексин.
Гормональне лікування — проводиться тоді, коли результати обстеження виявили наявність ендометріозу. Лікар призначить необхідні препарати, виходячи з того, що покаже аналіз на гормони.
Физиолечение
Електрофорез — активізує кровообіг в малому тазу, проводиться при спайках з вітамінами групи B . У цьому випадку вплив струму направлено на гіпофіз, щоб він почав виробляти достатню кількість гормонів.
Потім, після закінчення цього курсу лікування, лікар направляє вплив струму безпосередньо на область живота і електрофорез робиться вже за участю цинку або лідази.
Гірудотерапія — лікування за допомогою п'явок. Спільно з медикаментозною терапією дає позитивний ефект і допомагає розсмоктуватися навіть великій кількості спайок.
Слина п'явки руйнує рубці, які утворюються в результаті передаються статевим шляхом, робить самі ущільнення еластичними і рухливими.
Оперативне лікування
Консервативне лікування при непрохідності труб допомагає не завжди. Тому для того, щоб жінка мала шанси самостійно завагітніти лікар призначає лапароскопію маткових труб.
Це хірургічне втручання вважається найбільш ефективним при боротьбі з усуненням наслідків запального процесу, проте призначається воно тільки тоді, коли інші методи не принесли бажаних результатів.
Лапароскопія переноситься пацієнтами набагато легше, ніж повноцінна порожнинна операція, та й самі лікарі вважають за краще саме цей спосіб видалення спайок в маткових трубах з кількох причин:
- Невелика величина швів;
- Швидке загоєння місць проколу;
- Щадний для органів черевної порожнини характер втручання;
- Висока інформативність.
При операції роблять три проколи, потім через них за допомогою відеокамери і хірургічних інструментів лікар очищає порожнину фаллопієвих труб і область навколо них від спайок (або позаматкової вагітності, якщо така є), а потім накладає шви.
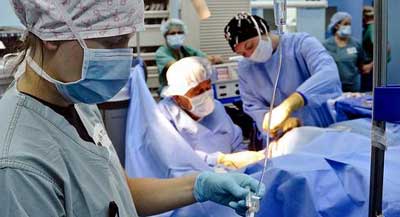
Якщо труби не заповнені спайками повністю, то ефективність лапароскопії становить 65-70% і після відновлення фертильності органу вагітність може наступити через 3-4 місяці.
Спайки і вагітність
У більшості випадків спайковий процес в фаллопієвих трубах заважає зачаттю дитини, або створює небезпечну ситуацію, при якій вагітність стає позаматкової. Зазвичай запліднення відбувається в трубах, а потім плодове яйце по ним опускається в матку і імплантується в одну з її стінок.
При наявності спайок запліднити яйцеклітину не може просуватися вниз, тому вона змушена імплантуватися прямо в стінку фаллопиевой труби.
Якщо операція не проведена вчасно, то відбувається розрив цього органу через зростаючого ембріона і жінка може загинути якщо екстрене втручання медиків не запобіжить розвитку перитоніту і сепсису.
якщо непрохідність труб повна, то лікарі рекомендують відмовитися від самостійних спроб завагітніти і починати готуватися до процедури ЕКЗ.
Класифікація захворювання по МКБ
МКБ — це міжнародна класифікація хвороб, яка раз в 10 років переглядається під наглядом і керівництвом ВООЗ. В даний час діє МКБ 10 перегляду, яка передбачає наявність підрозділу «Сальпінгіт і оофорит», що має код N70.
Гостра форма захворювання має кодове значення N70.0; хронічна — N70.1; неуточнені — N70.9.
Слід врахувати, що МКБ передбачає лише статистичні дані про захворювання, але не ставить перед собою завдання виробляти конкретну інструкцію по лікуванню від хвороби.
Профілактика
Спайки в трубах легше запобігти, ніж потім боротися з ними. Тому профілактичні заходи включають в себе наступне:
- Уникати переохолоджень органів малого таза.
- вчасно розпочинати лікування будь-якого роду урогенітальних інфекцій.
- Контроль за станом місця хірургічного втручання в черевній порожнині.
- Коригувати гормональні порушення.
Оскільки фаллопієві труби грають важливу роль в зачатті дитини, то ставитися до їх здоров'ю потрібно гранично уважно. А якщо непрохідність маткових труб через спайок вже є, то до планування вагітності потрібно приступати тільки після курсів лікування і зі схвалення лікаря.
Жіноче здоров'я — найбільш животрепетна тема серед прекрасних дам. Будь-які патологічні зміни (болі, виділення, запах) нерідко викликають паніку у жінки, змушують бігти в аптеку і скуповувати рекламовані …
Причини мізерних місячних: вагітність або симптоми хвороби?
Коли у жінки йдуть мізерні місячні подібний стан називається гіпоменорея.
Воно має свої причини, усунення яких сприяє нормалізації менструального циклу. Однак для їх виявлення потрібне проведення додаткового обстеження, в першу чергу, гормонального.
Причини мізерних місячних
Причини мізерних місячних коричневого кольору (або червоного) характеризуються порушеннями в гормональній регуляції циклічних змін в жіночому організмі. До цього привертають такі стани:
- Надходження токсичних речовин в організм ззовні;
- Ендогенні інтоксикації (токсичні речовини утворюються в самому організмі при захворюваннях печінки і / або нирок);
- Інфекції — паротит, туберкульоз, грип тощо.;
- Порушення харчування, в т.ч. і його різке обмеження для зниження ваги;
- Брак вітамінів в організмі;
- Надлишок жирової тканини , яка є ендокринним органом, що порушує нормальне функціонування яєчників;
- Шкідливості, пов'язані з особливостями праці жінки (наприклад, робота в фармацевтичній промисловості);
- Анемія;
- Травми головного мозку;
- Новоутворення, що вражають нервовусистему;
- Вплив променевої енергії, в т.ч. і при рентгенологічному дослідженні;
- Генетичні порушення, що зачіпають репродуктивну систему жінки;
- Запальні процеси в матці та її придатках.

В результаті дії таких факторів (або їх поєднання) місячні стають мізерними. Це реалізується за рахунок 2 основних механізмів:
- Безпосереднє порушення центральних ланок, що регулюють менструальну функцію;
- Пряме пошкодження яєчників або матки, тобто периферичних ланок менструальної системи.
Гормональні зрушення, які виявляються при гіпоменорее, можуть ініціювати розвиток і інших гормонзавісімих патологій в жіночому організмі:
- Безпліддя;
- Підвищений ризик пухлин матки і яєчників;
- Запальні процеси в репродуктивній системі (в нормі естрогени надають захисну дію на епітелій статевих органів).
Тому мізерні місячні вимагають проведення додаткового обстеження і призначення відповідного лікування. Це допомагає знизити ризик асоційованих ускладнень, наслідки яких можуть бути дуже серйозними.
Мізерні місячні після пологів
Кров'янисті мізерні виділення замість місячних після пологів називаються лохіями .
у перші дні післяпологового періоду вони виділяються в помірній кількості, нагадуючи менструацію, але до 3-4-го дня зменшуються в об'ємі. Кров'янистий характер вони носять приблизно до 10-го дня післяпологового періоду.
Потім набувають слизисто-кров'янистий вид, а з 2-го тижня виглядають як білі (при мікроскопії еритроцитів вже немає, визначаються тільки слущенние епітеліальні клітини, лейкоцити і незначний детрит з маткової порожнини).
В окремих випадках кров'янисті лохії можуть зберігатися до 42-го дня післяпологового періоду, але їх кількість повинна постійно зменшуватися (ця ознака відрізняє лохії від кровотечі).
Кровотеча Всесвітня організація охорони здоров'я визначає як стан, при якому потрібна зміна більш 1 гігієнічної прокладки в годину. У разі його розвитку породілля повинна негайно звернутися за медичною допомогою, тому що небезпека для здоров'я дуже велика.
В подальшому у жінок, які годують груддю, як правило, відновляються менструації не рясні. Норма пояснюється виділенням підвищеної кількості пролактину. Тому що годує мати не повинна турбуватися з приводу мізерних місячних після пологів.
- Детальніше дивіться: .
В цьому випадку менструальний цикл характеризується і нерегулярністю. Але на тлі таких змін можна і не помітити настала вагітність. У цьому і небезпека ситуації, особливо якщо мізерні місячні почалися раніше терміну.
Будь-які сумніви — привід проведення тесту на виявлення хоріогоніна в сечі (тест на вагітність).
Мізерні місячні після затримки
 При мізерних місячних тест є незамінним діагностичним аналізом, особливо якщо є хоч мінімальна затримка. Він дозволить з певною часткою ймовірності виключити позаматкову вагітність.
При мізерних місячних тест є незамінним діагностичним аналізом, особливо якщо є хоч мінімальна затримка. Він дозволить з певною часткою ймовірності виключити позаматкову вагітність.
Це патологічний стан проявляється мажучі кров'яними виділеннями, джерелом яких є внутрішній шар матки. Найчастіше це може бути єдиний симптом даного акушерського ускладнення.
На тлі неадекватного розвитку плодового яйця відбувається відторгнення децидуальної зміненої слизової оболонки матки. Такий процес зовні і проявляється кров'яними виділеннями.
Жінка повинна запам'ятати! Якщо після затримки місячні приходять не такі, як зазвичай необхідно відразу ж провести тест на вагітність. Він дозволяє діагностувати (попередньо) позаматкову вагітність.
Рання діагностика — запорука успішного органозберігаючого лікування. А воно, в свою чергу, буде сприяти сприятливому настання вагітності в майбутньому.
Мізерні місячні після вискоблювання
Мізерні місячні після 40 можуть бути пов'язані з 2 основними факторами:
- Вироблене вишкрібання (діагностичне або лікувальне на тлі кровотечі);
- Наступ клімактеричного періоду, що характеризується гормональними зрушеннями.
Після вискоблювання виділення невеликої кількості крові з статевих шляхів є варіантом норми, тому що слизова є кровоточить поверхню рани. Поступово обсяг крововтрати зменшується в зв'язку з епітелізацією ендометрія.
Посилення інтенсивності виділень, особливо якщо відбувається виділення згустків, повинно насторожувати у відношенні кровотечі. Причиною зазвичай є залишки патологічної тканини в порожнині матки.
Клімактеричний період характеризується різкими коливаннями рівнів статевих гормонів. В одному циклі вони можуть істотно перевищувати норму, а в іншому — бути на багато менше. У першому варіанті клінічно спостерігається кровотеча, а в другому — убогість нерегулярних менструацій.
Така ситуація звичайно не є приводом для лікування. Замісна гормонотерапія рекомендується тільки при виражених припливах і інших порушеннях, а також при настанні менопаузи (рік і більш менструації відсутні).
Симптоми мізерних місячних при ознаках хвороби
Мізерні місячні є ознакою функціонального гноблення яєчників. Для цього стану характерні і інші симптоми:
- Скорочення тривалості менструації (олігоменорея);
- Урежение місячних, тобто вони приходять з великими затримками до 6 місяців (опсоменорея);
- Повне припинення менструації від 6 місяців і більше (аменорея).
Супутні симптоми визначаються характером фонового захворювання. Вони можуть бути дуже варіабельні:
- Дратівливість і плаксивість;
- Безсоння;
- Емоційна лабільність;
- Озноби;
- Підвищення артеріального тиску;
- Почастішання пульсу;
- Асимметричность тиску;
- Холодні кінцівки і оніміння;
- Страх і болю всерце;
- Почастішання сечовипускання;
- Різке зниження маси тіла;
- Виділення молозива при натисканні на навколососковий гурток.
Діагностика можливих захворювань
 Первинний діагностичний пошук за наявності мізерних менструацій на увазі уточнення ступеня гіпоменорее, яка говорить про збереження компенсаторних механізмів.
Первинний діагностичний пошук за наявності мізерних менструацій на увазі уточнення ступеня гіпоменорее, яка говорить про збереження компенсаторних механізмів.
Для першого ступеня характерна поява менструальної реакції у відповідь на призначення прогестеронових препаратів. Це свідчить про знижений синтезі прогестерону яєчниками, але збереженій естрогенної продукції.
При другого ступеня гіпоменорее ні естрогени, ні прогестерон не призводять до появи нормальної менструації. Це говорить про далеко зайшов патологічному процесі.
Другий етап — це лабораторна діагностика, що передбачає визначення основних гормонів:
- Естроген (в залежності від фази менструального циклу);
- Прогестерон;
- Тестостерон;
- Фолликулостимулирующий і лютеїнізуючого гормону;
- Відповідні ліберіни гіпоталамуса;
- Пролактин.
Залежно від результатів другого етапу організовуються дослідження третього етапу. Вони необхідні для виявлення справжньої причини захворювання, яка може бути такою:
- Запальне ураження головного мозку — менінгіт або енцефаліт;
- Травматичне ушкодження головного мозку;
- Психічні розлади;
- порушення метаболічного обміну;
- Вегетосудинні порушення;
- Хвороба Іценко-Кушинга;
- Епілепсія;
- Хвороба Симмондса (різке схуднення і поступове припинення менструацій);
- Гиперпролактинемия (знижено освіту дофаміну, стимулюючого продукцію пролактину);
- склерокістозних яєчники;
- Синдром Шихана, що розвивається внаслідок рясного післяпологового кровотечі;
- Синдром Ашермана — наявність синехій в порожнині матки, причиною яких є запальні захворювання і частівискоблювання.
Тому діагностичними заходами третього етапу можуть бути:
- Рентгенографія турецького сідла, що допомагає виявити пухлини гіпофіза (вони супроводжуються підвищеним освіту пролактину);
- Ультразвукове дослідження матки і яєчників;
- Гистероскопия;
- Електроенцефалографія і т.д.
Лікування мізерних місячних
Лікування мізерних місячних залежить від встановленої справжньої причини даного стану.
Зазвичай жінкам , що звернулися з подібною проблемою до лікаря, призначається прогестероновая терапія. Вона сприятиме не тільки настання нормальної менструації, але і внесе деяку ясність в наявні гормональні порушення.
Відновлення менструації на тлі прийому прогестерону може і не вимагати проведення додаткового обстеження, тому що у зовсім здорової жінки допустимі порушення менструальної функції, але спостерігаються не більше 1 раз на рік.
При більш частих епізодах порушень циклу, або якщо мізерні місячні проходять згустками, то призначається специфічна терапія в залежності від виявлених порушень .
Гиперпролактинемия — це показання для прийому блокаторів дофаміну. Може знадобитися і хірургічне лікування, якщо в гіпофізі виявляється пухлина.
При синдромі Шихана проводиться замісна терапія гормонами, які виробляються гіпофізом. Чим раніше почати лікування, тим швидше і краще відгукнутися периферичні органи ендокринної регуляції на проведену терапію.
склерокістозних яєчники супроводжуються ановуляцією, тому призначають препарати, що стимулюють її. Одночасно коригується менструальний цикл. Неефективність проведеної консервативної терапії протягом 9 місяців — це показання для операції (клиновидного висічення яєчників).
Лікування синдрому Ашермана — дуже складне завдання. Слід якомога більш раннє виявлення і проведення циклічної гормональної терапії. Історично були здійснені спроби пересадити здоровий ендометрій таким пацієнткам, але вони не мали успіху.
Кіста шийки матки: причини виникнення, симптоми і лікування
Слизова оболонка, яка вистилає поверхню шийки матки і називається ендоцервікса, забезпечена наботових залозами. Вони виділяють слиз, що перешкоджає проникненню інфекцій до внутрішніх статевих органів.
Порушення в роботі цих залоз провокує утворення кісти шийки матки. Симптоми і лікування, причини виникнення та види патології детально розглянуті в даній публікації.
Кіста на шийці матки: що це?
У нормі слизовий секрет безперешкодно виходить на поверхню. Але якщо вивідні протоки забиваються, то слиз накопичується в залозах, утворюючи кісти на шийці матки.
Кіста на шийці матки, фото
Причиною виступає інфекційно-запальний процес статевої сфери, гормональні порушення або травмування тканин.
Зовні кісти виглядають як вузлики, або бульбашки, заповнені світлою рідиною, або вугри, і можуть розташовуватися і на шийці матки, і в цервікальному каналі.
Кісти ендоцервіксу на шийці матки бувають двох типів:
- поодинокі, або ендометріоїдні;
- множинні, інші назви — наботових, ретенційні.
Одиночна кіста утворюється через потрапляння клітин ендометрія на травмовану область, має синюшний відтінок, іноді кровоточить. Її розмір збільшується перед початком менструації.
Ретенційні кісти мають вигляд білих вузликів, в яких знаходиться накопичився слизовий секрет і лускатий епітелій. Цей різновид часто є результатом самостійного лікування ектопії шийки матки.
Причини появи
Фактори, що впливають на утворення кіст:
- Інфекційні патології статевих органів — запалення тканин зачіпає і залози, через це відтік слизу викликає труднощі.
- Робота наботових залоз порушується в процесі активного загоєння травмованих ділянок після пологів, що викликає закупорку вивідних проток слизових секретом. Це найчастіша причина кісти шийки матки.
- Клімактеричний період — гормональні зміни в організмі жінки призводять до витончення слизової. Залози стають більш чутливими до зовнішніх подразнень і виробляють більше слизу, яка не встигає виходити на поверхню.
Рідкісними причинами появи кістозних вузликів на шийці матки є пухлинний процес або вроджені порушення в організмі. Відповідно до цього розрізняють злоякісні і дизонтогенетические види кіст.
Симптоми кісти на шийці матки
виникнення кісти, фото
Маленькі освіти рідко дають про себе знати. Симптоми кісти шийки матки виникають, якщо залозиста капсула зі скопилася слизом досягає великих розмірів. Ознаки такі:
- виділення крові між менструаціями;
- больові відчуття при статевих стосунків;
- періодично виникають болі внизу живота, частіше тягнуть.
Помітивши хоча б один із симптомів, слід, не роздумуючи, записатися на прийом до гінеколога, так як міжменструальнікровотечі і відчуття дискомфорту можуть бути проявами не тільки кісти, але і злоякісної пухлини.
Названі ознаки кіст шийки матки нерідко супроводжуються виділеннями з піхви, що обумовлено присутністю інфекції в статевих органах.
Діагностика
Виявлення кістозних вузликів не представляє складності — вони виявляються при гінекологічному огляді. Після цього для уточнення діагнозу проводиться кольпоскопія (обстеження шийки матки та стінок піхви з використанням оптичного приладу — кольпоскопа) або УЗД.
Надалі лікар призначає бактериоскопический аналіз мазка на визначення мікрофлори та дослідження на присутність інфекції.
На етапі діагностики важливо виключити ракову пухлину, тому додатковим методом обстеження перед призначенням терапії є вивчення клітин епітелію на предмет злоякісної трансформації.
Що робити, якщо кісти на шийці матки виявлені? Про методи лікування захворювання читайте далі.
Тактика лікування кісти шийки матки
Терапія гнійно-слизових кіст проводиться в два етапи. На першому їх проколюють, видаляючи вміст, а на другому при необхідності показаний прийом антибіотиків відповідно до конкретної інфекцією, що викликала утворення вузликів.
пунктируванні не здійснюють під час менструації і за 3 дні до її початку. Це потрібно для мінімізації ризику розвитку ендометріозу в тканинах матки.
Замість звичайного хірургічного методу для лікування кісти шийки матки застосовують такі способи:
- кріотерапія (припікання вузликів рідким азотом);
- радіохвильове видалення;
- припікання лазером;
- електрокоагуляція.
З них самими щадними варіантами вважаються перші два, оскільки застосування рідкого азоту і радіохвиль дозволяє уникнути утворення рубців.
Лазерне лікування — метод кілька болючий. Однак з його допомогою не тільки видаляються тканини збільшеної залози, але і припікаються судини, що особливо корисно при ендометріоїдної кровоточить кісті.
Лазерний спосіб практично не має ускладнень, тому рекомендований ще не родили жінкам.
Після припікання кісти шийки матки протягом декількох днів може спостерігатися хворобливість внизу живота. Для прискорення регенерації тканин через 10 діб з дня операції призначаються загоюють свічки, а через місяць необхідно пройти контрольний огляд у гінеколога.
Чи небезпечна кіста на шийці матки?
 У більшості випадків кісти на шийці матки небезпеки для життя і здоров'я не становлять . Вони не перероджуються в рак, не перешкоджають нормальному перебігу вагітності, не ускладнюють пологи і не провокують появу кістозних утворень яєчників.
У більшості випадків кісти на шийці матки небезпеки для життя і здоров'я не становлять . Вони не перероджуються в рак, не перешкоджають нормальному перебігу вагітності, не ускладнюють пологи і не провокують появу кістозних утворень яєчників.
Але при наявності інфекції і збільшенні в розмірах вони можуть стати причиною деяких проблем:
- Якщо в порожнину залози зі скопилася слизом проникають патогенні мікроорганізми , то в кісті розвивається гнійний інфільтрат — починається запалення. Згодом воно може поширитися на матку і придатки.
- Великі кістозні вузлики іноді виступають механічної причиною безпліддя, так як здавлюють цервікальний канал, перешкоджаючи зачаття. Видалення кісти повністю усуває цю проблему.
Для своєчасного виявлення та ліквідації кіст регулярно проходите гінекологічний огляд, уважно стежте за самопочуттям і звертайтеся до фахівця при будь-яких насторожують симптомах.
кіста шийки матки МКБ 10
Розділ Q51 Вроджені аномалії розвитку тіла і шийки матки.
- Q51.6 ембріональна кіста шийки матки
Аднексит: причини, симптоми і лікування захворювання
Існують безліч захворювань жіночих статевих органів, які мають сезонність, здатні приводити до хворобливих ускладнень або навіть безпліддя. Одним з таких захворювань є аднексит.
Він поширений повсюдно, і має тенденцію до загострення у весняно — осінній час, у той самий час, коли виникає загострення більшості простудних і запальних захворювань.
Значення аднексита дуже велике, адже це захворювання здатне змінювати гормональний фон жіночого організму, впливає на перебіг менструального циклу. Що це за хвороба, і як з нею впоратися?
Аднексит що це таке?
Аднексит — це запальне захворювання придатків матки, тобто яєчників і маткових труб. Яєчники і труби — парні органи, тому аднексит може вражати або кожен з цих чотирьох органів, або все відразу. Тому друга назва аднексита — сальпінгоофорит (фото нижче).
Термін в перекладі з «медичного мови» так і означає — «запалення труб і яєчників». Закінчення «ит» в найменуваннях діагнозу позначає запальний процес.
Тому дуже неграмотно писати «запалення аднексита», оскільки це означає «запалення назви запальної хвороби», і вже зовсім неграмотно говорити «аднексит матки».
Звичайно, запальний процес, що протікає в трубах і яєчниках, має свої відмінності, свою клінічну картину і різні результати лікування. Перш за все, який буває аднексит (сальпингоофорит)?
Класифікація
Як будь-яке захворювання, сальпінгоофорит може мати кілька різновидів. Його місце в міжнародній класифікації МКБ — 10 в розділі «хвороби сечостатевої системи», далі — «запальні хвороби жіночих тазових органів».
Аднексит (МКБ 10) код N 70.
Різновиди сальпингоофорита наступні:
- Гострий аднексит, або має хронічний перебіг;
- односторонній або двосторонній аднексит;
- Серозний або гнійний процес;
- Переважне ураження труб (сальпінгіт) або яєчника (оофорит).
Окремо можна виділити класифікацію за патологічного стану (пиосальпинкс) — гнійне розплавлення маткової труби, класифікацію за збудників (хламідіозная, дифтерійні, туберкульозні, гонококові) поразки.
Тому запалення може бути викликано як неспецифічної (кокковой флорою), так і специфічним мікроорганізмами, деякі представники яких наведені вище.
Крім того, односторонній аднексит може бути як правостороннім, так і лівостороннім. Це дозволяє лікаря — гінеколога вже за наявністю скарг провести постановку попереднього діагнозу.
Причини виникнення андексіта
У тому випадку, якщо процес хронічний, то найбільш частими причинами його виникнення є сезонне переохолодження. Причина виникнення аднекситу, вперше виявленого, може критися в наступних станах:
- Часті простудні хвороби, зниження імунітету;
- Приєднання вторинної інфекції ( бактеріальний вагіноз, поява молочниці);
- Захворювання ангіною, або загострення хронічного тонзиліту;
- Проведення лікувально — діагностичних маніпуляцій, наприклад, вискоблювання матки;
- Аборти;
- Установка внутрішньоматкового контрацептиву на тлі наявності запального процесу;
- Секс без будь-якого захисту;
- Перевтома,недосипання, хронічні стреси.
Можна, звичайно знайти безліч інших причин, але найбільш важливими є вищевказані. Саме вони провокують це захворювання більш ніж в 88% всіх вперше виявлених випадків.
Перші ознаки захворювання

Симптоматика андексіта, фото
Усім відомо: чим раніше розпочати лікування будь-якого захворювання, тим вищі шанси на повне його одужання. Точно така ситуація і з сальпингоофоритом: вчасно виявлені ранні його ознаки дозволять лише амбулаторно пролікуватися в умовах жіночої консультації, і уникнути госпіталізації в стаціонар.
Перші ознаки аднекситу такі (мова йде про гострий аднекситі):
- Болі в животі;
- Підвищення температури;
- здуття живота, нудота або блювота.
Оскільки труби і яєчники розташовані в порожнині малого тазу, поруч з петлями кишечника і органами черевної порожнини, той їх запалення може симулювати напад гострого апендициту, або будь-який інший катастрофи в черевній порожнині: гострої непрохідності, або прориву виразки шлунка.
Тому при перших проявах ознак потрібно викликати лікаря швидкої допомоги.
Симптоми андексіта
Вище ми дуже коротко описали ознаки аднекситу. Розберемо докладніше характер болю при гострому і хронічному процесі. Болі при аднекситі бувають:
- Сильними або помірними, праворуч або ліворуч, але майже ніколи — в центрі;
- Біль іррадіює (віддає ) в куприк, крижі або поясницю;
- При хронізації процесу симптоми аднекситу стають «змазаними», і біль також стає помірною.
Крім больового синдрому, лихоманки і здуття живота , можуть турбувати неприємні виділення зі статевих шляхів, серозного, сукровичного або навіть гнійного характеру.
Для хронічного процесу характерно посилення болю як перед менструацією, так і після неї. Також можливі хворобливі відчуття під час статевого акту. Хронічний аднексит, симптоми у жінок якого змазані і неявно, часто дізнаються про захворювання при невдалої вагітності.
Це відбувається внаслідок розвитку . Спайки — це результат запалення, що вилився в освіті рубцевої тканини.
Діагностика
 У тому випадку, якщо перед нами гострий процес — то діагностика особливого скрута не уявляє. Набагато складніше протікає діагностика аднексита, має затяжний і хронічний характер. Для правильної постановки діагнозу застосовуються такі способи і дослідження:
У тому випадку, якщо перед нами гострий процес — то діагностика особливого скрута не уявляє. Набагато складніше протікає діагностика аднексита, має затяжний і хронічний характер. Для правильної постановки діагнозу застосовуються такі способи і дослідження:
- Рутінний огляд на гінекологічному кріслі, взяття мазків;
- Їх бактеріологічні посіви і дослідження ;
- Взяття загальних аналізів крові та сечі;
- Ультразвукове дослідження органів малого таза;
- Лапароскопія і лапароскопічна біопсія.
Нарешті, іноді діагноз підтверджується при проведенні таких методів дослідження, як гістеросальпінгографія. У тому випадку, коли виявляється повна або часткова непрохідність маткових труб, можна говорити про спаечном процесі, або про хронічний сальпінгіт.
Лікування гострого і хронічного андексіта
Лікування аднекситу, що протікає гостро, передбачає госпіталізацію в гінекологічне відділення, потужну антибактеріальну терапію або навіть операцію, можливо, за життєвими показаннями.
Лікування хронічного аднекситу — складне і комплексне завдання. У неї входить застосування антибактеріальних препаратів, видалення патогенної флори, і дисбактеріозу кишечника, підйом імунітету, реабілітація у гінеколога — ендокринолога по відновленню циклу.
Препарати, які застосовуються для терапії, можуть бути як таблетованими, так і призначеними для місцевого застосування. Лікування аднекситу свічками (вагінальними супозиторіями) набуло широкого поширення, і має високу ефективність.
Профілактика
Профілактика аднекситу — запорука здоров'я майбутнього малюка, про це повинна пам'ятати кожна юна дівчина. З цією метою мають бути дотримані і виконуватися наступні заходи:
- Потрібно стежити за своїм імунітетом, попереджувати появу в організмі вогнищ інфекції (ангіни, каріозні зуби);
- слід уникати переохолоджень, і не прагнути "красуватися" міні — спідницями в оточенні заметів;
- Нудно уникати незахищеного сексу, і пам'ятати елементарні гігієнічні вимоги: під час підмивання завжди слід спочатку підмивати рукою статеві органи , і вести рукою потрібно спереду назад, і ніколи навпаки.
Після аднексита
Після гострого аднекситу жінка повинна берегтися подвійно. Протягом 2-3 місяців після виписки рекомендується утримуватися від близькості, до нормалізації циклу.
Хронічний аднексит, лікування якого виконано неповноцінно, має всі шанси бути причиною безпліддя.
перенесли гострий аднексит завагітніти часом буває легше, ніж тій жінці, яка багато років мала хронічний процес, який супроводжувався поступовим появою спайок в трубах.
Саме трубна непрохідність перешкоджає попаданню яйцеклітини в порожнину матки для запліднення — це також виражений симптом аднекситу у жінок.
У тому випадку, якщо жінка з юних років стежить за своїм здоров'ям і виконує всі приписи лікарів , регулярно обстежується в жіночій консультації, уникає безладних статевих зв'язків — то сальпінгоофорит, як гострий, так і хронічний, їй не загрожує.
Дуоденіт: симптоми і лікування у дорослих, прогноз
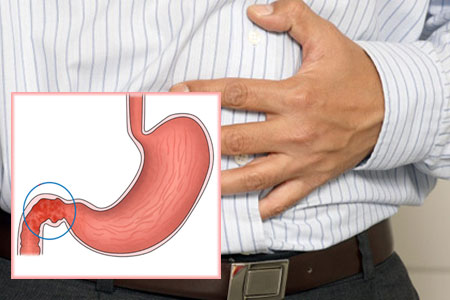
Що це таке?
дуоденіт це запальний процес у слизовій оболонці ДПК (дванадцятипалої кишки), що викликає структурні зміни в слизовому покриві, і приводить до функціональних порушень органу. Згідно зі статистичними даними, більше 10% населення випробували на собі симптоми дуоденіту — це найпоширеніша патологія початкового відділу тонкої кишки.
Схильні до захворювання люди різних вікових категорій. Удвічі частіше зустрічається у чоловіків, що мають пристрасть до спиртного і схильних до «розгульного» способу життя. Важко переносять патологію жінки. У них вона супроводжується патологічними процесами в ендокринних залозах і ЦНС.
Провокують розвиток дуоденіту:
- харчові отруєння та інфекції;
- часте вживання провокаційної їжі (смажена, жирна, солона, копчена);
- спиртне або його сурогат;
- їжа всухом'ятку і пошкодження слизового покриву кишкової стінки чужорідним тілом.
Крім того , реакції запалення в слизових покривах стінок ДПК можуть бути наслідком аскаридоза, лямблій, або туберкульозу, ЛОР інфекцій та інфекцій жовчного міхура.
Наслідком можливих ускладнень певних захворювань (ураження слизового покриву шлунка, запальні патології в жовчному міхурі, виразкові ураження ХНН). Найчастіше, поштовхом для розвитку дуоденіту, є гастрит, хоча не виключено і вплив харчової алергії.
Симптоми дуоденіту, клінічні ознаки
Згідно стадії і тривалості клінічних ознак дуоденіт характеризується гострим і хронічним перебігом.
Гострий дуоденіт
Передумовою швидкому розвитку гострого дуоденіту служать отруєння, або любов до східних гострих страв. На їх фоні, запальні реакції на слизовій поверхні 12-ти палої кишки провокують утворення виразкових і ерозійних вогнищ, іноді на поверхневому шарі кишки утворюються виразкові порожнини заповнені гноєм (флегмони). Симптоми дуоденіту у дорослих на етапі гострого перебігу виявляються:
- Гострими болями в зоні шлунка;
- Розладом травлення;
- блювота, нудота і слабкістю.
Розвиток гострого процесу майже завжди провокують реакції запалення в кишечнику або шлунку. Часто це діагностують, як шлунковий дуоденіт, що в корені не вірно, запалення слизового покриву порожнини шлунка має свою назву — гастрит.
провокаційну роль, що сприяє розвитку патологічних реакцій запалення в слизовій структурі ДПК грає порушення рухливості або перистальтики, що ускладнює просування згущеного вмісту тонкого кишечника на виходi (дуоденостаз).
Якщо лікування правильно підібране і пацієнт дотримується щадну дієту, запальний процес в ДПК купірується досить швидко. Але, в разі повторного запалення стінок кишки, розвивається стадія хронічного перебігу захворювання.
Хронічний дуоденіт ХД

Хронічна стадія хвороби відрізняється тривалими запальними реакціями в нижньому відділі тонкого кишечника. Захворювання періодично загострюється або протікає зі слабкими симптомами, іноді з повною їх відсутністю.
Може протікати самостійно (екзогенно), як первинне захворювання, або бути вторинним (ендогенних), на тлі різних провокаційних чинників (неправильного харчування, шкідливих звичок, запальних патологій органів шлунково-кишкового тракту).
класифікується захворювання згідно характеру ураження:
- неатрофіческій (поверхневого).
- гіпертрофічна (ерозивного).
- атрофічні.
згідно локалізації — ураження проксимальних (центральних) і дистальних відділів ДПК. Виявляється множинними клінічними видами:
- гастрітоподобним;
- язвенноподобним;
- холецістоподобним;
- панкреаподобним;
- змішаним і безсимптомним.
Найбільш виразні симптоми хронічного дуоденіту виявляються в фазі сильного загострення хвороби. Виділяються: больові синдроми, пов'язані з патологіями шлунково-кишкового тракту (абдомінальні), з кишковими і шлунковими розладами (диспепсії), внаслідок загальних розладів.
Генезис больової симптоматики тісно пов'язаний з синдромом дуоденостаза — патологічним зміною моторно-евакуаторної функції ДПК, що провокує підвищену чутливість слизових стінок кишки:
- кислими залишками вмісту шлунка, при недостатній обробці;
- зміни гідролізу жовчного і панкреатичного секрету;
- функціональними порушеннями жовчного і вірзунгіева протоки (панкріотіческого);
- впливом токсинів бактеріальних мікроорганізмів.
Виражений характер загострень ХД майже завжди супроводжується ознаками синдрому «ледачого шлунка», обумовленого супутніми процесами — хронічним гастритом, локальними дефектами (ЯБЖ) гастродуоденальних виразок і рефлюкс дуоденита. Загальні симптоми хронічного дуоденіту виявляються:
- нездужання і хронічною втомою;
- Погіршенням працездатності;
- апатія до їжі і відразою до певної групи продуктів;
- Порушенням координації рухів і мігренню;
- Дратівливістю і нестійким настроєм
- Порушенням сну і тривожним почуттям;
- Підвищеною пітливістю або зябкостью;
- Гіпотонією і патологічними порушеннями серцевого ритму.
Абдомінальна симптоматика самої ДНК залежить від розташування запальних процесів і має свої характерні особливості.
Поверхневий неатрофіческій дуаденіт
дуаденіт фото
Обумовлений незначним запальними реакціями в слизових покривах дистального відділу тонкого кишечника, тривалістю більше трьох місяців. Патогенний фактор викликає структурний ущільнення в стінках кишечника і освіту на них гофрованих складок.
Провокують захворювання зовнішні провокуючі фактори з супутніми ознаками фундального (ураження тіла або дна шлунка) гастриту.
Симптоми поверхневого дуоденіту виражені больовим синдромом, що виникають зазвичай при прийомі їжі або відразу після нього. Супроводжується:
- підвищенням температурних показників;
- хворобливістю в животі і навколо пупкової зони;
- інтоксикаційної симптоматикою (блювота, нудота).
Гіпертрофічний (ерозивний) дуоденіт
Відрізняється поверхневим дефектом слизового покриву кишки внаслідок ерозійних уражень. Крім зовнішніх чинників, каталізатором розвитку можуть бути операційні втручання на внутрішніх органах, сепсис, тромбозним поразку вен, захворювання центральної нервової системи і крові.
У фазі загострення поверхневого антрального шлункового гастриту, в проксимальному відділі ДПК, больовий симптом здатний проявитися язвеноподобним ознакою , через півтора, дві години після їжі, в стані голоду, або в періоді нічного сну. Чергова порція їжі і лікування симптомів дуоденіту, купируют біль (в основному антацидними препаратами).
При ураженні дистальних відділів, хвороба проявляється больовий симптоматикою схожою з ознаками патологічного ураження підшлункової залоз і жовчних проток. Хворобливість проявляється в епігастральній зоні, проявляючись посиленням симптоматики після вживання м'яса, молока або солодощів.
Холецістоподобний варіант хвороби характеризується болями в правій зоні від пупка іррадіюючи в зону підребер'я цього ж боку, а панкреаподобний варіант в епігастральній ділянці, або в лівій зоні від пупка, поступово розливаючись по поперекової області.
Знижує больовий синдром цієї форми ерозивного дуоденіту, лікування миогенной спазмолітичними препаратами і спеціальною дієтою.
За умови моторно-евакуаторної розладів, больовий синдром може проявлятися приступообразно або бути присутнім постійно. Локалізується в правій пупкової зоні або в надчеревній (епігастральній) зоні, в супроводі бурчання і відчуття роздутості.
Особливо яскраво проявляється біль при ураженні серозного покриву ДПК. Вони присутні постійно і загострюються при русі і трясці.
дуоденіт з атрофічним плином
Викликає ураження залоз у верхньому відділі тонкого кишечника, що провокує розлади в секреторною функції ДПК і зниження вироблення травного соку. Слизовий покрив кишечника сильно стоншується.
Приєднання ентериту з проявами дисбалансу мікрофлори і порушеннями в прохідності в верхньому відділі кишечника (дуоденостаз), майже завжди виражається вагою в шлунку і почуттям переповнення, здуттям, газоутворенням і слабким стільцем.
При патологічних процесах в підшлунковій залозі, розладах травлення і серйозними процесами атрофічного гастриту, симптоми дуоденіту дванадцятипалої кишки атрофічного течії, відзначаються ознаками порушень в обмінних процесах і симптомами вітамінної недостатності — схуднення, сухий шкірний покрив, ламкі нігті і волосся.
При важких порушеннях функцій жовчних проток, відбувається пожовтіння шкіри і склер. На поверхні язика з'являється наліт жовтуватого, або жовто-білястого відтінку.
Лікування дуоденіту, препарати

Діагностується хвороба на підставі результатів гастроскопії. Додаткові методики включають:
- рентген контрастне обстеження шлунка і верхнього відділу товстого кишечника;
- біохімію крові і шлункового секрету;
- визначення рівня кислотності;
- Коптограмму;
- аналіз біоптату, при підозрі злоякісного процесу.
Лікування дуоденіту хронічної форми проводиться в залежності від клінічний проявів.
Пацієнту рекомендовано режим спокою і «голодна» дієта на два дні. За необхідності проводиться шлункове і кишкове промивання. Рекомендуються препарати адсорбуючого властивості, і лікувальна дієта — протерті і парові страви не гарячі і не холодні. При флегмонозном перебігу антибіотики або хірургічне втручання.
У стадії загострення пацієнти з хронічним дуоденітом лікуються в стаціонарних умовах. Терапія підбирається за наявністю фонових патологій, які викликали захворювання.
- При паразитарних патологіях — терапія препаратами «Прапори», «Фуразолідон» або «Хлоксін».
- Лікування інфекції helicobacter pylori проводиться антибиотикотерапией ( «Метронідазол»).
- Кислотність регулюється препаратами — «Омепразол», «Ранитидин» і їх аналогами.
- Кишкову слизову оболонку захищають обволікаючими засобами — «Де-етанолом» або «Сульфакратом».
- Для відновлення травних функцій застосовуються ферменти — «Панзинорм», «Мезим», «Фестал», «Креон», «Панкреатин».
- Профілактика запальних реакцій здійснюється відварами з деревію або аптечної ромашки.
- При порушенні моторики ДПК, через порушення травних функцій, причина усувається консервативним шляхом — дозованим збалансованим раціоном, жовчогінні препаратами або зондуванням і промиванням ДПК.
Прогноз і профілактика дуоденита
Основний фактор профілактики — правильно збалансований раціон харчування і помірність шкідливих звичок. Сприяють запобіганню хвороби — своєчасне обстеження та лікування патологічних процесів в системі шлунково-кишкового тракту, використання лікарських препаратів тільки за призначенням.
Запобігання рецидивів можливо лише при регулярному обстеженні і контролі стану лікарем.
При дотриманні всіх рекомендацій лікаря, прогноз сприятливий.
