Апоплексия яєчника несе серйозну загрозу здоров'ю і життю жінки. Прогноз сприятливий тільки при вчасно наданої допомоги і відсутності ускладнень.
Апоплексия яєчника, що це таке?
Апоплексия яєчника — це гостре гінекологічне захворювання, при якому відбувається розрив кровоносних судин і тканин яєчника. Невідкладне стан вимагає термінової медичної допомоги, оскільки крововилив в черевну порожнину загрожує великою крововтратою (до 2 л) і летальним результатом.
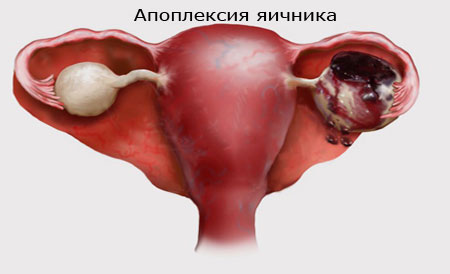
В яєчниках жінок репродуктивного віку знаходиться багато бульбашок, наповнених рідиною — це прімордіальние фолікули. Щомісяця в одному з них дозріває яйцеклітина. Вона виходить з фолікула (овулирует), на місці якого трохи пізніше утворюється жовте тіло. Без настання вагітності воно живе не довше двох тижнів, регресує, і починається менструація.
Під час овуляції і розвитку жовтого тіла, а особливо якщо ці процеси порушуються (наприклад утворюється кіста), судини тканин яєчника слабшають і без праці пошкоджуються. Це призводить до крововиливу.
Джерелом кровотечі можуть бути судини прімордіального фолікула, строми яєчника, кісти — жовтого тіла або фолікулярної. Спочатку кров скупчується, утворюючи гематому, а потім виливається в черевну порожнину.
Захворювання частіше виявляється у дівчат і жінок 18-45 років, коли яєчники активно функціонують. Якщо розрив уже мав місце, то ризик повторного крововиливу досить високий.
Причини виникнення апоплексії
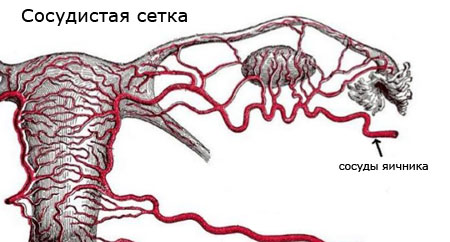
Випадки апоплексії лівого або правого яєчника частіше зустрічаються в другій половині циклу тому, що жовте тіло і дозрілий фолікул обплетені великим кількістю кровоносних судин. Також причину крововиливу вбачають у впливі лютеїнізуючого гормону гіпофіза — він активно виробляється під час овуляції.
Внутрішні чинники:
- Порушення процесу овуляції, коли при виході яйцеклітини пошкоджується не тільки стінка фолікула, а й прилеглі тканини яєчника.
- Васкуляризация жовтого тіла (розростання додаткових судин) або патології в його розвитку, наприклад, утворення кісти.
- Аномальне розташування матки.
- Запальний процес, коли тканини яєчника стають уразливими.
- Зростаюча пухлина матки або сусідніх органів, що чинить тиск на тканини.
- Спайковий процес в малому тазу, наприклад, на яєчнику після тривалого запалення.
- погана згортання крові.
- Патології судин яєчника — витончення, склероз, варикозне розширення оваріальних вен.
Зовнішні причини:
- Підвищення внутрішньочеревного тиску через фізичного перенапруження, статевого акту, підняття важких предметів, верхової їзди.
- Гінекологічний огляд за допомогою дзеркала, особливо в період овуляції.
- Травма черевної порожнини.
- Прийом антикоагулянтів — препаратів, що розріджують кров.
Апоплексия правого яєчника діагностується частіше, ніж лівого, оскільки з цього боку більше кровоносних судин і кровопостачання йде від центральної аорти.
Форми патології
Первісна класифікація апоплексії яєчника виділяє три форми захворювання:
- Больова форма — немає ознак внутрішньої кровотечі, але присутній біль.
- анемічного, або геморагічну, — є симптоми внутрішньочеревної кровотечі, больовий синдром може бути відсутнім.
- Змішану, яка поєднує два вищеназваних виду.
Сучасні медики вважають це поділ неточним , оскільки розрив яєчника завжди супроводжується крововиливом, і класифікують стан за ступенем тяжкості. Обсяг крововтрати визначає легку, середню або важку форму апоплексії.
Симптоми апоплексії яєчника

Основна ознака апоплексії яєчника — раптовий різкий біль в животі, обумовлена витіканням крові в черевну порожнину і нерідко іррадіює в область заднього проходу, пупкову зону і поперек. Кровотечі, крім больового синдрому, можуть супроводжувати інші симптоми:
- падіння артеріального тиску;
- запаморочення і слабкість;
- почастішання пульсу;
- зростання температури і озноб;
- сухість у роті;
- блювота, нудота;
- короткочасна втрата свідомості з уповільненням пульсу і зблідненням шкіри.
При апоплексії можуть спостерігатися міжменструальні виділення крові з піхви і часте сечовипускання (до 10 і більше разів на день).
Діагностика
Після вивчення скарг, історії хвороби (визначення фази менструального циклу, наявності супутніх патологій) і огляду жінки проводяться діагностичні дослідження:
- УЗД показує присутність рідини в черевній порожнині.
- Загальний аналіз крові виявляє зниження рівня гемоглобіну, а при запаленні і підвищення лейкоцитів.
- Пункція черевної порожнини з боку піхви, виконувана під загальним знеболенням.
- Лапароскопія — виступає одночасно методом діагностики і оперативного лікування.
Лікування апоплексії яєчника
При апоплексії яєчника операція — оптимальний метод терапії, проте деякі пацієнтки з легкою формою патології відмовляються від її проведення.
Але консервативна терапія не завжди ефективна і рекомендована лише тим жінкам, які вже мають дітей і не збираються більше народжувати.
Якщо вагітність планується, то лапароскопія виступає основною терапевтичною мірою. Під час операції проводиться коагуляція розриву або ушивання яєчника, а в разі кісти — її видалення.
Протипоказання до лапароскопії: критична крововтрата з непритомністю (геморагічний шок), порушення згортання крові, патології серцево-судинної системи, , сильне виснаження.
Консервативне лікування проводиться в стаціонарі під постійним наглядом медперсоналу і включає:
- стан повного спокою;
- накладення холоду на низ живота для звуження судин і зниження болю;
- препарати для усунення спазмів (Папаверин, Дротаверин, Но-шпа);
- прийом гемостатіков — кровоостанавливающих засобів (Транексам, Етамзилат, Амбен);
- фізіотерапія — електрофорез, СВЧ-терапія;
- вітамінотерапія (B1, B12, B6).
Повторення больового нападу розцінюється як показання до проведення хірургічного лікування.
Вагітність після апоплексії

В результаті оперативного лікування яєчник зберігає здатність виробляти яйцеклітини, так як при лапароскопії віддаляється тільки його частину. Тому при своєчасно наданій допомозі після апоплексії яєчника завагітніти можна.
Це стосується і повного видалення органу — при відсутності ускладнень яйцеклітини все одно будуть дозрівати з іншого боку, і можливість зачаття зберігається.
Проблеми виникають, якщо в черевній порожнині утворюються спайки. При перенесеної апоплексії яєчника, наслідки після операції можна звести до мінімуму, дотримуючись всіх вказівок лікаря.
Відновлювальний період включає в себе:
- протизапальну терапію антибіотиками;
- фізіотерапевтичні процедури;
- використання надійних засобів контрацепції протягом півроку після лапароскопії.
Ризик розвитку передаються статевим шляхом знижує прийом гормональних засобів (Ярина, Регулон, Новінет та інших).
Профілактика
Тканина яєчника після апоплексії схильна до повторного розвитку захворювання, тому важливі профілактичні заходи. При вираженому гормональному дисбалансі і порушеннях в роботі центральної нервової системи, що з'являються після анемічній форми патології, призначаються:
- засоби для поліпшення мозкового кровообігу;
- ноотропні ліки;
- гормональні контрацептиви;
- сечогінні, якщо підвищений внутрішньочерепний тиск.
Для всіх жінок обов'язково виключити провокуючі фактори — запалення придатків і інші хвороби органів малого таза, фізичне перенапруження. Особливо важливо берегти себе в другій половині циклу — в період овуляції, перед місячними і під час них.




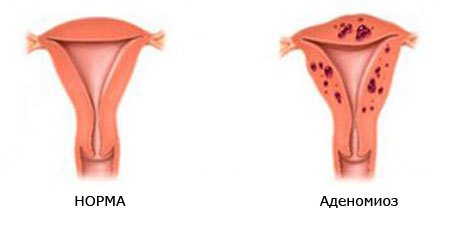 Щоб зрозуміти, що таке аденоміоз, необхідно мати уявлення про будову стінки матки. Її внутрішній шар, ендометрій збільшується в товщину під час менструального циклу, розростаючись в порожнину матки. Ендометрій розділений з міометрієм (м'язовим шаром) тонкої розмежувальної прошарком.
Щоб зрозуміти, що таке аденоміоз, необхідно мати уявлення про будову стінки матки. Її внутрішній шар, ендометрій збільшується в товщину під час менструального циклу, розростаючись в порожнину матки. Ендометрій розділений з міометрієм (м'язовим шаром) тонкої розмежувальної прошарком. 


 Так як гарднерельоз інфекція бактеріальна, нею можна заразитися при статевому акті. Однак не варто відносити це захворювання суто до венеричних інфекцій.
Так як гарднерельоз інфекція бактеріальна, нею можна заразитися при статевому акті. Однак не варто відносити це захворювання суто до венеричних інфекцій. 


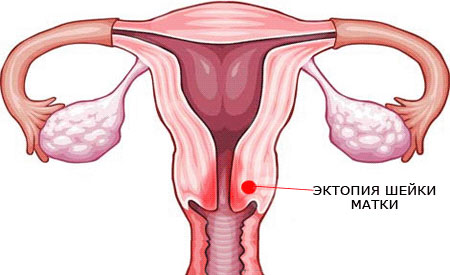
 Сучасні клініки своєму розпорядженні велику кількість способів позбавлення від ерозії. Частина з них не залишають рубців і підходять для тих жінок, які в майбутньому планують народження дитини.
Сучасні клініки своєму розпорядженні велику кількість способів позбавлення від ерозії. Частина з них не залишають рубців і підходять для тих жінок, які в майбутньому планують народження дитини.
 Естроген — загальна назва трьох гормонів: естріолу, естрадіолу та естрону. Виробляються яєчниками і частково залозами. Є гормонами першої фази менструального циклу.
Естроген — загальна назва трьох гормонів: естріолу, естрадіолу та естрону. Виробляються яєчниками і частково залозами. Є гормонами першої фази менструального циклу. 

 Під ознакою в медицині мається на увазі сукупність проявів захворювання, які спостерігає лікар. Він становить клінічну картину хвороби, спираючись не тільки на дані медичних досліджень, а й на скарги самої пацієнтки.
Під ознакою в медицині мається на увазі сукупність проявів захворювання, які спостерігає лікар. Він становить клінічну картину хвороби, спираючись не тільки на дані медичних досліджень, а й на скарги самої пацієнтки.





 Під час вагітності виділень з піхви може стати більше ніж зазвичай. Це пов'язано з гормональною перебудовою організму і з необхідністю посилити захист від проникнення інфекції в порожнину матки.
Під час вагітності виділень з піхви може стати більше ніж зазвичай. Це пов'язано з гормональною перебудовою організму і з необхідністю посилити захист від проникнення інфекції в порожнину матки. При наявності ненормального за кольором, об'ємом або запаху характеру виділень потрібна консультація гінеколога.
При наявності ненормального за кольором, об'ємом або запаху характеру виділень потрібна консультація гінеколога.

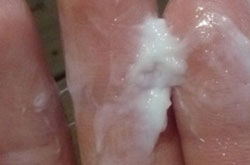 Кремоподібні виділення з запахом ознака патології. Поширеність цього симптому серед жінок репродуктивного періоду становить 35%, а в деяких випадках може досягати 95%.
Кремоподібні виділення з запахом ознака патології. Поширеність цього симптому серед жінок репродуктивного періоду становить 35%, а в деяких випадках може досягати 95%. 