Зміст
- 1 Причини прискореного пульсу
- 2 Алгоритм дії
- 3 Як заспокоїти серцебиття в домашніх умовах
- 4 Медикаментозні ліки для заспокоєння пульсу
Нервовий стан людини може значно підвищити частоту скорочень серцевого м’яза. Як гарантовано заспокоїти серцебиття – дуже важливе завдання, оскільки часта тахікардія неодмінно з часом викличе збій у роботі органу. Підвищене навантаження на орган передчасно його зношує, і як результат – у пацієнта розвивається серцева недостатність або напади стенокардії. Є безліч методів знизити частоту серцебиття, як з допомогою медикаментів або народних методів, так і з допомогою прийому вітамінів, використання різних психологічних технік або прийомів.Слід також пам’ятати, що при будь-яких виникли ознаки, що вказують на те, що швидкість скорочення міокарда відійшла від норми, і дане явище спостерігається часто, то обов’язково слід відвідати лікаря кардіолога, щоб він встановив причину і назвав діагноз. Адже учащенная тахікардія часто супроводжується деякими хворобами серця, які не слід ігнорувати. Також важливу роль у цьому питанні відіграє психологічний фактор, так як нервовий стан безпосередньо впливає на швидкість скорочення серцевого м’яза. Варто знати, як можна самостійно нормалізувати серцебиття.
Причини прискореного пульсу
Симптоми тахікардії найчастіше виникають по причині елементарної стресу і будь-х інших нервових обставин. Механізм виникнення серцебиття при нервовому напруженні обумовлений викидом адреналіну в кров при стимуляції ЦНС, внаслідок чого міокард починає швидше і інтенсивніше качати кров, але при цьому судини звужуються. Занадто часті викиди адреналіну викликають згодом патологічну тахікардію та артеріальну гіпертензію. Крім того, провокують прискорення ритм серця також такі фактори:
- Ендокринні порушення, спочатку пов’язані з порушенням змісту нормальної кількості тиреоїдних гормонів
- Онкологічні захворювання
- Інфекційні ураження з сильною гіпертермією, яка провокує виникнення сильного серцебиття
- Анемія у гострій ступеня
- Часте зловживання спиртним, стимуляторами, кофеїном, наркотиками
- Тютюнопаління
- Гіповітаміноз, недостатність мінералів в організмі
- Вагітність
- Хронічне недосипання і перевтома
- Сильне переїдання (після їжі переповнені стінки шлунка тиснуть, тому зростає тиск, так само як і посилюється серцебиття)
- Ожиріння (велика вага змушує серце працювати посилено)
- Нейроциркулярна дистонія
- Атеросклероз, ішемічна хвороба серця, пороки, аритмії, міокардит
- Сильні фізичні навантаження з котрі не звикли до них організмом
- Стрибки артеріального тиску.
Залежно від причини виникнення потрібно підібрати заспокійливі засоби.
Алгоритм дії
Як можна заспокоїти пульс, якщо під рукою немає таблеток або сторонньої допомоги? Потрібно провести ряд маніпуляцій:
- Спочатку треба припинити будь-які рухи, необхідно лягти або сісти за можливості, загалом, зайняти зручне положення
- Потім слід створити доступ до повітря – відчинити вікна або кватирки
- Потрібно зробити глибокий вдих з напруженням або затримати дихання після вдиху і видиху
- У місці з’єднання шиї і щелепи рекомендується масажувати сонну артерію, щоб знизити частоту ударів, силу натискання і місце повинен підказати спеціаліст
- Занурити обличчя в холодну воду, що відразу сповільнить серцеві удари, так як в цей механізм дії закладений інстинкт, який є у всіх ссавців
- Викликати блювоту, натиснувши ложкою на корінь язика, що знизить частоту серцевих скорочень
- Якщо під рукою все ж виявилися медикаменти – можна випити 20 крапель ковалола, валокордину або барбовала, адже всі краплі на основі фенобарбіталу урежают ритм серця.
Як заспокоїти серцебиття в домашніх умовах
Пульс в домашніх умовах заспокоїти цілком реально. Для початку потрібно переконатися, що це саме тахікардія. Основними ознаками прискореного пульсу є:
- Задишка
- Часте дихання, з переривчастими звуками
- Відчуття сильних і швидких ударів за грудиною
- Блювотні позиви
- Посиленим виділенням поту, особливо в області долонь
- Паніка, страх
- Підвищені показники артеріального тиску (не завжди).
Якщо дані стани виникають досить часто, слід в обов’язковому порядку відвідати лікаря, що працює у напрямку кардіології. Нормалізувати частоту серцевих скорочень потрібно в будь-якому випадку до приїзду лікарів швидкої допомоги, можливо, знадобиться допомога іншої людини. Алгоритм дії був раніше описаний, він підходить у будь-яких випадках, особливо, якщо під руками немає лікарських препаратів. Якщо після лікарського обстеження серйозних патологій з боку серцево-судинної системи або щитовидної залози не було виявлено, а тахікардія періодично дає про себе знати, то контролювати її можна, дотримуючись певних правил:
- Припинити палити, а краще взагалі не починати, адже куріння – ворог серця і судин номер один
- Вживати спиртне обережно, рідко і в невеликих кількостях, в ідеалі – припинити пити алкоголь взагалі
- Повністю усунути або максимально обмежитися кофеїновими напоями (в якості заміни краще використовувати чай або цикорій)
- Вчасно здавати аналізи, регулярно проводити медичні обстеження
- Частіше відпочивати, не перепрацьовувати, адже при нормалізації режиму життя показники тиску найчастіше приходять в норму
- Висипатися, адже хронічне недосипання – вірний шлях до гіпертонії і тахікардії
- Мінімізувати стресові ситуації в житті, припинити нервувати по можливості, так як часте і надмірне збудження ЦНС – вірний шлях до хвороб міокарда
- Потрібно проводити дихальні гімнастики, адже правильне дихання також може уповільнити пульс.
Медикаментозні препарати для заспокоєння пульсу
До таких засобів належать:
- Бета-блокатори селективного і неселективного типу. Цими засобами переважно лікують підвищений тиск, ішемічну хворобу серця, стенокардію. Також вони стійко знижують кількість серцевих скорочень, пригнічують негативний вплив нейромедіаторів адреналіну і норадреналіну на серцевий м’яз.
- Блокатори кальцієвих каналів – також знижують частоту серцевих скорочень, запобігають аритмії, покращують ниркову функціональність, борються зі стенокардією.
- Серцеві глікозиди, зокрема дигоксин – вони знижують частоту передачі нервових імпульсів в серцевий м’яз.
- Калій і магній – мікроелементи, при дефіциті яких можуть виникати аритмії або тахікардії, просте поповнення їх в раціоні може істотно полегшити стан.
- Заспокійливі речовини, які пригнічують активність нервової системи. До них можна віднести настоянки , , , глоду, валідол.
- Об’єднані заспокійливі препарати – , , , та інші аналоги.
Відвари трав при тахікардії
Відвари трав використовуються в народній медицині. Робити сам відвар нескладно, але слід знати перелік робочих рослин. До них можна віднести: м’яту, мелісу, валеріану, пустирник, календулу, горицвіт, горицвіт, конвалію, наперстянку (останні два належать до рослинних серцевих глікозидів).

 Друге покоління антигістамінних препаратів практично позбавлене снодійного ефекту, рідше виникає сухість у роті, їх дія починається раніше і триває довше, ніж у перших препаратів (Димедрол, Тавегіл).
Друге покоління антигістамінних препаратів практично позбавлене снодійного ефекту, рідше виникає сухість у роті, їх дія починається раніше і триває довше, ніж у перших препаратів (Димедрол, Тавегіл).
 Рекомендуємо прочитати статтю про призначення Нітрогліцерину. З неї ви дізнаєтесь про препарат та його впливі на організм, протипоказання і побічні ефекти, правильному застосуванні та аналогах.
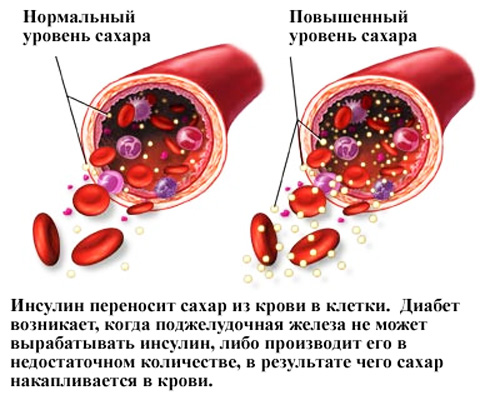
Рекомендуємо прочитати статтю про призначення Нітрогліцерину. З неї ви дізнаєтесь про препарат та його впливі на організм, протипоказання і побічні ефекти, правильному застосуванні та аналогах. В домашніх умовах можливо дізнатися вміст глюкози в крові за допомогою декількох способів. Найбільш поширені – експрес-метод з використанням особливих тест-смужок, глюкометрів стандартного типу з проколом пальця і сенсорних апаратів, аналізують склад крові при торканні пальцем екрана. Вони рекомендовані для щоденного використання пацієнтам, які контролюють перебіг цукрового діабету.
В домашніх умовах можливо дізнатися вміст глюкози в крові за допомогою декількох способів. Найбільш поширені – експрес-метод з використанням особливих тест-смужок, глюкометрів стандартного типу з проколом пальця і сенсорних апаратів, аналізують склад крові при торканні пальцем екрана. Вони рекомендовані для щоденного використання пацієнтам, які контролюють перебіг цукрового діабету.
 Тест-смужки для визначення цукру в крові
Тест-смужки для визначення цукру в крові
 Дитячий глюкометр
Дитячий глюкометр

 Рекомендуємо прочитати статтю про аналізах при гіпертонії. З неї ви дізнаєтесь про те, які потрібно здавати аналізи при гіпертонії, що призначають в стаціонарі, а також про лабораторних маркерах при хворобах серця.
Рекомендуємо прочитати статтю про аналізах при гіпертонії. З неї ви дізнаєтесь про те, які потрібно здавати аналізи при гіпертонії, що призначають в стаціонарі, а також про лабораторних маркерах при хворобах серця.


 Рекомендуємо прочитати статтю про процедуру склеротерапія геморою. З неї ви дізнаєтесь про суть методу, переваги і недоліки склеротерапії, показання і протипоказання, а також про відновлення і можливі наслідки після.
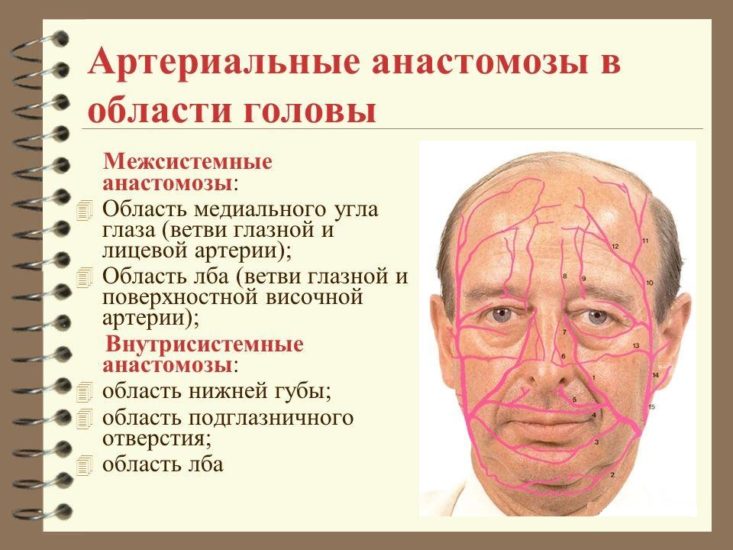
Рекомендуємо прочитати статтю про процедуру склеротерапія геморою. З неї ви дізнаєтесь про суть методу, переваги і недоліки склеротерапії, показання і протипоказання, а також про відновлення і можливі наслідки після. Анастомози – це частина кровоносної системи. Вони з’єднують між собою гілки одного судини або двох великих, а також артерії і вени в обхід капілярів. У нормі спазмированы, розширюються при підвищеному навантаженні або перешкоджання рухові крові. При закупорці ці сполуки забезпечують колатеральний кровообіг. Для його дослідження використовують УЗД з допплерографією та ангіографію.
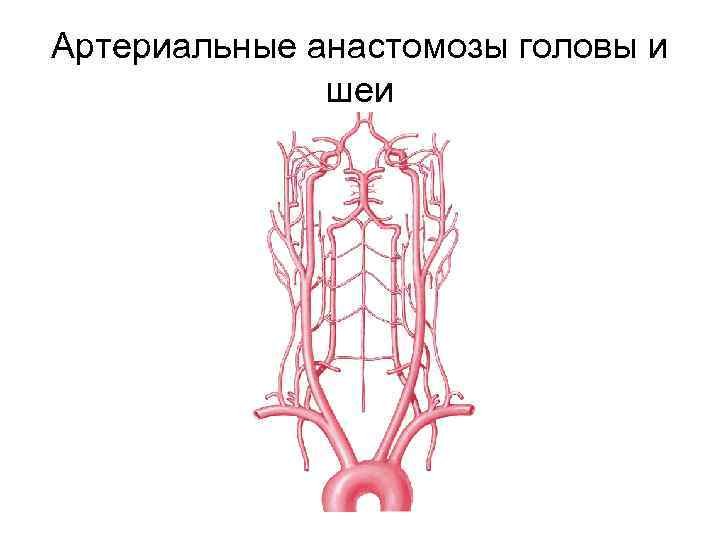
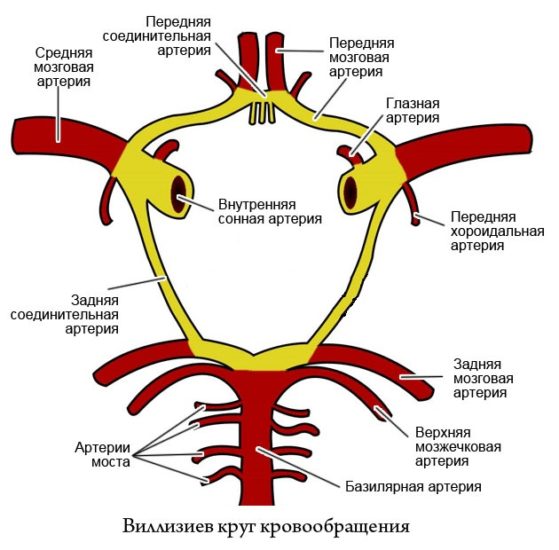
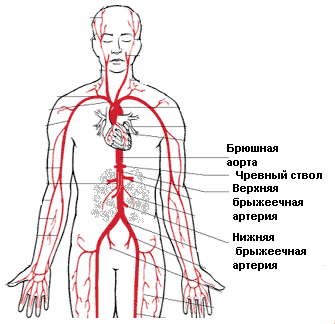
Анастомози – це частина кровоносної системи. Вони з’єднують між собою гілки одного судини або двох великих, а також артерії і вени в обхід капілярів. У нормі спазмированы, розширюються при підвищеному навантаженні або перешкоджання рухові крові. При закупорці ці сполуки забезпечують колатеральний кровообіг. Для його дослідження використовують УЗД з допплерографією та ангіографію.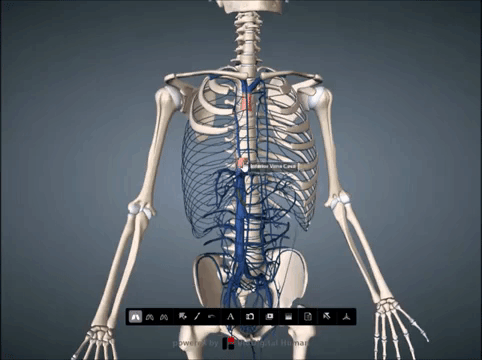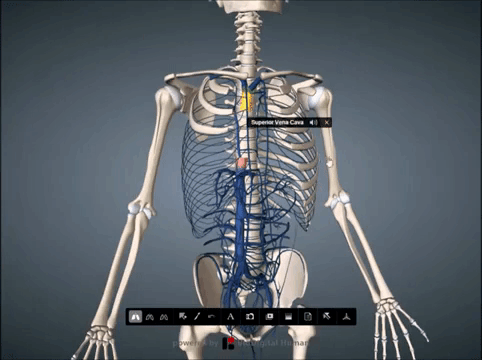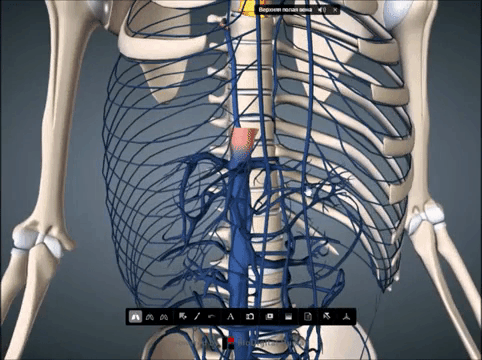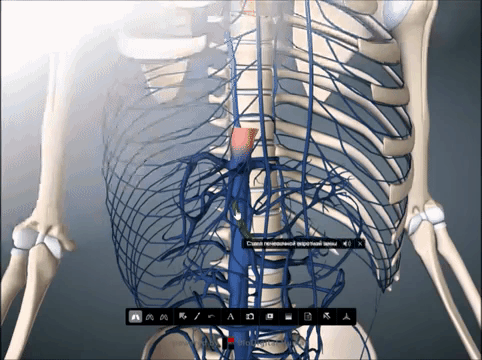
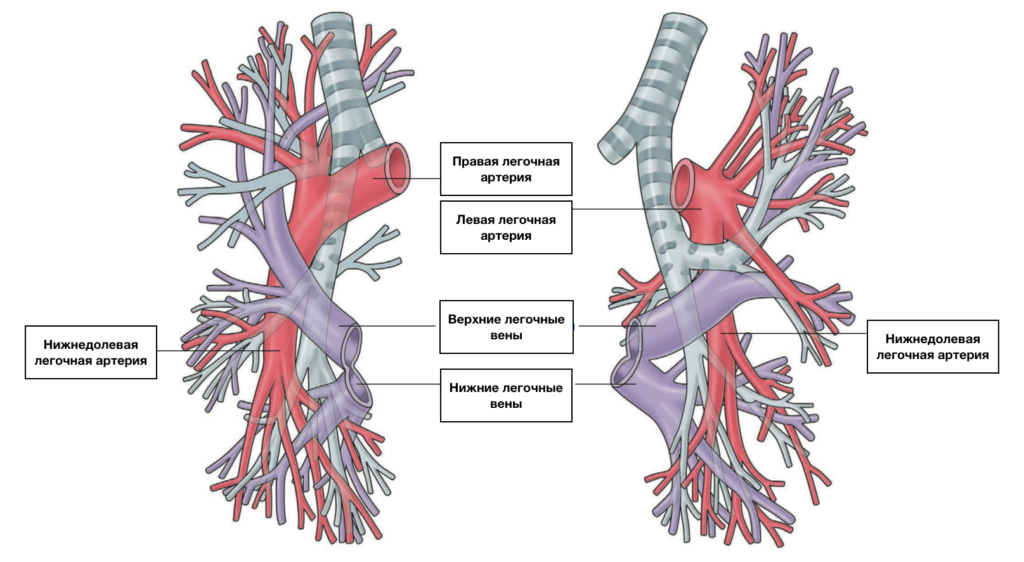 Анастомози легеневої артерії
Анастомози легеневої артерії
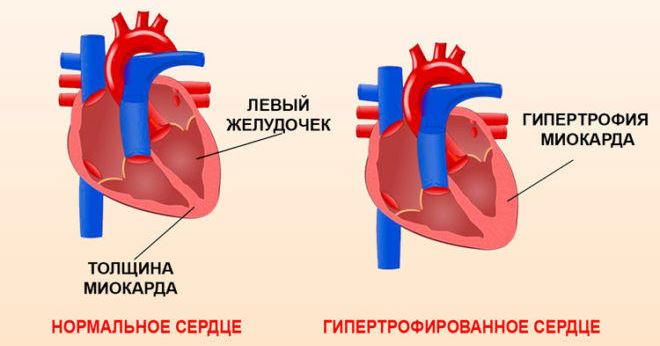
 – перевантаження передсердь і шлуночків, гіпертрофія міокарда, показано добове моніторування і навантажувальні проби для виявлення переносимості фізичної активності, прихованих порушень ритму або коронарної недостатності;
– перевантаження передсердь і шлуночків, гіпертрофія міокарда, показано добове моніторування і навантажувальні проби для виявлення переносимості фізичної активності, прихованих порушень ритму або коронарної недостатності;
 На перших етапах хворим необхідно введення заспокійливих препаратів (Діазепам) і знеболюючих (Морфін, Дроперидол).
На перших етапах хворим необхідно введення заспокійливих препаратів (Діазепам) і знеболюючих (Морфін, Дроперидол).