Синдром Жильбера — це одна з різновидів спадкового пігментного гепатоза. Він пов'язаний з порушенням обміну білірубіну в печінці і захворюванням називається умовно. Правильніше вважати його генетично обумовленої особливістю організму.
Назва патологія отримала на прізвище французького лікаря Августина Гілберта, саме він першим виявив синдром. Захворювання передається від батьків дітям — джерелом може бути як мати, так і батько. Такий тип спадкування називають аутосомно-домінантним.
Хвороба частіше виявляється у чоловіків і зустрічається у 2-5% населення планети.
Синдром Жильбера що це таке простими словами
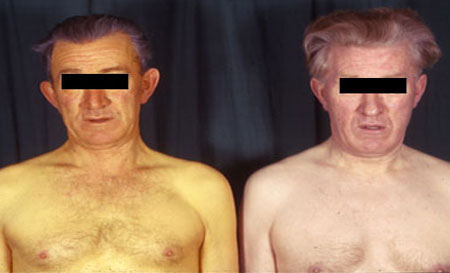
фото симптомів
Це вроджене хронічне захворювання, при якому порушена утилізація вільного білірубіну в клітинах печінки — гепатоцитах. Інші назви — доброякісна, негемолітична сімейна жовтяниця, конституційна гіпербілірубінемія.
Що таке синдром Жильбера? Простими словами можна описати як процес накопичення в крові білірубіну, який в нормі перетворюється в печінці і виводиться з організму з жовчю.
Чим небезпечний синдром Жильбера? Прогноз захворювання сприятливий — воно не призводить до летального результату і, протікаючи в основному в хронічній формі, не приносить болю і дискомфорту.
Багато протягом життя навіть не підозрюють про наявність у себе хвороби до тих пір, поки в крові не виявляється підвищення білірубіну.
Але при недотриманні дієти, режиму або через передозування ліків і в силу інших факторів перебіг захворювання загострюється і, іноді, розвиваються ускладнення — , панкреатит, холангіт, хронічний гепатит і вкрай рідко — печінкова недостатність. Говорячи простою мовою, ви можете і не запідозрити цю хворобу (особливо при відсутності видимих симптомів пожовтіння), поки не перетнете якийсь рубіж в харчуванні або лікуванні.
- Е80.4. — Код синдрому Жильбера по МКБ 10 (міжнародної класифікації хвороб).
Причина синдрому Жильбера
Білірубін утворюється при розпаді гемоглобіну, і первинна незв'язана форма цієї речовини токсична. У нормі його обмін складається з декількох ступенів:
- транспортування в плазмі крові до печінки;
- захоплення його молекул гепатоцитами;
- перетворення в нетоксичну, пов'язану форму (кон'югація);
- билиарная екскреція, або простими словами — потрапляння в жовчний секрет;
- остаточне руйнування і виведення в кишечнику, куди жовч потрапляє з жовчного міхура.
Причина синдрому Жильбера полягають в мутації гена UGT 1A1. Він відповідає за роботу ферменту, що перетворює молекулу білірубіну в невільну форму. При захворюванні його активність знижується приблизно на третину від норми. Цьому також супроводжує:
- Зниження здатності гепатоцитів захоплювати білірубін;
- Збій в функціонуванні ферменту, який транспортує його до мембран печінкових клітин.
В результаті перші три ступені обміну білірубіну порушені, він накопичується в крові і при загостреннях призводить до розвитку симптомів хвороби Жильбера, мова про які піде далі.
Симптоми синдрому Жильбера, фото
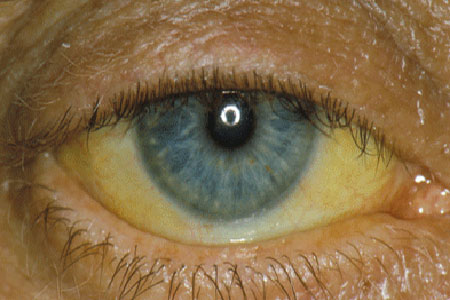
фото прояви синдрому Жильберта
У період ремісії синдром ніяк себе не проявляє. Перші симптоми в більшості випадків виявляються в період статевого дозрівання — від 13 до 20 років. У більш ранньому віці хвороба дає про себе знати в разі зараження дитини гострим вірусним гепатитом.
Ознаки та симптоми хвороби Жильбера розвиваються тільки при загостренні, і в переважній більшості випадків це помірна жовтяниця.
Проявляється вона фарбуванням шкіри, слизових оболонок і склер в жовтий колір — так звана «печінкова маска». Виразність відтінку добре помітна, коли рівень білірубіну в крові досягає 45 мкмоль / л і більше. До жовтяниці додається поява ксантелазми — жовтих зернистих включень під шкірою верхніх і нижніх повік, що пов'язано з дисплазією сполучної тканини.
Близько половини хворих скаржиться на дискомфорт в шлунково-кишковому тракті:
- нудоту;
- зниження апетиту;
- відрижку;
- печію;
- метеоризм;
- порушення стільця.
Додаткові симптоми:
- слабкість, запаморочення;
- неприємні відчуття в області печінки;
- гіркий присмак у роті;
- набряклість ніг;
- зниження артеріального тиску;
- задишка і болі в серці;
- тривожність, дратівливість;
- головні болі.
При загостреннях синдрому нерідко змінюється колір виділень — , а кал стає безбарвним.
Протягом життя провокаторами загострення хвороби виступають:
- Порушення підтримуючої дієти, голодування;
- Вживання алкоголю або наркотиків;
- Високі фізичні навантаження;
- Стрес, перевтома;
- Вірусні інфекції (грип, герпес, ВІЛ та інші);
- Гострі форми наявних хронічних патологій;
- Перегрів організму, переохолодження.
Прийом у великих кількостях деяких препаратів також впливає на загострення генетичного синдрому Жильбера. До них відносяться: Аспірин, Парацетамол, Стрептоміцин, Кофеїн, глюкокортикоїди, Левоміцетин, Циметидин, Рифампіцин, Хлорамфеникол.
Діагностика синдрому Жильбера
Після огляду та збору анамнезу (скарг, історії хвороби) проводиться лабораторне обстеження. Лікуючий лікар направляє здати аналізи на синдром Жильбера, серед яких виділяють спеціальні діагностичні тести:
- Голодування. Першу пробу білірубіну беруть натщесерце вранці перед проведенням тесту, другу — через 48 годин, протягом яких людина отримує з харчуванням не більше 400 ккал на добу. При захворюванні рівень білірубіну за дві доби збільшується на 50-100%.
- Проба з фенобарбіталом. Якщо синдром Жильбера має місце, то прийом даного препарату протягом п'яти днів призводить до зниження білірубіну в крові.
- Тест з нікотиновою кислотою. 40 мг речовини вводять внутрішньовенно, і якщо відсоток білірубіну зростає, то результат вважається позитивним.
Інші методи діагностики:
- аналіз сечі на присутність білірубіну;
- біохімічний і загальний аналіз крові;
- молекулярна діагностика ДНК;
- дослідження крові на наявність вірусного гепатиту;
- аналіз на стеркобилин — при синдромі Жильбера цей продукт розпаду білірубіну в калі не виявляється;
- коагулограмма — оцінка згортання крові.
Діагностика синдрому Жильберта включає і такі методи, як УЗД і комп'ютерна томографія черевної порожнини, біопсія печінки і еластографія (вивчення печінкової тканини на виявлення фіброзу).
Тактика лікування синдрому Жильберта
У період ремісії, який може тривати багато місяців, років і навіть все життя, спеціальне лікування не вимагається. Тут головне завдання — не допустити загострення. Важливо дотримуватися дієти, режим праці та відпочинку, не переохолоджуватися і уникати перегріву організму, виключити високі навантаження і безконтрольний прийом ліків.
Лікування хвороби Жильбера поява жовтухи включає застосування медикаментів і дотримання дієти. З лікарських засобів використовуються:
- Барбітурати — знижують концентрацію білірубіну в крові;
- Гепатопротектори (Ессенціале, Урсосану, Карсил, екстракт розторопші) — підтримують функції печінки;
- Жовчогінні препарати (Хофітол, карловарская сіль, Холосас) і трави з аналогічною дією — прискорюють рух жовчі;
- ентеросорбенти (полісорб, ентеросгель, активоване вугілля) — допомагають виводити білірубін з кишечника;
- Засоби для профілактики холециститу і жовчнокам'яної хвороби.
Підліткам замість сильнодіючих барбітуратів можуть призначити Флумецінол. Його приймають в невеликих дозах і перед сном, оскільки він викликає сонливість і млявість.
Фізіотерапевтичні заходи включають застосування фототерапії, при якій за допомогою синіх ламп руйнується білірубін, накопичений в шкірі.
неприпустимі теплові процедури в області живота і печінки.
При необхідності проводиться симптоматичне лікування блювоти, нудоти, печії, діареї та інших розладів травної системи. Обов'язковий прийом вітамінів, особливо групи B. Попутно проводиться санація всіх наявних в організмі вогнищ інфекції і терапія патології жовчовивідних шляхів.
Якщо рівень білірубіну в крові досягає критичної позначки (вище 250 мкмоль / л), то показано переливання крові і введення альбуміну.
Дієта при синдромі Жильбера
Лікувальне харчування передбачає використання , при якому вирішуються:
- різні види круп;
- нежирне м'ясо і риба;
- фрукти і овочі — свіжі і відварні;
- знежирений кефір, сир, йогурт, ряжанка;
- сухе печиво, пшеничний хліб;
- свіжовичавлені некислі соки, неміцний чай, компот;
- овочеві супи.
Заборонені:
- здобна випічка;
- сало, жирне м'ясо;
- шпинат;
- гірчиця, перець, інші спеції і прянощі;
- кави;
- шпинат і щавель (так як містять щавлеву кислоту);
- шоколад, какао;
- яйця;
- алкогольні і газовані напої;
- морозиво, жирне молоко, сметана, сир.
Повний вегетаріанство протипоказане.
Дотримання дієти при синдромі Жильбера не тільки полегшує стан під час жовтяниці, але і знижує ризик розвитку загострень.
Холецистит: форми, симптоми і лікування, дієта
Холецистит може ховатися під багатьма масками. І хоча основний його ознака — , іноді захворювання імітує серцевий напад, ревматичні болі, алергічну реакцію.
Вчасно розпізнати холецистит і призначити правильне його лікування — головна мета лікарів. Від цього залежить успішний результат і виключення важких наслідків.
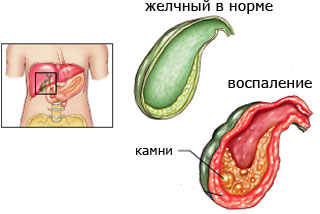
Холецистит, що це таке?
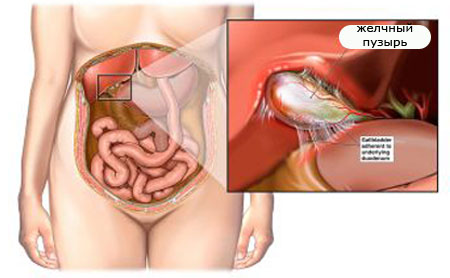
Холецистит — це запальний процес в жовчному міхурі, протікає гостро або хронічно. Саме для холециститу характерна гіркота в роті, періодично виникають болі в правому підребер'ї (власне печінка не болить!) І неприємне відчуття подташніванія. Найчастіше захворювання вже в хронічній формі діагностується у жінок після 40 років. Однак нерідкі випадки і гострого холециститу у дітей.
Обов'язкові фактори виникнення холециститу: порушення відтоку жовчі і розмноження патогенних мікроорганізмів, що потрапляють в жовчний міхур через протоки і кишечника, з кров'ю або лімфою з вогнищ хронічної інфекції.
Причини холециститу:
- дискінезія жовчовивідних шляхів (при вродженому аномальному будові жовчних проток, зараженні печінки лямбліями);
- жовчнокам'яна хвороба (камені в жовчному міхурі можуть бути як причиною, так і наслідком холециститу);
- патологія шлунково-кишкового тракту — гепатит, панкреатит, панкреатичний рефлюкс, ентероколіт, дисбактеріоз, ;
- ендокринна патологія — , ожиріння;
- вагітність і прийом оральних контрацептивів;
- важкі отруєння.
До провокуючих чинників можна віднести наступні похибки способу життя і деякі захворювання:
- мала рухова активність;
- нераціональне харчування — надмірне вживання жирного і смаженого, перекушування, пристрасть до фаст-фуду;
- згубні звички — алкоголь, куріння;
- підвищена емоційність, стреси;
- вогнища інфекції в організмі — пієлонефрит і цистит, тонзиліт і , і простатит;
- порушення кровопостачання жовчного міхура (при атеросклерозі, гіпертонії);
- прийом деяких лікарських засобів і алергічні реакції.
Важливу роль відіграє і спадкова схильність. Однак ризик холециститу в таких випадках мінімальний, якщо людина веде правильний спосіб життя.
Симптоми холециститу за формами хвороби
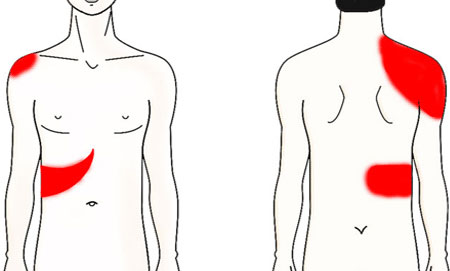
симптоми болю при холециститі, фото
Холецистит (МКБ К81) може початися гостро після впливу провокуючого фактора або ж повільно (хронічна форма) з поступовим розвитком симптомів. Від форми холециститу залежать симптоми хвороби і тактика її лікування.
Гострий холецистит (МКБ 81,0)
Гостре запалення може протікати по двома варіантами: калькульознийхолецистит (з утворенням конкрементів в жовчному міхурі) і акалькулезний (протікає без каменеутворення).

гіркота в роті перша ознака холециститу
Основні :
- Болі в правому підребер'ї — періодично виникають інтенсивного характеру при спазмі ж / в шляхів, тупі постійні — при міхурово гіпотонії. Часто іррадіюють в епігастрії, поперек, лопатку. ключицю і шию з правого боку.
- Диспептичні явища — гіркота в роті, відрижка гірким, нудота і блювота (жовті / помаранчеві блювотні маси — ознака присутності жовчі), здуття кишечника.
- Загальна симптоматика — слабкість, пітливість, дратівливість, безсоння, підвищення температури.
Залежно від ступеня вираженості запальної реакції діагностують холецистит:
- катаральний — неінтенсивним хворобливість, температура нормальна або до 37,5 ° С;
- флегмонозний — виражені болі, що посилюються при повороті тіла або кашлі, температура досягає 38,0-39,0? С, виражена тахікардія (110-120 в хв) в стані спокою, рефлекторне відставання при диханні правої сторони черевної стінки, слабкі кишкові шуми;
- гангренозний — наслідок відсутності лікування в флегмонозной стадії, бурхливу течію і важкий стан хворого, такестан загрожує життю пацієнта.
Нетипова варіанти перебігу холециститу (МКБ 81.8-81.9):
- кардіальний — болі в серці, аритмія;
- ревматичний — суглобові і серцеві болі, характерні для ревматизму зміни на ЕКГ;
- шлунково кишковий — переважання симптомів з боку шлунково-кишкового тракту (порушений стілець, метеоризм, нудота, блювота);
- тіреотоксіческій — висока дратівливість, субфебрильна температура, періодично виникає прискорене серцебиття;
- нейрогенний — мігренеподібні головні болі , безсоння, депресія, підвищена уразливість і дратівливість;
- алергічний — рецидивна кропив'янка, напади задухи,еозинофілія в крові.
Хронічний холецистит (МКБ 81.1)
Симптоми холециститу у дорослих часто розвиваються поступово внаслідок тривалого порушення режиму харчування або при сформованих каменях в жовчному міхурі. Загострення протікають по типу гострого запалення.
Однак навіть в період ремісії (тимчасового поліпшення) у хворого нерідко відзначається субфебрилітет, слабка жовтушність шкіри та склер, свербіж шкіри (як наслідок надходження жовчних пігментів в кров).
Лікування холециститу у дорослих

Діагноз «холецистит» ставиться на основі характерних скарг хворого і результати діагностичних досліджень (УЗД, дослідження крові загальне і біохімія, рентген з контрастом, фіброгастродуоденоскопія, комп'ютерна томографія, посів жовчі).
Медикаментозне лікування холециститу у дорослих включає:
- Для усунення спазму — Но-шпа, Папаверин, платифілін, Анальгін, Баралгин;
- При виявленої гіпотонії жовчного міхура — жовчогінні препарати (Аллохол, Холензим);
- При вираженому запаленні — антибіотики широкого спектру дії;
- При холестазі і почався камнеобразовании — Урсодезоксихолева кислота, прийом 1 -3 місяці;
- Для нормалізації синтезу жовчі — гепатопротектори (Хофітол, Гепабене, Карсил);
- При вираженій -заспокійливі (Собача, Валеріана).
Додаткові заходи:
- фітотерапія — чаї з безсмертник, звіробоєм, кукурудзяними рильцями, м'ятою;
- процедура сліпого зондування (тюбажу) — проводиться 1 раз в 7 днів, тільки при відсутності спайок і виражених звужень жовчних проток;
- фізіопроцедури — електрофорез, діатермія, грязелікування, індуктотермія;
- холецистектомія — оперативне лікування показано тільки при ускладненому калькульозному холециститі (великі камені), гангренозний формі із загрозою перитоніту.
Загострення холециститу лікувальна тактика
Нерідко хронічний холецистит дає загострення у вигляді жовчної коліки. Гострі болі при цьому супроводжуються посиленням жовтяниці, падінням тиску, нестримним блюванням, знебарвлення калу і потемніння сечі.
Для швидкого купірування больового синдрому використовується Платифиллин, а спазмолітики застосовуються внутрішньовенно.
Якщо жовчний колька викликана закупоркою жовчних проток великими каменями (більше 2 см) і не купірується в найкоротші терміни медикаментозними засобами, значно підвищується ризик перитоніту.
В таких випадках проводиться екстрена лапароскопічна (через мініразрези) або відкрита (широке розсічення черевної стінки в правому підребер'ї) операція.
Дієта: особливості харчування при холециститі
Дієтичне харчування — невід'ємна частина успішного лікування холециститу. Дієта при холециститі дотримується тривалий час, щоб уникнути рецидивів хвороби і попередження каменеутворення.
Заборонені продукти:
- жирне м'ясо і риба, сало, субпродукти (печінка, нирки);
- смажена їжа, яєчний жовток;
- бобові (горох, квасоля);
- випічка, торти;
- маринади і домашні соління, соуси (кетчуп, майонез);
- фрукти з кислим смаком;
- часник, щавель, редис, цибулю, шпинат;
- гриби;
- прянощі, оцет, гірчиця, хрін;
- алкоголь;
- лимонади, кава, шоколад, какао, морозиво;
- цукор (обмежити вживання щоб уникнути зміни складу жовчі).
Дозволені продукти при холециститі:
- нежирне м'ясо, рибу і ковбаси;
- нежирні молочні продукти (знежирений сир, сметана, сир, йогурти);
- зерновий хліб, нездобне печиво;
- нерафіновані олії (оливкова);
- деякі солодощі — варення, натуральний мармелад, зефір, мед (має виражену жовчогінну дію);
- некислі фрукти;
- геркулес, гречка, макарони;
- киселі, компоти, солодкі соки, неміцний чай, кава з додаванням молока;
- куркума як приправу дострав.
При хронічному некалькулезном холециститі дієтичне харчування допоможе запобігти розвитку гострих нападів кольки і важких ускладнень. Навіть після холецистектомії пацієнт повинен дотримуватися дієти для підтримки нормального травлення.
Кишковий грип: симптоми і лікування, ускладнення, проілактіка
Почувши слово «грип», всі звикли уявляти банальну застуду. Але це не завжди так, що ж це таке? Кишковий грип це ротавірусний гастроентерит, який представляє собою найпоширенішу гостру кишкову інфекцію.
Її особливістю є поєднання кишкової симптоматики з респіраторною. Найбільша захворюваність реєструється у дітей у віці від півтора до 3 років. Однак захворювання може зустрічатися у всіх вікових категоріях.
Симптоми і лікування кишкового грипу у дорослих мало відрізняються від таких у дітей, причому протягом його є більш легким.
Кишковий грип може провокувати спалахи, а можуть спостерігатися і спорадичні випадки. Найбільш висока захворюваність спостерігається в зимовий і весняний час (пік припадає на квітень і листопад), що відрізняє ротавирусную інфекцію від інших кишкових захворювань, які найбільш поширеним влітку. Це важливий відмітний ознака.
Як передається кишковий грип?

Причина кишкового грипу — це ротавіруси. Вони є досить стійкими агентами у зовнішньому середовищі:
- При низьких температурах в холодильнику життєздатність зберігається протягом декількох діб.
- Хлор не робить згубного впливу, тому хлорування як метод знезараження води виявляється неефективним для попередження ротавірусної інфекції.
Заразитися кишковим грипом можна харчовим шляхом. Він реалізується через брудні руки, недостатньо промиті під струменем води фрукти і овочі, а також через молочні продукти. Дещо рідше поширення інфекції відбувається і при чханні. Віруси містяться в крапельках слини.
Тому хворі батьки, у яких клінічна симптоматика мінімальна, можуть заразити дитину при поцілунках. Аналогічна ситуація може спостерігатися і у дорослих.
Потрапивши в організм, вірус впроваджується в слизову оболонку кишечника, викликаючи запалення. Одночасно відбувається системна активізація імунної системи, що призводить до ряду позакишкових ускладнень (артрит, пошкодження нервової системи і т.д.). Однак найчастіше вона має місце в дитячому віці. Це пов'язано з ще остаточно несформованою імунною системою дитини.
Симптоми кишкового грипу у дорослих

Інкубаційний період кишкового грипу короткий, зазвичай від 1 до 3 днів, але в деяких випадках може коливатися від 15 годин до 5 діб. Це залежить від індивідуальних особливостей людського організму, в першу чергу від стану травної системи і імунітету.
Симптоми кишкового грипу з'являються гостро і досягають свого максимуму протягом першої доби. Таке швидке прогресування захворювання є характерним проявом даної інфекції.
Більш ніж у половині випадків ознаки кишкового грипу включають в себе поєднання кишкових і дихальних розладів, причому останні зазвичай передують поносу і блювоти.
Респіраторна (дихальна) симптоматика мінімальна, але вона все одно присутня. Зазвичай вона не призводить до погіршення загального стану, тому часто їй не надають належної уваги. Але поява нижчеперелічених симптомів повинно насторожувати у відношенні ротавірусної інфекції:
- Закладеність носа і поява слизових виділень;
- Легке покашлювання (кашель ніколи не буває значним на відміну від звичайного грипу);
- Почервоніння горла і поява на ньому зернистості.
Незабаром з'являється кишкова симптоматика. Вона є переважаючою в загальному самопочутті. Для неї характерно:
- Рідкий стілець з домішками слизу, що має рідку, пінисту консистенцію;
- Діарея в середньому 5 разів на добу, але іноді може досягати 20 разів;
- Блювота, що передує поносу або з'являється одночасно з ним. Вона тримається до 2 діб, періодично повторюючись і посилюючись.
У дорослих менше, ніж у дітей, виражений інтоксикаційний синдром. Він пов'язаний з впливом на організм людини вірусів кишкового грипу. Це призводить до появи таких симптомів, як:
- Підвищена температура тіла до 39 ° С, нормалізує до 3-го дня захворювання;
- Слабкість;
- млявість;
- Зниження рухової активності;
- Запаморочення;
- Головний біль.
Одужання зазвичай настає через тиждень після появи перших симптомів інфекції. Після кишкового грипу формується досить стійкий імунітет, тому повторне зараження практично не зустрічається.
Однак організм виявляється несприйнятливий тільки до того типу вірусу, який викликав первинне захворювання. В даний час відомо близько 50 серологічних типів ротавірусу, але найбільше епідеміологічне значення мають 5.
Діагностика захворювання
Діагностика ротавірусної інфекції пов'язана з низкою труднощів, які пов'язані з неспецифічністю клінічної симптоматики. Тому завжди проводиться лабораторне підтвердження.
Основним діагностичним тестом є дослідження фекалій на виявлення антигенів ротавірусу. Цей аналіз показаний при будь-кишкової інфекції, що виявляється проносом.
Однак важливо виявляти і осіб з вірусоносійство саме вони становлять найбільшу небезпеку в епідеміологічному відношенні.
Лікування кишкового грипу у дорослих, дієта
Препарати для лікування кишкового грипу у дорослих людей, які б безпосередньо вбивали причинний вірус, в даний час відсутні.
Тому терапія носить симптоматичний характер. Вона спрямована на:
- Відновлення водного та електролітного балансу, порушеного внаслідок блювоти і діареї.
- Попередження вторинного бактеріального запалення кишечника.
- Зниження температури тіла.
Для реалізації цих завдань застосовуються препарати певних груп:
- регідратанти (Регідрон), що затримують рідину в організмі.
- Сорбенти (Активоване вугілля, Ентеросгель та інші), які поглинають токсини в кишечнику, що виділяються при руйнуванні ротавірусів.
- Жарознижуючі (Парацетамол) — переважно у вигляді ректальних свічок. Таблетки і суспензії не використовуються, тому що всмоктування в кишечнику порушується.
- Ентерофурил при наявності ознак вторинної бактеріальної інфекції.
- Спазмолітики при вираженому больовому синдромі.
Дієта при кишковому грипі у дорослих займає важливе місце в комплексному відновленні травної системи і якнайшвидшому настанні одужання. Вона має на увазі:
- Повна відмова від молочних продуктів, які можуть бути джерелом зараження ротавірусної інфекцією.
- Рекомендований кисіль, приготований з крохмалю і фруктів (магазинний кисіль заборонений).
- Курінний бульйон.
- Рисова каша рідкої консистенції, яка допомагає зменшити вираженість діареї.
Вживання води і їжі повинно здійснюватися маленькими порціями і часто. В іншому випадку високий ризик активізації блювотного рефлексу через перерозтягнення шлунка.
Ускладнення кишкового грипу
Якщо лікування кишкового грипу розпочато своєчасно, то зазвичай специфічні ускладнення не спостерігаються. Іноді може приєднатися бактеріальна флора, що мешкає в кишечнику це погіршує перебіг хвороби.
При ослабленому імунітеті і відсутності лікування в 2% випадків може наступити летальний результат. Тому вроджений або набутий імунодефіцит — це привід для негайного звернення до лікаря при появі симптомів, що нагадують кишковий грип.
У 1978 році було встановлено, що ротавірус здатний викликати не тільки місцеву інфекцію, обмежену ураженням слизової травної системи. Це ще й реальний ризик генералізації, що призводить до:
- Судорожному синдрому;
- Кишкової инвагинации (заворот кишок);
- еритема шкіри;
- Недостатності серця або печінки.
Профілактика
Єдиним ефективним методом профілактики в даний час вважається вакцинація проти ротавірусної інфекції. З 2013 року вона включена до національного календаря щеплень. При цьому саме масовість вакцинації може забезпечити ефективний контроль над захворюванням.
Поодинокі випадки проведених щеплень не здатні захистити населення країни від кишкового грипу. В даний час використовуються 2 вакцини:
- Ротарікс спрямована проти найпоширенішого типу ротавірусу.
- РотаТек — проти 5 серологічних типів (її введення найбільш раціонально).
Ці вакцини пройшли комплексні клінічні випробування, в яких довели свою ефективність. Вони містять живий вірус, але з різко ослабленими іммунногенность властивостями.
Крім цього профілактичні заходи включають в себе:
- Виявлення джерел зараження;
- Своєчасне лікування хворих;
- Виявлення носіїв;
- Регулярне миття рук, овочів і фруктів;
- Пиття тільки кип'яченої води.
Гострий холецистит: види, симптоми і лікування, перша допомога
Гострий холецистит є однією з найбільш частих причин хірургічного втручання і поширене ускладнення жовчнокам'яної хвороби. Що це таке? Гострий холецистит — це запалення стінки жовчного міхура, яке відбувається в результаті розвитку інфекції в порожнині міхура.
Захворювання класифікується на 2 види (з урахуванням наявного фону розвитку): калькульозний і некалькульозний. Найбільш часто гострий холецистит страждають жінки.
Причини виникнення і розвиток хвороби
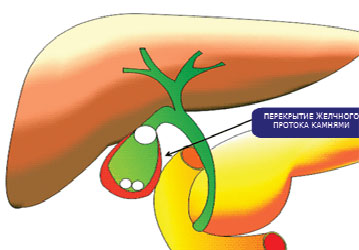
Зазвичай жовч не стерильна і в неї постійно потрапляють мікроорганізми з 12-палої кишки, але тільки при виникненні застою всередині жовчного міхура формуються сприятливі умови для розмноження інфекційних агентів і розвитку запалення.
Причинами застою жовчі в 90% випадків є камені в жовчному міхурі, які перекривають жовчовивідний проток і створюють механічне перешкоду для відтоку жовчі. При розвитку запалення в цьому випадку формується гострий холецистит.
«Калькульозний» буквально означає — «кам'яний». виявляються у 10-20% осіб, причому їх вік старше 40 років. У західних країнах, де спостерігається переважання жирів в їжі (національні особливості кухні), найбільш частими за хімічним складом є холестеринові камені.
В африканських країнах і в Азії виявляють пігментні камені, що пов'язано з поширеними в цих регіонах інфекційними захворюваннями жовчовивідних шляхів (особливо актуальна в даному контексті ).
Набагато рідше виникає гострий холецистит, обумовлений застоєм жовчі внаслідок інших причин. У цих випадках гострий холецистит буде акалькулезним, тобто безкам'яного:
- згущення жовчі і формуванням жовчної пробки, що перекриває жовчовивідний проток;
- дискінезії жовчовивідних шляхів зниження здатності стінок міхура і проток до скорочення , що створюють умови для застою;
- анатомічна особливість будови жовчного міхура і протоки, що утрудняє відтік жовчі (аномалії розвитку);
- здавлювання протоки пухлиною, травма;
- ;
- деформація і зміщення протоки, внаслідок запальних змін в сусідніхорганах;
- механічний тиск ззовні, наприклад, при носінні незручного сковує одягу (наприклад, корсетів).
Види холециститу
Залежно від глибини запалення стінки жовчного міхура розрізняють:
- Катаральний — негнійне поверхневе запалення;
- Флегмонозний — гнійне запалення з ураженням всіх шарів жовчного міхура;
- гангренозний неускладнений — стінка міхура частково або вся піддається відмирання (некрозу);
- гангренозний ускладнений — прорив истонченной запаленням і некрозом стінки жовчного міхура з попаданням жовчі в черевну порожнину, що призводить до розвитку ускладнень.
За ступенем тяжкості гострий холецистит розділяється на 3 види:
1 . Легка ступінь характеризується тривалістю захворювання менше 72 годин і відсутністю ознак, які спостерігаються при більш тяжкому перебігу, немає порушень в роботі інших органів.
2. Середній ступінь тяжкості характеризується наявністю мінімум одного з нижче перерахованих ознак:
- термін захворювання більше 72 годин;
- високий рівень лейкоцитів у крові — вище 18 * 109 / л;
- жовчний міхур можна промацати (в нормі пальпації він недоступний через незначні розміри);
- присутність ознак локального (непоширеного) перитоніту, некрозу і здуття жовчного міхура, околопузирного абсцесу, а також абсцесу печінки.
3. Важка ступінь характеризується наявністю хоча б однієї ознаки порушення роботи органів:
- низький артеріальний тиск (менше 80/50 мм рт.ст.);
- порушення свідомості;
- пригнічення дихання;
- дисфункція нирок, яка виражається олігурією — різким зниженням кількості сечі, і підвищенням рівня креатиніну більш 176,8 мкмоль / л, що говорить про ниркову недостатність;
- зміна лабораторних показників роботи печінки (збільшення протромбінового часу, зниження білка і інших речовин, що метаболізуються в цьому органі);
- зниження рівня тромбоцитів менше 100 * 109 / л
Симптоми гострого холециститу
Поява симптомів часто пов'язано з погрішностями в дієті, ввигляді вживання жирних страв, алкоголю, а також спостерігається після емоційного потрясіння. Виразність симптоматики залежить від стадії захворювання і активності запального процесу.
Симптоми катарального холециститу наступні:
- гострий біль. При холециститі вона спочатку може бути приступообразной, потім стає постійною. Часто віддає в лопатку, плече і шию справа;
- нудота, блювота, яка не приносить полегшення;
- температура тіла помірно-підвищена — 37,5-38 ° С;
- помірне почастішання пульсу до 80-90 ударів в хвилину, незначно підвищений артеріальний тиск;
- незначне напруження м'язів преса, але воно може й не бути.
Симптоми флегмонозного холециститу:
- інтенсивний біль у правому підребер'ї, що посилюється при зміні положення тіла, кашлі, диханні;
- нудота при цій формі холециститу спостерігається більш виражена і частіше, ніж при катаральній формі, блювота багаторазова;
- температура тіла вище 38 ° С;
- частота пульсу зростає до 100 ударів в хвилину;
- мовавологий, живіт роздутий;
- при диханні хворий намагається свідомо не залучати праву половину живота в рух, щоб не збільшити больові відчуття;
- при тому, що промацує животаправоруч, під ребрами, виникає різкий біль, там же виражено захисне напруження м'язів;
- іноді збільшений жовчний міхур можна промацати в правому підребер'ї.
Розвиток гангренозний форми холециститу відбувається, якщо ослаблені захисні сили організму не можуть стримати подальший розвиток інфекції.
Спочатку може наступити період «уявного благополуччя», який проявляється зменшенням інтенсивності болю. Це пов'язано з відмиранням чутливих нервових клітин жовчного міхура. Але потім все симптоми посилюються, а при прориві стінки жовчного міхура (перфорації) з'являються клінічні ознаки запалення очеревини — перитоніту:
- сильна біль, яка виходить із правого підребер'я поширюється на більшу частину живота;
- температура висока 39-40 ° С;
- пульс 120 ударів в хвилину і вище;
- дихання прискорене, стає поверхневим;
- з'являється загальмованість і млявість пацієнта ;
- язик сухий, живіт роздутий, виражена напруга м'язів живота;
- живіт не бере участі в диханні.
гангренозний холецистит часто зустрічається у людей похилого віку. Пов'язано це зі скраплення здатності тканин до відновлення, порушенням кровообігу через атеросклерозу і загальним уповільненням обміну речовин.
Тому у літніх людей часто спостерігається стертий перебіг, слабка вираженість симптомів: немає сильного болю і напруження м'язів живота, відсутня збільшення лейкоцитів в крові, що істотно ускладнює своєчасну діагностику.
Діагностика гострого холециститу

Діагностика гострого холециститу заснована на клінічних та додаткових даних:
1. Наявність скарг наступного характеру — більше 30 хвилин, нудота, блювота, зміна температури тіла. Раніше у 50% хворих могла спостерігатися печінкова колька.
2. Лікарський огляд виявляє характерний симптом Мерфі — мимовільна затримка дихання в результаті різкого болю при натисканні в область правого підребер'я; також виявляють напруження м'язів живота, може прощупується збільшений жовчний міхур у 30-40% хворих; у 10% пацієнтів є жовтяниця;
3. Лабораторна та інструментальна діагностика:
- аналіз крові показує збільшення кількості лейкоцитів — лейкоцитоз, величина якого буде залежати від запальних процесів;
біохімія крові виявить збільшення С-реактивного білка, білірубіну поява жовтухи, лужної фосфатази, АСТ, АЛТ (специфічні печінковіферменти); - аналіз сечі змінюється тільки погіршенні процесу — поява жовтухи в сечі з'являється білірубін, при розвитку некрозу і важкої інтоксикації виявляється і циліндри;
- УЗД жовчного міхура — найбільшдоступний і інформативний метод, який дозволяє виявити камені, запальне потовщення стінки міхура. При проведенні дослідження в 90% випадків спостерігається симптом Мерфі, що є діагностичною ознакою гострого холециститу;
- сцинтиграфія не завжди може бути проведена практично, але є найбільш достовірним методом докази перекриття протоки міхура;
- проводиться для виявлення гострого холециститу у вагітних, при виникненні болю в животі;
- рентгенографія інформативна в 10-15% випадків, коли камені містять кальцій і видно при просвічуванні. Також рентгенівські промені виявляють наявність газу в стінці міхура, що буває при гострому емфізематозному холециститі у літніх і хворих на цукровий діабет.
Лікування гострого холециститу, перша допомога
долікарську першу допомогу при гострому холециститі потрібно надавати грамотно, щоб не викликати посилення запалення і не «змазати» клінічну картину інакше лікаря буде складно швидко поставити правильний діагноз.
при появі гострого болю потрібно укласти хворого і викликати швидку допомогу. Щоб зменшити біль, на область печінки прикласти холод. Застосування теплових процедур вкрай небезпечно посилюванням запалення, так як збільшується кровонаповнення жовчного міхура і зростає ризик гнійних ускладнень.
Приймати будь-які препарати до огляду лікаря не рекомендується. Особливо це стосується знеболюючих засобів — вони можуть замаскувати момент прориву стінки жовчного міхура, а це стан вимагає термінового хірургічного лікування.
З цієї ж причини потрібно утриматися від їжі і пиття, так як при оперативному лікуванні знадобиться наркоз. Виконувати його при переповненому шлунку — це значить піддавати пацієнта ризику аспірації блювотними масами, що призводить до важкої аспіраційної пневмонії (летальність при цьому ускладненні з боку легенів дуже висока).
Все подальші заходи при гострому холециститі, виявлення симптомів та лікування повинно здійснюватися лікарями швидкої допомоги, а потім хірургами в стаціонарі.
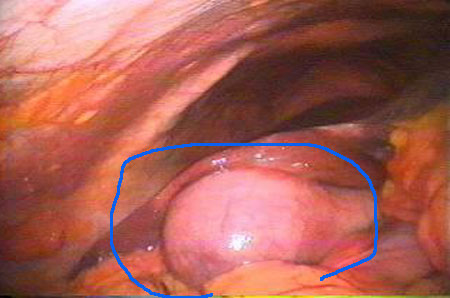
на фото виділений жовчний міхур при гострому холециститі
Екстрена операція при гострому холециститі поводиться завжди при розвитку перитоніту, причиною якого стає вилив жовчі при прориві жовчного міхура. Тобто хірургічне лікування є основним при ускладненому гангренозний гострому холециститі. В інших випадках спосіб лікування залежить від ступеня тяжкості гострого холециститу.
Після встановлення діагнозу відразу починають інфузійну, антибактеріальну та знеболювальну терапію, встановлюють подачу кисню через носовий катетер, якщо порушено дихання. Проводять моніторування АТ, пульсу, адекватності сечовипускання.
Тактика лікування в залежності від ступеня тяжкості виглядає наступним чином.
1. Легка ступінь.
Призначаються антибіотики в таблетках, нестероїдні протизапальні препарати, спазмолітики. Зазвичай застосування медикаментозної терапії буває достатнім для поліпшення стану, після якого вирішують питання про проведення холецистектомії — видаленні жовчного міхура.
Більшості пацієнтів може бути виконана лапароскопічна операція — лапароскопічна холецистектомія.
Якщо відсутній ефект від лікування , а проведення операції пов'язано з ризиками, то рекомендується проведення чрезкожной холецістостоміі. При цій операції відбувається пунктирование жовчного міхура через шкіру і евакуація запальної рідини і гною, що дозволяє зменшити ризик розриву міхура і потрапляння жовчі в черевну порожнину.
Закінчують операцію установкою катетера, через який потім видаляють зайву запальну рідину і вводять антибіотики . Після поліпшення стану проводять холецистектомію.
Високий операційний ризик спостерігається у пацієнтів у віці старше 70 років, при наявності цукрового діабету, рівні лейкоцитів вище 15 * 109 / л, наявності перерозтягнутому жовчного міхура при УЗД, при високому ризику розвитку ускладнень, періоді запалення тривалістю понад 7 днів.
2. Середній ступінь тяжкості.
Пацієнти цієї групи погано реагують на медикаментозне лікування, тому протягом тижня від початку захворювання приймають рішення про оперативне втручання.
Методом вибору є лапароскопічна холецистектомія, при виникненні технічних труднощів виконують відкриту холецистектомію. При наявності високого операційного ризику, проводять чрезкожное дренування жовчного міхура, як тимчасове вплив для покращення ситуації.
3. Важка ступінь.
З огляду на тяжкості загального стану призначається інтенсивна терапія для відновлення роботи страждають органів і систем. Екстрено проводять черезшкірну пункційну холецістостомію. Стабілізація і поліпшення стану уможливлює проведення видалення жовчного міхура. Однак при наявності ознак жовчного перитоніту, проводять екстрену холецистектомію з дренуванням черевної порожнини.
Загальні принципи лікування гострого холециститу полягають в наступних заходах:
1. Постільний режим, голод перші 3 дні, так звана водно-чайна пауза, потім щадна дієта з поступовим введенням твердої їжі, що виключає жири, цукор, алкоголь.
2 . Установка зонда при блювоті або для спорожнення шлунка перед операцією.
3 . Медикаментозна терапія:
- Антибіотики внутрішньом'язово і всередину. Застосовують препарати: Цефазолін, Цефуроксим, Ертапенем, Ампіцилін, Сульбактаму натрієва сіль в комбінації з гентаміцином; при алергії до них призначаються фторхінолони в комбінації з метронідазолом;
- Спазмолітики: атропін, но-шпа, баралгін, платифілін;
- Нестероїдні протизапальні препарати;
- Розчин глюкози , сольові розчини для внутрішньовенних вливань.
Ускладнення
Ускладнення при гострому холециститі часто спостерігаються і посилюють перебіг захворювання у літніх людей з ослабленою реакцією організму, роблячи гострий холецистит смертельно небезпечним. Можуть розвиватися такі ускладнення:
- Емпієма жовчного міхура (скупчення гною в його порожнини);
- Перфорація жовчного міхура, яка призводить до розвитку абсцесу самого міхура, запалення очеревини (перитоніту), запалення суміжних органів (12-палої кишки, шлунка, підшлункової залози);
- Приєднання анаеробної інфекції призводить до розвитку емфізематозная форми гострого холециститу: стінка міхура роздувається від газів. Часто буває у хворих на цукровий діабет;
- Механічна жовтяниця, викликана повним перекриттям відтоку жовчі з міхура;
- Холангит — запалення жовчного протока;
- Жовчні свищі.
профілактика гострого холециститу
Первинна профілактика полягає в первісному запобіганні утворенню каменів в жовчному міхурі за допомогою дієти з пониженим вмістом жирів і збільшенням обсягу овочів і грубоволокнистой клітковини, яка сприяє нормальному відтоку жовчі.
Важливо вести активний спосіб життя, займатися гімнастикою, фізкультурою.
За наявної жовчнокам'яної хвороби профілактичним заходом є уникнення швидкого зниження ваги і тривалого голодування, що може спровокувати рух каменів і порушення моторної функції жовчного міхура.
З медикаментів можливе застосування урсодезоксихолевої кислоти, що знижує ризик жовчної коліки і гострого холециститу. Проведення планового оперативного лікування жовчнокам'яної хвороби є основним і надійним заходом, який виключить розвиток гострого холециститу. Але операція здійснюється тільки при наявності показань.
Хронічний холецистит: симптоми і лікування, загострення, дієта
Хронічному холециститу властиво тривалий перебіг, а розвиватися він може як після кількох випадків гострої форми захворювання, так і самостійно.
Правильно і вчасно проведене лікування дозволяє домогтися стійкої ремісії, а його відсутність з часом сприяє повної втрати жовчним міхуром своїх функцій. Про те, що таке хронічний холецистит, його симптоми і лікування я детально розповім нижче.
Що це таке?
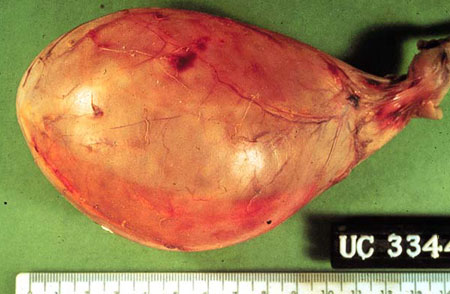
фото жовчного міхура
Хронічний холецистит — це запальний процес в стінках жовчного міхура. Цей орган розташований близько печінки і є резервуаром для жовчі, яка потім потрапить в тонку кишку для перетравлення їжі. У нормі її відтік відбувається регулярно і безперешкодно, а якщо цей процес порушений, то її скупчення провокує потовщення і запалення стінок міхура.
Головні причини хронічного холециститу — інфікування і застій жовчі. Ці фактори взаємопов'язані і першим поштовхом до формування патології може стати будь-який з них. Скупчення жовчного секрету підвищує ризик потрапляння інфекції, а інфікування і запалення, в свою чергу, сприяє звуженню вивідних проток і уповільнення виходу жовчі в кишечник.
Хронічний холецистит нерідко поєднується з .
Спровокувати запалення можуть такі чинники:
- надмірна вага і ожиріння, коли вміст холестерину в жовчі підвищено, а це одна з причин розвитку жовчнокам'яної хвороби;
- ;
- голодування;
- спадкова схильність;
- вагітність;
- прийом коштів гормональної контрацепції, антибіотиків, наприклад, Цефтріаксона, і інших препаратів (Октреотид, Клофібрат);
- рідкісні прийоми їжі (1-2 рази на день).
Ризик появи холециститу підвищений в літньому, старечому віці і при зараженні гельмінтами, що живуть в жовчному міхурі і його протоці (аскариди, лямблії). У жінок захворювання діагностується частіше, ніж серед чоловіків, оскільки жіночі статеві гормони впливають на активну вироблення холестерину.
Хронічний холецистит калькулезного типу
Хронічний холецистит — це патологія, при якій поєднуються запалення жовчного міхура і жовчнокам'яна хвороба, тобто в ньому і його протоці утворюються камені — конкременти. Патологію також називають холелітіазом.
Симптоми — постійний біль різної інтенсивності і періоди збільшення температури тіла, змінювані короткочасної її нормалізацією.
 Якщо симптоми хронічний холецистит не виявляються, або виникла одноразово жовчна колька не повторюється, то призначається консервативне лікування за допомогою медикаментів і фізіотерапії. Його мета — зменшення запалення, відновлення відтоку жовчі, терапія наявних патологій і поліпшення обміну речовин.
Якщо симптоми хронічний холецистит не виявляються, або виникла одноразово жовчна колька не повторюється, то призначається консервативне лікування за допомогою медикаментів і фізіотерапії. Його мета — зменшення запалення, відновлення відтоку жовчі, терапія наявних патологій і поліпшення обміну речовин.
При сильних змінах в стінках і протоках, присутності давно утворилися конкрементів і залученні в патологічний процес найближчих органів призначається хірургічне втручання.
Операція передбачає видалення жовчного міхура разом з каменями, проводиться під загальним знеболенням.
Симптоми хронічного холециститу
Основна ознака хронічного холециститу — це болі в правому підребер'ї, для них характерні наступні особливості:
- Виникають і наростають після вживання жирної або смаженої їжі;
- Найчастіше ниючі, тупі і тривають від 2-3 годин до 4-7 тижнів і довше;
- чи можуть віддавати вгору до плеча або шиї;
- Поява гострих короткочасних або тривалих больових відчуттів властиво для стадій загострення.
Інші симптоми, що виникають вчасно хвороби:
- блювота, що з'являється унаслідок прийому жирної їжі;
- присмак гіркоти або металу в роті;
- погіршення і втрата апетиту;
- довго не проходить нудота;
- порушення стільця — діарея або запори;
- здуття живота.
Останні два симптоми хронічного холециститу зустрічаються часто і вказують на супутні патології, наприклад, панкреатит або гастрит (порушення функціонування підшлункової залози або шлунка). Давно розвивається холецистит також проявляється слабкістю, нервозністю, стомлюваністю, зниженням імунітету і, як наслідок, частими застудами.
Загострення хронічного холециститу
При загостренні хронічного холециститу симптомом, які з'являтимуться в першу чергу, є напад болю. З'являючись раптово в області правого підребер'я, він може зберігати свою інтенсивність довгий час.
Посилення больових відчуттів провокують різкі рухи і тиск на правий бік, тому людина під час нападу намагається зайняти положення, що знижує будь-які дії на хвору сторону.
Слідом за болем розвиваються розлади травлення — поташнивание, блювота, пронос. Якщо в жовчному міхурі має місце гострий інфекційно-запальний процес, то до цих симптомів приєднується озноб і значне підвищення температури тіла — до 39-40 °.
У подоланні загострення обов'язковий постільний режим і рясне надходження рідини в організм. З метою зменшення болю показаний прийом спазмолітиків, наприклад, по 1 таблетці Но-шпи, Анальгіну або Кеторола тричі на день. При знаходженні в стаціонарі використовують ін'єкції промедолу, Папаверина, Платифіліну або Атропіну.
Крім дієти і знеболюючих засобів в лікуванні загострення хронічного холециститу застосовуються:
- Антибіотики широкого спектра дії для боротьби з інфекцією, що викликала запалення — Еритроміцин, Ампіцилін або інші препарати за призначенням лікаря;
- Жовчогінні ліки — Холензим, Аллохол, Фламін;
- Урсосану, який надає імуномодулюючу і гепатопротекторну дію, показаний у важких випадках, коли в запальний процес втягнута печінка.
Тривалість терапії становить 1 місяць, при цьому усунути больовий синдром вдається протягом 7-10 днів. Якщо медикаментозне лікування загострення не дає ефекту, то показано оперативне видалення жовчного міхура.
Детальніше дивіться: .
Методи діагностики
У бесіді в хворим і при вивченні історії хвороби лікар звертає увагу на причини, які могли призвести до розвитку хронічного холециститу — панкреатит, інші патології. При пальпації правого боку під ребрами виникають хворобливі відчуття.
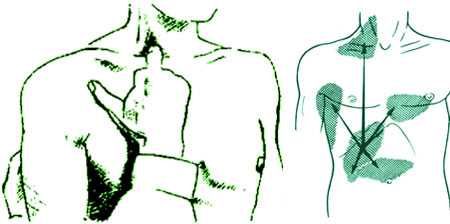
Одним з характерних є симптом Мюссе, або френікус-симптом, — поява болю при натисканні на ківательние м'язи над обома ключицями (див. Малюнок).
Лабораторні аналізи виявляють:
- У крові — підвищення швидкості осідання еритроцитів, високу активність печінкових ферментів — лужної фосфатази, ГГТП, АлТ і АсТ;
- У жовчі, якщо немає конкрементів — низький рівень жовчних кислот і збільшення вмісту литохолевой кислоти, кристали холестерину, підвищення білірубіну, білка і вільних амінокислот. Також в жовчі виявляються бактерії, що викликали запалення.
Інструментальні та апаратні методи діагностики хронічного холециститу:
- УЗД;
- холеграфія;
- сцинтиграфія;
- дуоденальне зондування;
- артериография;
- холецистографія.
Тактика лікування хронічного холециститу
Оперативним шляхом лікується калькульозний хронічний холецистит жовчного міхура і некалькульозний (безкам'яний) у важких формах. В інших випадках показана консервативна терапія, що включає:
- Антибактеріальні препарати для санації вогнища запалення;
- Ферментні засоби — Панзинорм, Мезим, Креон — для нормалізації травлення;
- НПЗЗ і спазмолітики для усунення больового синдрому і зняття запалення;
- Засоби, що підсилюють відтік жовчі (холеретики) — ліобіл, Аллохол, Холосас, кукурудзяні рильця;
- Крапельниці з хлоридом натрію, глюкозою для дезінтоксикації організму.
У стадії ремісії при холециститі без ускладнень після зняття основних симптомів можна приймати відвари ромашки аптечної, м'яти перцевої, пижма, кульбаби, деревію, календули.
З фізіотерапевтичних методів показані електрофорез , СМТ-терапія, рефлексотерапія, аплікації з лікувальною гряззю, бальнеологічні процедури.
Оскільки калькульозний хронічний холецистит пов'язаний з утворенням каменів в жовчному міхурі, то його лікування проводиться за допомогою операції.
Якщо хірургічне втручання протипоказане, то альтернативним методом є екстракорпоральна ударно-хвильова літотрипсія, застосовувана для дроблення каменів. Однак після цієї процедури з часом можливо повторне утворення конкрементів.
Дієта при хронічному холециститі
Характер дієти при хронічному холециститі передбачає ряд обмежень. У період ремісії показаний , в стадії загострення — а загальні принципи харчування такі:
- часті прийоми їжі маленькими порціями в один і Водночас;
- знизити до мінімуму прості вуглеводи — солодощі, мед, здобні випічку;
- відмова від газованих напоїв, спиртного і кави на користь неміцного чаю, компотів, натуральних соків, трав'яних відварів, мінеральної води;
- дозволені рослинні масла, пісне м'ясо, знежирені молочні продукти, вівсяна і гречана каші, овочі та фрукти;
- заборонені до вживання жирне м'ясо і бульйони,горіхи, смажені страви, яєчні жовтки, сметана, сир і молоко з високим відсотком жирності, ковбаса, морозиво;
- допустимі способи приготування їжі — на пару, шляхом варіння і запікання.
до яких лікарів слід звертатися при підозрі?
при появі будь-яких симптомів, схожих на прояв холециститу, особливо при гострого болю в правому боці, слід якомога швидше звернутися до лікаря-гастроентеролога.
В іншому випадку загострення або тривалий перебіг хронічної форми захворювання здатне привести до серйозних ускладнень — перитоніту, , запалення сусідніх органів, розриву жовчного міхура, інвалідизації і навіть смерті.
Уникнути негативних наслідків дозволяє своєчасна діагностика і підібране фахівцем лікування.
Гіркота в роті: причини і лікування присмаку гіркоти, симптоми, ускладнення
З присмаком гіркоти у роті стикаються багато, особливо ті, хто має будь-які хронічні захворювання. Подібний симптом в більшості випадків супроводжує патології жовчного міхура, печінки або жовчовивідних шляхів, а також проблеми з іншими відділами травної системи.
Зміна смаку не завжди пов'язано з хворобами, наприклад, короткочасний гіркий присмак може бути спровокований прийомом гострої або пряної їжі, певних ліків. Через що виникає гіркота в роті і що робити при цьому? читайте далі.
Причини виникнення гіркоти у роті

Гіркий присмак виступає класичним симптомом потрапляння жовчі в стравохід. Тому перша причина гіркоти у роті — це хвороби жовчного міхура, проток або печінки.
Для виявлення точного фактора проводять повне обстеження шлунково-кишкового тракту. Три поширених патології, що призводять до відчуття гіркоти у роті, такі:
- Холецистит — при запаленні жовчного міхура, крім гіркого присмаку, спостерігається біль справа під ребрами, жовтуватий відтінок шкіри, висока температура, запор або діарея.
- Патології печінки — будь-яке порушення в роботі цього органу може спровокувати збій у виробленні жовчі. При цьому інших яскраво виражених симптомів може не бути.
- Хвороби жовчовивідних шляхів — в цьому випадку гіркота в роті є одним з яскравих симптомів. При каменях в жовчному міхурі, проблеми з моторикою проток спостерігається застій жовчі і періодичний різкий її викид і потрапляння в стравохід і порожнину рота.
Так-же причинами гіркоти можуть бути як інші порушення процесів травлення — диспепсія, пронос, нетравлення і інші, так і харчові отруєння.
Гіркота і сухість у роті
Якщо має місце зневоднення організму, наприклад, внаслідок діареї або лихоманки, то до гіркоти приєднується відчуття сухості в роті.
Комплекс цих симптомів буває при інфекціях дихальних шляхів, блювоті, стресових станах, опіках мови і укусах, після стоматологічних втручань, при і запалених яснах у завзятих курців.
Гіркота і сухість у роті мають місце при холециститі, оскільки запалення жовчного міхура нерідко супроводжується поносом і підвищенням температури.
Відчуття сухості також присутній при зневодненні в результаті діареї і блювоти при харчових отруєннях, кишкових інфекціях. Лікування в цьому випадку має бути негайним.
Гіркота в роті як симптом хвороби

При захворюваннях печінки і жовчного міхура одночасно можуть спостерігатися гіркота в роті і наліт на язиці — від жовтуватого до світло-зеленого відтінку. Слизова стравоходу і порожнини рота роздратована, шкірні покриви і білки очей можуть набувати жовтяничний колір.
Неприємний запах з рота, регулярна відрижка і шлункові спазми відчуваються при рефлюксі (зворотний струм вмісту кишечника і шлунку в стравохід). Якщо гіркоти супроводжує поява болю після їжі, такий симптом може вказувати на виразкову хворобу або гастрит.
При жовчнокам'яної хвороби і холециститі хворобливість носить нападоподібний характер, в області печінки відчувається розпирання, нерідко відчувається слабкість і скутість в рухах (неприємно і боляче повернути тулуб, нагнутися).
Інші симптоми, які можуть супроводжувати гіркоти у роті:
- порушення міміки обличчя при дисфункції лицьового нерва;
- кровоточивість ясен;
- рясне слиновиділення;
- поганий апетит;
- гарячковий стан;
- головний біль і втому;
- порушення нюху;
- блювота і нудота;
- запалення мигдалин;
- закладеність носа.
При захворюваннях печінки і жовчного міхура найчастіше спостерігається гіркота в роті по вранці, і з'являтися вона може кілька днів і навіть тижнів поспіль.
Гіркота в роті, не пов'язана з хворобами травної системи

Запальний процес навколозубних тканин, ясен, порушена іннервація мови, стоматит та інші хвороби порожнини рота, а також невдало підібрані протези або коронки можуть стати причиною симптому гіркоти у роті.
Інші фактори гіркого присмаку, не пов'язані з проблемами шлунково-кишкового тракту:
- — гіпертиреоз і гіпотиреоз впливають на скорочення м'язових волокон жовчовивідних шляхів. Це призводить до їх дискінезії і, як наслідок, до появи гіркоти у роті.
- Прийом деяких лікарських засобів — антигистаминов, антибактеріальних препаратів та інших засобів, що впливають на печінку. при цьому разом з гіркотою нерідко має місце і печія.
- Отруєння важкими металами — свинцем, ртуттю, міддю, наприклад, при зайнятості на промисловому виробництві.
- Довгий стаж куріння, хронічний стрес, депресивний стан.
Горький присмак у роті може з'явитися на тлі прийому натуральних лікарських засобів — обліпихової олії, відварів звіробою, кореня солодки, борової матки.
Причини гіркоти при вагітності
Часом гіркота в роті може з'являтися у вагітної жінки, і в більшості випадків це не є проявом будь-яких захворювань. Такий симптом часто супроводжує ранній токсикоз — в першому триместрі посилене вироблення в організмі прогестерону сприяє розслабленню м'язів, в тому числі сфінктера між шлунком і стравоходом.
Через це жовч і кислота проникає в стравохід і ротову порожнину, викликаючи не тільки печію, але і відчуття гіркоти. Якщо гіркий присмак спостерігається на пізніх термінах вагітності, то це пояснюється тиском плоду на жовчний міхур і шлунок.
Знизити інтенсивність гіркоти і частоту її появи допомагає дотримання дієти — в раціоні не повинно бути надлишку жирних, смажених страв, слід відмовитися від кави, прянощів і кислих продуктів. Рекомендуються часті прийоми їжі маленькими порціями, не слід пити воду і іншу рідину під час їжі.
Лікування гіркоти у роті
 Для усунення постійного гіркого присмаку або гіркоти у роті після їжі лікування призначається тільки фахівцем на основі виявлених проблем зі здоров'ям. Якщо цей симптом не проходить кілька днів поспіль, потрібно сходити на прийом до терапевта, який після первинного огляду та оцінки скарг направить на подальше обстеження до ендокринолога, гастроентеролога або іншого лікаря.
Для усунення постійного гіркого присмаку або гіркоти у роті після їжі лікування призначається тільки фахівцем на основі виявлених проблем зі здоров'ям. Якщо цей симптом не проходить кілька днів поспіль, потрібно сходити на прийом до терапевта, який після первинного огляду та оцінки скарг направить на подальше обстеження до ендокринолога, гастроентеролога або іншого лікаря.
Помилково розглядати гіркий присмак як окреме захворювання — це лише симптом. Залежно від причини для лікування гіркоти у роті таблетки і інші препарати підбираються саме для її усунення.
Якщо це холецистит або патології печінки, то можуть бути показані холінолітики, антибіотики (для профілактики ускладнень), спазмолітичні і жовчогінні засоби, гепатопротектори і лікувальна дієта. При застої жовчі доктор може прописати такі кошти, як Аллохол, ліобіл, Холосас.
Для зняття запалення і болю в печінці ефективні Гепабене, Дюспаталін. Для розчинення каменів у жовчному міхурі призначаються Урсофальк, Хенофальк.
Важливою складовою терапії є очищення і подальша профілактичний захист печінки, яка проводиться не тільки при запальних захворюваннях, а й при отруєннях та лікарських інтоксикаціях. З гепатопротекторів лікар може прописати Гепагард, Резалют, Ессенціале форте Н або інший препарат.
При гормональних порушеннях призначаються медикаменти, які нормалізують роботу ендокринної системи. Якщо причиною гіркоти у роті виступає харчове або хімічне отруєння, то терапія спрямована на промивання шлунка, очищення кишечника, прийом сорбентів, антибактеріальних препаратів, при необхідності усунення зневоднення.
Коли явна патологічна причина гіркого присмаку не визначена при обстеженні, то вирішенням проблеми може стати дотримання наступних рекомендацій:
- відмова від куріння;
- очищення кишечника за допомогою енетросорбентов;
- нормалізація мікрофлори пробіотиками;
- здорова дієта без надлишку жирних і важких продуктів;
- виключення стресу, нормалізація режиму праці та відпочинку, заняття спортом.
Можливі ускладнення
Гіркий присмак у роті частіше виступає симптомом якого-небудь захворювання, і без своєчасної діагностики та адекватного лікування можуть розвиватися ускладнення гіркоти у роті:
- порушення харчових звичок, втрата апетиту;
- ризик вживання зіпсованих продуктів через нездатність розрізнити смак;
- різке зниження ваги, виснаження;
- депресивний стан через неможливість відчувати смак їжі.
Крім наслідків цього симптому, куди більш серйозними бувають ускладнення хвороб, що призводять до появи гіркого присмаку. Тому першою дією людини, яка зіткнулася з гіркотою в роті, повинен бути візит до лікаря.
Камені в жовчному міхурі: симптоми і лікування без операції
Жовчнокам'яна хвороба — досить поширене захворювання. Нерідко люди, знаючи про наявність конкрементів в жовчному міхурі, не приділяють належної уваги своєму здоров'ю.
Зазвичай таке ігнорування патологічного процесу призводить до екстреної операції, а іноді і важких ускладнень. Щоб позбутися від хвороби без операції, кожна людина повинна знати які перші симптоми дають камені в жовчному міхурі, їх лікування та профілактику рецидивів.
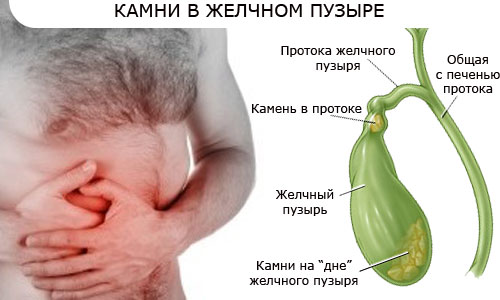
Жовчнокам'яна хвороба: що це таке?
Камені, які утворюються в жовчному міхурі і протоках, являють собою досить тверді сполуки солей кальцію, жовчного пігменту білірубіну або холестерину. ЖКХ частіше зустрічається у повних жінок, пік захворювання припадає на вік від 70 років.
Високий відсоток захворювання у літніх людей обумовлений фізіологічними причинами: з віком процес желчеобразования сповільнюється, а скорочувальна функція жовчного міхура стає недостатньою.
Однак іноді камені в протоках жовчного міхура діагностуються і у дітей, навіть у новонароджених.
Причини виникнення жовчних каменів
Желчнокаменную хворобу можна назвати індикатором способу життя. Саме звички людини (пристрасті в харчуванні, руховий режим), обумовлені сучасними реаліями життя, призводять до розвитку ЖКХ. Високий відсоток захворюваності фіксується в розвинених країнах.
Фактори, що провокують камені в протоках жовчного міхура:
- помилки харчування — перекушування, переїдання, виснажливі дієти і голодування, висококалорійне меню (переважають жири, білки) з недостатнім вмістом клітковини;
- недостатня рухова активність, сидяча робота;
- регулярне переохолодження, проживання в холодному кліматі;
- патологія печінки — дискінезія жовчовивідних шляхів, холецистит, порушення функції печінки (цироз, гепатит, кісти печінки, токсичний вплив, побічний ефект циклоспорину, октреотиду і т. д.) З пониженням продукції жовчних кислот і підвищенням в жовчі холестерину;
- ожиріння;
- пологи (особливо у багатодітних жінок);
- тривале застосування естрогенсодержащих таблетованих контрацептивів;
- спадкова схильність до захворювань печінки;
- інші хвороби — цукровий діабет, тяжкі алергії, гемолітична анемія, хвороба Крона, дивертикули 12-палої кишки.
Механізм розвитку жовчнокам'яної хвороби
Провісником ЖКХ завжди є згущення жовчі, формування біліарного сладжа і, як правило, зниження скорочувальної здатності жовчного міхура.
замазкообразной жовч поступово ущільнюється, перетворюючись спочатку в дрібні конкременти (пісок), і тільки потім формуються дуже щільні структури, з часом збільшуються в діаметрі.
При впливі будь-якого дратівної моменту (застілля, їзда з тремтінням і т. д.) Камені можуть почати рухатися і іноді закупорюють просвіт жовчних проток, провокую гостру клінічну картину.
Види жовчних каменів
За типом освіти жовчні камені підрозділяють на:
- первинні — процес каменеутворення запускається порушенням складу жовчі;
- вторинні — камені формуються через холестазуі подальшого запального процесу.
За складом жовчні камені бувають:
- холестеринові — до 80% всіх щільних структур в жовчному міхурі;
- пігментні (білірубінові) — часто є наслідком гемолітична анемія;
- вапняні — обумовлені вторинним звапнінням пігментних і холестеринових включень, рідше первинної гіперкальціємією.
Симптоми каменів в жовчному міхурі

Дрібні камені в жовчному міхурі зазвичай формуються без симптомів. Тільки коли їх розмір або кількість досягає достатніх розмірів, з'являються виражені симптоми хвороби.
Великі, множинні конкременти тиснуть на стінки жовчного міхура, викликаючи хворобливі відчуття і запальну реакцію. При цьому, в будь-який момент може виникнути гостре стан, що вимагає невідкладної допомоги медиків.
Якщо камінь невеликих розмірів мине жовчні шляхи, колька проходить, стан поліпшується, а камінь виходить з каловими масами. Нерідко великі камені застряють в жовчних протоках і, повністю перекриваючи їх просвіт, провокують розвиток холециститу і жовтяниці.
Ознаки, що допомагають запідозрити камені в жовчному міхурі:
- тяжкість в правому підребер'ї;
- відрижка тухлим яйцем, нудота;
- проходять болю, особливо після рясного застілля, фізичного навантаження;
- гіркота в роті.
Така слабовираженная симптоматика ЖКХ може тривати до 5-10 років. Єдиною ознакою малосимптомного перебігу хвороби може стати жовтушність шкіри і очних яблук.
Нерідко виникає калькульознийхолецистит, що виявляється:
- високою температурою;
- неприємним присмаком у роті;
- відсутністю апетиту;
- ;
- слабкістю.

Рано чи пізно камені починають рухатися по жовчних шляхах і виникає напад гострої жовчної коліки :
- ріжучий біль, що іррадіює в поперек, праве передпліччя і лопатку, іноді за грудину (симуляція нападу стенокардії);
- нудота, блювота без полегшення;
- метеоризм і відрижка повітрям .
Більшість пацієнтів відзначають чіткий взаємозв'язок між початком нападу і вплив провокуючого колику фактора.
Діагностика
Нерідко камені в протоках жовчного міхура виявляються випадково при проведенні УЗД або рентгена. Кваліфікований фахівець з результатами досліджень визначить не тільки розміри конкрементів і наявність запалення, але і визначить орієнтовний склад каменів, оцінить ризик розвитку жовчної коліки.
Для отримання більш докладної інформації про хвороби можуть призначатися:
- дослідження крові (загальний і біохімія);
- холецістохолангіографія;
- КТ , ;
- ретроградна холангіорентгенографія (під час ендоскопічної процедури лікар може видалити невеликі конкременти).
Лікування каменів у жовчному міхурі без операції
Лікувальна тактика — консервативна або радикальна — обирається тільки на основі діагностичних даних. Навіть при відсутності виражених симптомів може бути призначена операція з видалення каменів з жовчного міхура.
Оперативне лікування обов'язково при розвитку стійкого холестазу (механічна жовтяниця), некупіруемой медикаментозно або часто повторюваної жовчної кольці, великих розмірах каменів, рецидивуючому холециститі.
Консервативна терапія доцільна при каменях з сукупним ( загальним) діаметром менше 2 см, хорошою скорочувальної здатності жовчних шляхів (незгірш від 75%).
Безопераційне лікування включає наступні заходи:
Дієта №5 (Певзнера)
Перехід на рослинну їжу і молочну продукцію. Особливо корисні овочі (гарбуз, морква), крупи (геркулес, гречка) кавун, яблука, пшеничні висівки. Дієта при каменях в жовчному міхурі виключає жирне, гостре, смажене.
Заборонені шоколад, алкоголь, приправи, кава / какао, свинина / баранина, огірки, баклажани, бобові, копченості. Білок заповнюється вживанням пісного м'яса і риби. Харчування дробовими порціями до 6 разів на день.
Симптоматичне лікування

Застосовуються спазмолітики (Папаверин, Но-шпа ), анальгетики (Баралгин, Спазмалгон), антибіотики (кларитроміцин і т. д.) При яка виникла холециститі.
Медикаментозне розчинення каменів
Широко використовуються препарати з хенодезоксихолевої і урсодезоксихолевої кислотами. Таке лікування доцільно лише при діаметрі каменів до 2 см. Курс — до 1.5 років.
Дуже щільні за структурою камені часто не реагують на медикаментозне вплив. Ефективність маніпуляції коливається від 40 до 80%, у 2/3 пацієнтів виникають рецидиви.
ударноволнового литотрипсия
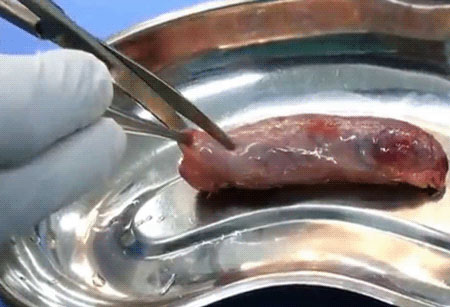
процедура літотрапсіі один із способів безоперационного лікування жовчних каменів, фото
Безболісне дроблення каменів у жовчному міхурі за допомогою ультразвуку допомагає зруйнувати камені до 3 см (не більш 3 штук!), оскільки яких безперешкодно залишають жовчний міхур.
Процедура амбулаторна. Курс — 1-7 сеансів.
Операція при жовчнокам'яній хворобі
Хірургічне лікування проводиться двома способами:
- класичне — відкрита холецистектомія — видалення жовчного міхура через широкий розріз;
- лапароскопічне — холецистектомія проводиться через проколи черевної стінки, операція мінітравматічна, а відновлення займає до 5 днів.
Пацієнт повинен знати про постхолецистектомічному синдромі: після холецистектомії нерідко виникає хворобливість в правому підребер'ї, металевий присмак у роті і гіркоту.
Можливі ускладнення
- Холецистит.
- Формування спайок в жовчному міхурі.
- Патологія 12-палої кишки після холецистектомії і часті ентерити (обумовлені безперервним надходженням жовчі).
- Ускладнена холестазом жовчна колька.
Профілактика рецидиву
Якщо у людини запускається патологічний процес каменеутворення в жовчному міхурі, повністю його припинити без операції досить складно.
Хворий після обов'язкового курсу лікування повинен регулярно проходити профілактичний огляд. Навіть після операції пацієнтові призначають курси літолітіческая препаратів.
Важливим моментом є корекція способу життя, особливо харчування.
Боротьба із зайвою вагою нерідко допомагає мінімізувати ризик повторного каменеутворення і значно знижує частоту рецидивів.
Камені жовчного міхура, код МКБ 10
У міжнародній класифікації хвороб жовчокам'яна хвороба знаходиться:
Клас XI. Хвороби органів травлення (K00-K93)
K80-K87 Хвороби жовчного міхура, жовчовивідних шляхів і підшлункової залози
- K80 Желчекаменная хвороба
Хелікобактер пілорі: симптоми і лікування, дієта, профілактика
Історія відкриття цієї бактерії розтягнулася на цілі століття. Її довго вивчали, не визнавали і нарешті з'ясували, яку роль може зіграти Helicobacter pylori в розвитку захворювань травної системи. Дізнаємося, що являє собою цей мікроорганізм і як від нього позбутися.
Хелікобактер пілорі що це таке?
Helicobacter pylori (хелікобактер пілорі) — це невелика бактерія спіралевидної форми, яка може жити на слизовій шлунка і дванадцятипалої кишки.
Унікальність мікроорганізму полягає в тому, що колись вважалося, жодна бактерія не може вижити в желужка через агресивну дії соляної кислоти. Для доказу причетності бактерії до розвитку патології доктору-вченому Б. Маршаллу довелося свідомо заразити себе Helicobacter pylori, після чого у нього розвинувся гастрит.
Історія закінчилася добре, і доктор не тільки довів причетність хелікобактер пілорі до розвитку хвороб травного тракту, а й зумів позбутися від неї і гастриту за допомогою двотижневого курсу антибіотикотерапії. За це відкриття лікарям було присуджено Нобелівську премію.
А схема діагностики та лікування багатьох хвороб шлунково-кишкового тракту змінилася. У неї були включені антибактеріальні препарати, при доведеній зв'язку патології шлунково-кишкового тракту з цією бактерією.
Ця бактерія живе приблизно у половини населення земної кулі і в більшості випадків нічим не проявляє себе. Зараження хелікобактер пілорі, швидше за все, відбувається ще в дитинстві від інших членів сім'ї або близьких людей. Шлях передачі контактно-побутовий при поцілунках, використанні загального посуду та ін., Що підтверджується інфікування одним видом хелікобактер пілорі всієї родини.
Якщо людина заразилася нею, то вона мешкає на слизовій шлунка протягом усього життя. Позбутися від мікроба можна тільки пропив призначений курс антибіотиків.
Спеціальних заходів для виявлення та лікування носіїв хелікобактер пілорі не проводять, оскільки багато хто навіть не знають про наявність у себе цієї проблеми через відсутність симптомів протягом усього життя.
Перші ознаки helicobacter pylori

Перші симптоми захворювання можуть бути відсутні тривалий час. Хвороба розвивається тільки при наявності сприяючих факторів, таких як похибки в раціоні, стреси, зниження імунітету та інші.
Недуга проявляється симптомами порушення роботи травного тракту: печія, неприємний запах з рота, дискомфорт після їжі, проблеми зі стільцем — це перші сигнали про те, що з організмом щось не в порядку.
Симптоми хелікобактер пілорі
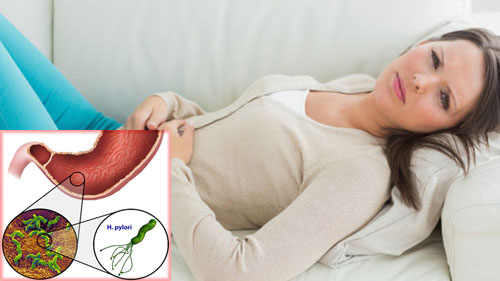
Симптоматика і прояви цієї патології збігаються з ознаками гастриту або виразки шлунка. Які симптоми дозволяють запідозрити наявність проблеми:
- Хворобливість в епігастральній ділянці до або після їди.
- Відрижка з характерним запахом сірководню ( «тухлі яйця»).
- Почуття постійної нудоти, рідко — блювота, яка приносить полегшення.
- Здуття живота і підвищене газоутворення.
- Порушення стільця: діарея або запори.
- Втрата апетиту і невмотивоване схуднення.
Важливо! Нерідко хелікобактер пілорі спричиняє симптоми на обличчі і проблеми зі шкірою. Пацієнти стають клієнтами косметологів, не підозрюючи, що проблема полягає в маленькій бактерії і хвороби шлунка.
Перш ніж аналізувати симптоми і починати лікування хелікобактер пілорі, пацієнту рекомендують пройти діагностичне обстеження.

фото проявів на обличчі, лікування не косметичний!
Види аналізів для виявлення бактерії:
- Аналіз крові на хелікобактер пілорі, який виявляє антитіла в крові до антигенів цієї бактерії.
- Визначення антигенів цієї бактерії в калі пацієнта.
- Уреазний дихальний тест на хелікобактер пілорі. Метод заснований на тому, що ця бактерія може розщеплювати сечовину. Пацієнту пропонують випити невелику кількість міченої радіоізотопами сечовини, а потім виявляють продукти розпаду способом лазерної спектроскопії в повітрі, що видихається.
- ФГДС з біопсією. Найдостовірніший і надійний спосіб, який не позбавлений певних недоліків. Так, біопсію можуть брати тільки з однієї ділянки, а на іншому може мешкати ця бактерія. Тому біопсію намагаються брати з різних ділянок в шлунку.
Детальніше читайте .
Лікування хелікобактер пілорі, антибіотики
Оскільки хелікобактер пілорі може і не викликати розвиток захворювань, терапію проводять лише у випадках гастриту, виразки та інших патологічних процесів в шлунку.
Важливо! Лікування антибіотиками хелікобактер пілорі при відсутності захворювань шлунково-кишкового тракту може принести більше шкоди для організму. Тому при відсутності показань наявність бактерії вважають нормою і лікування не проводять.
Існує кілька схем лікування і вибір проводить лікуючий доктор, з урахуванням чутливості бактерії і реакції пацієнта на препарати. Які ліки можуть входити:
- Антибіотики. Залежно від обраного варіанту лікування, пацієнту може бути призначено два, три, рідше — один антибіотик (Азитроміцин, Амоксициллин і ін.).
- Антисекреторні препарати (Фамотидин, Омепразол і ін.).
- Засоби на основі вісмуту.
Контроль за знищенням бактерії проводять через 3-5 тижнів після проведеної терапії. Діагностику проводять різними способами і, при необхідності, лікування змінюють і повторюють до повної ерадикації (знищення) збудника.
Лікування хелікобактер пілорі народними засобами
Народна терапія може бути використана в комплексному лікуванні. Народні препарати не здатні знищити бактерію, але вони можуть зняти болісні симптоми і поліпшити репаративні процеси і допомогти відновити слизову.
Найефективнішими народними засобами є:
- Відвари цілющих трав із заспокійливим і антисептичну дією (ромашка, звіробій, аїр, листя брусниці).
- Масло і насіння льону, що володіють обволікаючі властивості.
- Настоянки з квіток груші і шипшини.
Перед використанням народних засобів необхідно порадитися з лікарем, щоб не нашкодити організму. Народне лікування використовують тільки як доповнення до традиційної медикаментозної терапії.
Лікувальна дієта
Важливу роль в нормалізації роботи травної системи відіграє дотримання принципів раціональної дієти:
- Часте дробове харчування, невеликими порціями.
- Відмова від смаженої, пряної і гострої їжі.
- Питний режим.
- Виключення вживання алкоголю і слабоалкогольних напоїв.
- Відмова від маринадів, солінь, газованої води та іншої «шкідливої» їжі.
На перший погляд, така дієта може здатися мукою для гурманів, але турбота про своє здоров'я і правильний підхід до приготування страв дозволять пацієнтові насолоджуватися їжею без шкоди для шлунка.
Наведемо приклад меню на один день такої дієти:
- Сніданок: вівсяна каша, сирні сирники і компот.
- Полудень: ромашковий чай і сирне суфле.
- Обід : курячий суп, парова рибна котлета з овочами.
- Другий полуденок: кисіль і запечені яблука.
- Вечеря: індичка на пару з відвареною картоплею.
- Пізня вечеря: кефір або відвар з шипшини.
Вибір страв і продуктів залежить від стадії гастриту або виразки, наявності загострення і інших чинників.
профілактика
Розвиток хвороби при наявності хелікобактер пілорі залежить від харчування і способу життя конкретної людини. Якщо зараження відбулося людині слід дбати про себе, тоді бактерія не заподіє шкоди.
Хелікобактер пілорі зустрічається повсюдно. Для діагностики та лікування використовують сучасні методи і препарати. Проводити таку терапію рекомендують тільки у випадках доведеного зв'язку розвитку хвороби шлунково-кишкового тракту з цією бактерією.
Поліпи в жовчному міхурі: симптоми, лікування й видалення
Поліпи в жовчному міхурі — це новоутворення доброякісного характеру, що розростаються по поверхні міхура. Освіти можуть розташовуватися поодинці або групами, зливаючись один з одним. Під впливом деяких факторів вони можуть малигнизироваться (перетворюватися в рак).
Поліп в жовчному міхурі, що робити?
Залежно від природи походження захворювання виділяють кілька видів поліпів:
- Запальні — утворюються в результаті хронічного або тривалий час протікає інфекційного процесу в жовчному міхурі, на тлі якого починає посилено гранульований і розростатися епітелій органу;
- Поліп-папілома — доброякісне сосочкоподобние утворення на слизовій оболонці міхура;
- Аденоматозні — доброякісна пухлина формується в товщі слизової оболонки міхура;
- Холестеринові — утворюються в результаті накопичення і відкладенняхолестерину на стінках органу.
При розвитку клінічних симптомів захворювання, явних порушень функції травного тракту хворому слід звернутися до лікаря-терапевта для детального обстеження і визначення діагнозу. Найчастіше зустрічається холестериновий поліп в жовчному міхурі.
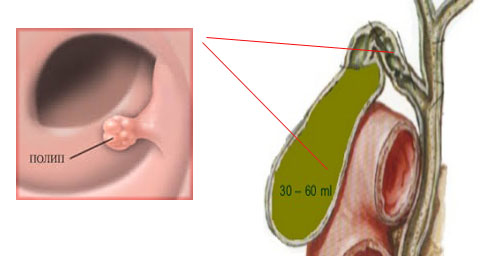
Жоден лікар не може назвати точних причин розвитку поліпів, однак виділяють деяку тенденцію захворювання при впливі на організм наступних факторів:
- неправильне харчування — переважання в раціоні жирної і смаженої їжі, надлишок вуглеводів, в результаті чого змінюється склад жовчі і на стінках міхура може відкладатися холестерин;
- Зниження імунітету — часто хворіють люди, які мають хронічні захворювання, більше схильні до утворення поліпів ;
- Супутні запальні захворювання органів шлунково-кишкового тракту;
- Стреси;
- Генетичний фактор — якщо в роду були випадки поліпозу, то великий ризик передачі патології через покоління.
Ознаки та симптоми поліпів в жовчному міхурі
Так як в результаті утворення поліпів у міхурі порушується функції органу, то пацієнта будуть турбувати такі симптоми:
- Тупі і тягнуть болі в області правого підребер'я;
- Нудота, блювота;
- Печія, відрижка;
- Відчуття неприємного присмаку і гіркоти у роті;
- Спастические болю, що нагадують напад жовчної коліки;
- Зміни стільця — пронос або закрепи;
- здуття живота, підвищене газоутворення.
пожовтіння шкіри і слизових оболонок, що вказує на те, що поліп здавлює стінки жовчних проток, в результаті порушується відтік жовчі.
Поліпи в жовчному міхурі: чи небезпечно це?
Поліпи, які утворюються в жовчному міхурі, становлять загрозу для здоров'я пацієнта, так як новоутворення може розростатися і прогресувати, що призводить до погіршення функції міхура, а відповідно, і до порушення роботи інших органів шлунково-кишкового тракту.
перешкоджають повноцінному відтоку жовчі, що призводить до її застою і формування . Конкременти можуть травмувати слизову оболонку жовчного міхура і викликати напади найсильнішої жовчної коліки. Крім цього, захворювання з часом може перерости в рак.
Діагностика поліпів в жовчному міхурі
Головним методом діагностики поліпозу є УЗД черевної порожнини. Дослідження дозволяє точно визначити розміри поліпа, місце його локалізації та наявність супутніх патологій, наприклад, запалення жовчного міхура.
Так як клінічна картина захворювання схожа з іншими патологіями органів шлунково-кишкового тракту, то іноді пацієнтові додатково проводиться ендоскопічне дослідження дванадцятипалої кишки.
Ендоскоп оснащений мініатюрною вбудованою відеокамерою, яка дозволяє виявити і патології жовчного міхура завдяки його близькій розташуванню з дванадцятипалої кишкою.
При підозрі на переродження захворювання в рак пацієнтові додатково призначають і комп'ютерну томографію.
Лікування поліпів в жовчному міхурі
 Багатьох пацієнтів, яким діагностували це захворювання, цікавить питання: чи може поліп в жовчному міхурі розсмоктатися самостійно? Це можливо в разі виявлення холестерину поліпа.
Багатьох пацієнтів, яким діагностували це захворювання, цікавить питання: чи може поліп в жовчному міхурі розсмоктатися самостійно? Це можливо в разі виявлення холестерину поліпа.
Новоутворення складається з відкладень холестерину на стінках міхура, тому дотримання спеціальної дієти з низьким рівнем жирів і вуглеводів, а також прийом лікарських препаратів, що розріджують жовч і полегшують її виведення, допомагають поліпшити функцію органу і сприяють самостійного руйнування поліпа.
На початковому етапі розвитку захворювання медики використовують консервативні методи лікування жовчогінними препаратами, дотриманням дієти і виконанням нескладних фізичних вправ.
Добре зарекомендували себе препарати Урсофальк, Урсосану і Урсохол — вони зменшують в'язкість жовчі, руйнують холестеринові відкладення і сприяють скороченню жовчного міхура, в результаті чого відкривається сфінктер Одді і жовч викидається в кишечник.
Ці ліки можна приймати тільки за рекомендацією фахівця і після попереднього комплексного обстеження, так як препарати мають серйозні протипоказання, одним з яких є загострення калькульозного хронічного холециститу.
Для зняття спазму і болю в області правого підребер'я допустимо приймати таблетки Но-шпи або Папаверина при посиленні неприємних симптомів.
Видалення поліпів в жовчному міхурі
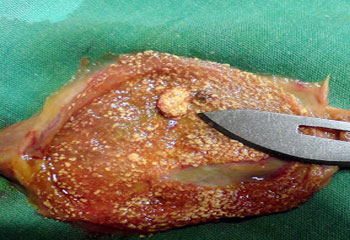
Жовчний міхур з поліпом, фото
При прогресуванні поліпозу та відсутності ефекту від консервативного лікування медики ретельно оцінюють стан пацієнта, якщо воно погіршується, то вдаються до хірургічного видалення поліпів.
лікування без операції можливо тільки в тому випадку, коли новоутворення не прогресують в зростанні і не порушують своєю присутністю функціонування інших органів травлення.
У подібній ситуації пацієнта беруть на диспансерний облік під спостереження. Кілька разів на рік хворий повинен проходити медичне обстеження для оцінки динаміки поліпозу.
У період відсутності загострень холециститу пацієнт може вдаватися до народних методів лікування поліпів жовчного міхура:
- Чистотіл і ромашка — взяти по 1 ложці і залити літром окропу і тримати на водяній бані 10 хвилин, після чого остудити, процідити і пити по півсклянки перед кожним прийомом їжі. Цей настій сприяє усуненню запального процесу в міхурі, зменшує в'язкість жовчі, покращує її відтік;
- Насіння льону — 1 чайну ложку насіння залити склянкою окропу і дати охолонути, після чого випити утворився «кисіль» разом з насінням. Цей настій обволікає слизові оболонки шлунково-кишкового тракту, посилює скорочувальну здатність жовчного міхура і забезпечує відтік застояної жовчі;
- Пижмо і реп'ях — по 1 столовій ложці трави залити 1 літром гарячої води і довести до кипіння на водяній бані. Відвар остудити, процідити і приймати по 0,5 склянки 3 рази на добу.
Дієта при поліпах в жовчному міхурі
При будь-яких порушеннях функції жовчного міхура, в тому числі і поліпи, пацієнту призначається лікувальна дієта №5, метою якої є хімічне, термічне і механічне щадіння органів шлунково-кишкового тракту. З раціону повністю виключаються наступні продукти:
- Спеції, прянощі, оцет;
- Копченості, сало;
- Субпродукти;
- Ковбасні вироби;
- Міцні м'ясні, грибні та рибні бульйони;
- Свіжий хліб і здобна випічка;
- Шоколад, какао, кави;
- алкоголь.
Неприпустима жарка страв, всі продукти слід готувати шляхом гасіння, запікання (без скоринки) або варіння. Приймати їжу краще дрібно по 5-6 разів на день невеликими порціями.
Перші страви готуються на овочевому бульйоні, допустимо заправити в кінці варіння яєчним сирим жовтком.
Вершкове масло різко обмежити або повністю замінити рослинним . Хліб найкраще вчорашній черствий або цільнозерновий.
Поліп жовчного міхура, код за МКХ 10
У міжнародній класифікації хвороб (МКБ 10) поліп жовчного міхура перебувати:
Клас XI . Хвороби органів травлення (K00-K93)
K80-K87 Хвороби жовчного міхура, жовчовивідних шляхів і підшлункової залози
- K87 Поразки жовчного міхура, жовчовивідних шляхів і підшлункової залози при хворобах, класифікованих в інших рубриках
Перегин жовчного міхура: симптоми і лікування, причини порушення
Часто пацієнти звертаються до гастроентеролога зі скаргами на постійну нудоту, відчуття тяжкості в боці і інші симптоми порушення травлення, в ході обстеження з'ясовується, що причиною цього є перегин жовчного міхура.
Перегин жовчного міхура Що це таке?
у нормі жовчний міхур має форму довгастого мішечка і являє собою резервуар для зберігання жовчі.
Перегин жовчного міхура — це аномальне стан, під час якого в органі виникають перетяжки, в результаті чого міхур набуває форму пісочного годинника, гачка або букви «Г».
При виникненні загину одночасно в декількох місцях жовчний міхур нагадує форму латинської букви «с», така патологія найчастіше зустрічається в педіатричній практиці.
Причини перегину жовчного міхура
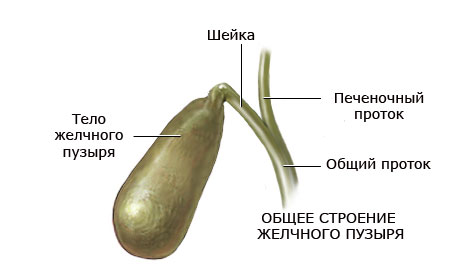
Загальний вигляд жовчного міхура, будова, фото
Розрізняють вроджений і набутий перегин міхура. Природжений виникає ще на етапі ембріогенезу, приблизно на 5-6 тижні гестації, коли формуються печінку і жовчний міхур зародка. Спровокувати розвиток даної патології можуть різні фактори внутрішнього і зовнішнього середовища:
- Прийом вагітної ліків до 12 тижня;
- Вживання алкогольних напоїв та тютюнопаління;
- Перенесені вірусні і інфекційні захворювання;
- Хронічні захворювання у матері;
- Несприятлива екологічна обстановка, в якій перебуває вагітна.
Перегин вродженого характеру називають ще стійким або фіксованим захворюванням жовчного міхура, однак оскільки порожнину органу вистелена м'язовими волокнами, які мають властивість скорочуватися, то патологічний процес може періодично змінювати своє місце локалізації. В цьому випадку пацієнту ставиться діагноз лабільний перегин жовчного міхура.
Набутий перегин жовчного міхура є наслідком таких причин:
- Порушення режиму харчування, переважання в раціоні жирної, гострої, копченої їжі;
- Виснажливі дієти;
- Ожиріння;
- Порушення обміну речовин;
- Перенесені харчові токсикоінфекції;
- Підняття тягарів ;
- Малорухливий спосіб життя;
- Холецистит;
- Жовчнокам'яна хвороба;
- Перенесені операції на жовчному міхурі або печінки;
- Вагітність;
- Тривалий і безконтрольний прийом деяких лікарськихпрепаратів;
- Супутні захворювання дванадцятипалої кишки, печінки, .
Жовчний міхур має тіло, дно і шийку. Залежно від місця локалізації патологічного процесу розрізняють перегини верхньої або нижньої третини органу, шийки або тіла. Перегин в тілі жовчного міхура є найбільш небезпечним станом і тягне за собою серйозні ускладнення.
Ознаки та симптоми перегину жовчного міхура
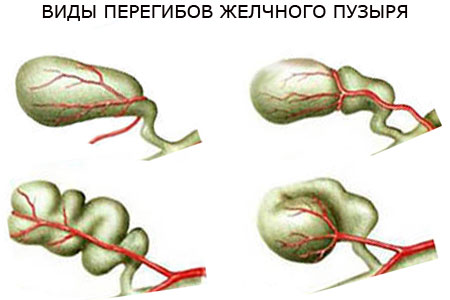
Характерними клінічними симптомами перегину жовчного міхура є:
- Постійна гіркоту в роті;
- Нудота;
- Поява неприємного запаху з рота;
- Сірий або жовтуватий наліт на мові;
- Відрижка;
- Здуття живота і посилене газоутворення;
- Печія;
- Відчуття тяжкості в шлунку, особливо після прийому їжі;
- Блювота при вживанні в їжу жирного , смаженого, копченого;
- Порушення стільця (проноси, що змінюються тривалими запорами).

При формуванні каменів в протоках міхура на тлі постійного застою жовчі у хворого іноді спостерігається жовтушність шкірних покривів і видимих слизових оболонок.
Періодично сам орган і жовчні протоки запалюються, в результаті чого у пацієнта розвивається холангіт або холецистит, симптомами яких є:
- ;
- Нудота і блювання;
- Пронос;
- Підвищення температури тіла до 38-39 градусів;
- Відмова від їжі;
- Желтушность шкіри і слизових;
- Напади жовчної коліки.
Перегин жовчного міхура у дитини грудного віку до введення прикорму може ніяк не виявлятися клінічно, проте після включення в раціон дорослої їжі можливі постійні відрижки і порушення стільця. S-подібний загин даного органу у дитини молодшого віку є в більшості випадків основною причиною поширеної патології дискенезии жовчовивідних шляхів.
Діагностика
Основним методом діагностики патологій жовчного міхура є ультразвукове дослідження. Цей спосіб не має протипоказань і вікових обмежень, тому його призначають навіть самим маленьким пацієнтам при підозрі на загин.
За допомогою УЗД можна точно визначити функціональні можливості органу, наявність перегину, а також місце локалізації патологічного процесу.
Для того щоб з'ясувати, чи є загин вродженим або придбаним, пацієнтам дорослого віку проводять стимуляцію секреторних здібностей органу шляхом прийому сирих яєчних жовтків або вершкового масла.
При природженому загині деформація міхура після посилення продукції жовчі залишається незмінною. Для визначення ймовірної причини аномалії гастроентеролог збирає ретельний анамнез життя хворого. Залежно від причини перегину жовчного міхура лікар призначає відповідне лікування.
Лікування перегину жовчного міхура
При вродженої формі патології лікування полягає в зменшенні симптомів перегину жовчного міхура за допомогою дотримання спеціальної дієти і виконання простих фізичних вправ, що стимулюють нормальний відтік жовчі.
Поліпшити роботу органу і запобігти застійні явища допомагають трав'яні чаї і відвари цілющих трав — кукурудзяні рильця, м'ята, деревій, квіти безсмертника.
Медикаментозна терапія
 з метою профілактики застійних процесів і каменеутворення при загині жовчного призначають жовчогінні препарати, наприклад, Аллохол, Гепабене.
з метою профілактики застійних процесів і каменеутворення при загині жовчного призначають жовчогінні препарати, наприклад, Аллохол, Гепабене.
Ці препарати можна приймати тільки з дозволу лікаря і в тому випадку, якщо в міхурі і протоках відсутні камені. В іншому випадку терапія жовчогінними засобами призводить до закупорки проток конкрементами і розвитку гострого запального процесу або небезпечних станів, що вимагають оперативного втручання.
При діагностуванні застійних явищ і конкрементів в міхурі діаметром не більше 5 мм, призначають Урсохол або Урсофальк — препарати , які змінюють в'язкість і склад жовчі, нормалізують її відтік, руйнують дрібні камені. При болях і спазмах в області правого підребер'я призначають Но-шпу, Папаверин або анальгетики.
При запаленні проток або жовчного міхура показаний курс протизапальних препаратів або антибіотиків.
Дієта при перегині жовчного міхура
Для того щоб поліпшити загальний стан пацієнта і знизити вираженість клінічних симптомів перегину міхура, показано дотримання лікувального харчування (стіл № 5а). З раціону повністю виключаються:
- Здоба;
- Кондитерські вироби — тістечка, шоколад, цукерки, торти, трубочки, випічка з листкового тіста;
- Жирні сорти м'яса і риби — свинина, баранина, скумбрія, сьомга, лосось;
- Сало;
- Субпродукти;
- Спеції, оцет, прянощі, гострі страви;
- Гриби;
- Ковбасні вироби;
- Макарони;
- Бобові;
- Сметана, твердий сир;
- Міцні бульйони;
- Червона ікра.
Обмежується вершкове масло і жовтки курячих яєць.
Основу раціону складають розваристої каші (зварені на воді з додаванням молока за бажанням), нежирний сир, пісне м'ясо, кефір, кисле молоко, вчорашній хліб, овочі, фрукти, зелень, риба нежирних сортів (судак, хек, минтай). Страви готуються на пару або шляхом відварювання, харчування має бути частим і маленькими порціями.
Лікування перегину в домашніх умовах

При відсутності і протоках пацієнтові раз на місяць можна в домашніх умовах виконувати тюбаж або так зване сліпе зондування.
Суть процедури полягає в попередньому прийомі пацієнтом розчину магнезії або сорбіту, після чого на область правого підребер'я кладуть теплу грілку на 30 хвилин. Під впливом тепла і концентрованого розчину сорбіту або магнезії розкривається сфінктер Одді (розташований в жовчному міхурі), посилюється скорочувальна здатність міхура і скупчилася жовч викидається в просвіт кишечника.
Жовч володіє дратівливою дією на слизові оболонки кишечника, в результаті чого у пацієнта спостерігається кілька разів розріджений стілець зеленого або жовтого кольору — це нормальне явище.
Після такої процедури хворі відзначають значне поліпшення самопочуття, зникнення відчуття тяжкості, нудоти і здуття.
Суворим протипоказанням до проведення тюбажа є наявність в жовчному міхурі або протоках каменів будь-якого діаметру, обструкція протоків або наявність будь-яких новоутворень в органі, що перешкоджають відтоку жовчі .
Ускладнення
При перегині міхура жовч накопичується в органі і змінює свою в'язкість, в результаті чого поступово формуються камені. Небезпечним ускладненням цього стану є зміщення каменю в просвіт жовчних проток, на тлі чого перекривається шлях відтоку жовчі (закупорка протоки).
Подібне ускладнення становить загрозу для здоров'я і життя хворого, тому в таких ситуаціях часто потрібне негайне хірургічне втручання.
