- Епідеміологія поразки кавернозних тел
- Механізми розвитку захворювання
- Фактори ризику
- Ознаки хвороби
- Види хронічного геморою
- Лікування
Кінцевий відділ товстого кишечника (пряма кишка) відрізняється великою анатомічної і функціональної складністю. У стінці органу під слизової розташовуються особливі кавернозні тіла. Хронічний геморой — це захворювання цих венозних сплетінь.

Кавернозні тіла є похідними венозних судин. Вони виконують до кінця невивчену функцію. Передбачається, що вони підсилюють запірательние здатності анального сфінктера. Якщо кров надмірно накопичується в судинах кавернозних тіл, то стінки вен починають варикозно розширяться. Утворилися вузли можуть випадати з анального отвору. Патологічно розширені вени схильні до кровоточивості. Ці процеси в кавернозних тілах є проявом гострого або хронічного геморою.
Епідеміологія поразки кавернозних тел
Хронічний геморой займає перше місце за поширеністю серед усіх хвороб кінцевого відділу кишечника. На його частку припадає більше третини всіх випадків патології цієї анатомічної ділянки. Хронічний геморой переважно вражає дорослих. Їм хворіють і жінки, і чоловіки. В цілому близько 15% всіх людей стикаються з захворюванням кавернозних тел прямої кишки.
Механізми розвитку захворювання
Виникнення геморою відбувається під дією внутрішніх і зовнішніх чинників. В основі захворювання лежить два патологічних механізму. Роль кожного з них більше або менше у конкретного пацієнта. Механізми появи хвороби:
- гемодинамічні порушення;
- дистрофія сполучної тканини.
Порушення гемодинаміки
Спадкова схильність сприяє надлишкового припливу і порушення відтоку з гемороїдальних вен. Кров застоюється в кавернозних тілах. Тривале повнокров'я в судинах прямої кишки сприяє варикозного розширення і появи вузлів. Порушення рівноваги між відтоком і притоком крові пов'язано не тільки з анатомією гемороїдальних вен. Ще більше значення має стан вегетативних нервових волокон. Саме вони відповідають за швидкість руху рідини в судинах, регулюють їх тонус і діаметр.
Дистрофія сполучної тканини
Кавернозні тіла фіксуються до кишкової стінці еластичними зв'язками. Ослаблення цього зв'язкового апарату призводить до надлишкової рухливості гемороїдальних вен. Патологія еластичних зв'язок частіше зустрічається в рамках спадкової слабкості сполучної тканини. Цей дефект передається генетично. Ще під час ембріонального розвитку закладаються неповноцінні клітини мезодерми. Далі з неї формуються функціонально неповноцінні соединительно- ткані каркаси органів і судин. У людей з подібними спадковими дефектами часто зустрічаються невеликі аномалії розвитку: пролапс мітрального клапана, надмірна рухливість в суглобах, підвивих кришталика, варикозна хвороба нижніх кінцівок. Хронічне ураження вен прямої кишки також є проявом генетичної неповноцінності сполучної тканини.
Важливо: Щоб оцінити ймовірність появи хвороби, запитаєте старших родичів про їх здоров'я. Якщо у кого-то з близьких є ознаки захворювання, то ймовірність патології підвищується.
Фактори ризику
Генетична схильність не завжди призводить до появи захворювання. Крім спадкових причин, існують і чинники підвищують ймовірність хвороби. Ці стани провокують венозний застій і пошкодження кишкової стінки. До таких причин відносять:
- модифікуються;
- немодіфіціруемих.
Модифікуються фактори ризику
Якщо на фактор ризику можна вплинути, то його вважають модифікується. Для хронічного геморою такі причини:
- надлишкова маса тіла;
- гіподинамія (малий обсяг фізичних навантажень);
- важка фізична праця;
- силові види спорту;
- хронічний запор;
- надмірне захоплення гострою їжею;
- анальний секс;
- алкоголізм і тютюнопаління.
Рекомендується: Якщо у вас є будь-якої з цих факторів ризику, постарайтеся його усунути. Профілактику можна проводити самостійно або під контролем фахівця.

немодіфіціруемих фактори ризику
Деякі причини хронічного геморою можна ні зменшити, ні усунути. Їх необхідно враховувати при розрахунку ризику захворювання. Немодіфіціруемих фактори ризику:
- вік старше 40 років;
- хвороби органів травлення;
- повторні вагітності;
- природні пологи (особливо при тривалому потужній періоді).
Рекомендується: Якщо у вас є будь-якої з даний факторів ризику, відвідуйте проктолога профілактично один раз на рік. Це допоможе виявити хворобу на ранніх стадіях.
Ознаки хвороби
Прояви хронічного геморою формуються через розширення венозних судин, випадання вузлів і кровотечі з їх стінки . Захворювання має стійкий рецидивний характер. Ознаки хвороби то вщухають, то різко загострюються. Поступово варикоз прогресує, тому прояви з кожним разом стають все більш вираженими. Симптоми хронічного геморою:
- дискомфорт в анальної області;
- больові відчуття, що посилюються при дефекації;
- кровотеча після виділення калових мас;
- випадання венозних вузлів в анальний отвір.
При деяких формах захворювання на перше місце виходять больові відчуття і кровотечі, інші рано проявляються випаданням вузлів.
Рекомендується: Якщо у вас є хоча б одна ознака хронічного геморою, відвідайте проктолога. Самолікування або ігнорування симптомів може обернуться серйозними проблемами для здоров'я.
Аналогічні симптоми бувають і при інших захворюваннях. через це ні в якому разі не можна ставити собі діагноз на підставі схожих скарг. Так, доброякісні та злоякісні пухлини кишечника можуть спровокувати кровотечу і дискомфорт. Крім того, хронічний больовий синдром виникає і при різних захворюваннях малого тазу.
Види хронічного геморою
Кавернозні тіла прямої кишки розташовані на різній відстані від анального отвору. Залежно від того, які з них вражені (більш глибокі або зовнішні) виділяють типи хронічного геморою. Класифікація:
- хронічний зовнішній геморой;
- хронічний внутрішній геморой;
- хронічний комбінований геморой.
Зовнішній
Зовнішній геморой виникає через пошкодження венозних сплетінь, розташованих у анального отвору. Ця форма захворювання діагностується раніше за інших. Збільшені вузли добре видно при візуальному огляді.
Внутрішній
Розширення кавернозних сплетінь на відстані кількох сантиметрів від анального отвору називають внутрішнім гемороєм. Зазвичай така форма хвороби не супроводжується випаданням вузлів, але біль і кровотеча можуть бути вельми вираженими. Ускладнює лікування щодо більш пізня діагностика.
Комбінований
Поразка одночасно і внутрішніх, і зовнішніх венозних сплетінь називають комбінованим гемороєм. Ця форма хвороби найбільш поширена.
Ще одна класифікація захворювання враховує тяжкість патологічного процесу. Виділяють:
- Хронічний геморой 1 ступеня;
- Хронічний геморой 2 ступеня;
- Хронічний геморой 3 ступеня;
- Хронічний геморой 4 ступеня.
1 ступінь
у пацієнтів з цією стадією хвороби є тривалі періоди ремісії, коли симптомів захворювання немає. з ознак хвороби в основному спостерігаються невеликі кровотечі і дискомфорт при дефекації.
2 ступінь
У цій стадії хвороби ремісії стають коротшими. При зовнішньої і комбінованій формі хвороби спостерігається випадання гемороїдальних вен. Вузли самостійно вправляються після дефекації.
3 ступінь
Патологічний процес при 3 ступеня геморою вже дуже виражений. Дискомфорт присутній постійно. Часто зустрічаються щоденні кровотечі. Гемороїдальні вузли самостійно в анальний отвір не вправляються.
4 ступінь
Це ускладнена форма хронічного захворювання.
Лікування
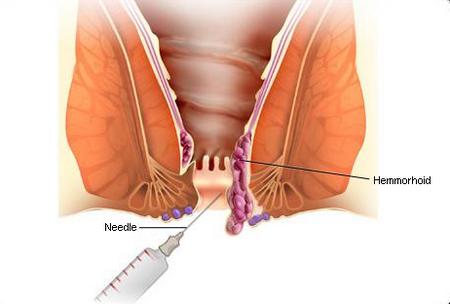
лікування хронічного геморою проводить проктолог. На різних стадіях процесу може знадобитися медикаментозне або хірургічне втручання. З ліків використовують:
- місцеві засоби (мазі, гелі, свічки);
- загальні препарати (таблетки і уколи).
Хірургічні втручання можуть бути:
- малими по інвазивності (склеротерапія, кріотерапія, лікування лазером);
- класичними.







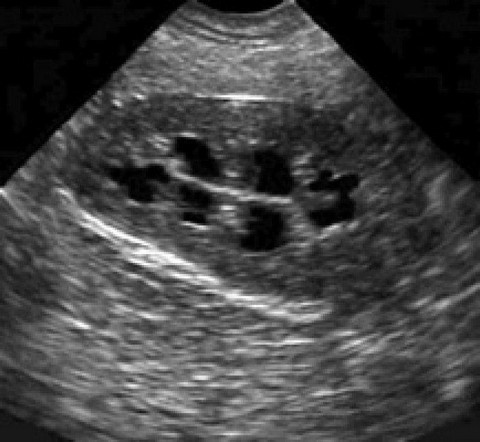

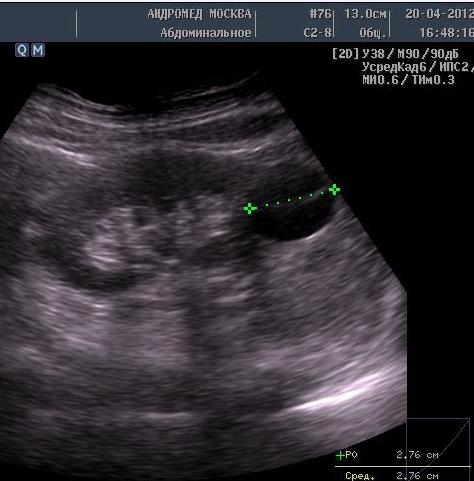
 УЗД шлунка є неінвазивний методом діагностики, який дозволяє оцінити не тільки анатомічне, а й функціональний стан цього органу.
УЗД шлунка є неінвазивний методом діагностики, який дозволяє оцінити не тільки анатомічне, а й функціональний стан цього органу.  Ці варіанти дозволяють діагностувати глибину ураження і його характер при тому або іншому патологічному процесі. А основними захворюваннями, які можна виявити за допомогою ультразвуку, є наступні:
Ці варіанти дозволяють діагностувати глибину ураження і його характер при тому або іншому патологічному процесі. А основними захворюваннями, які можна виявити за допомогою ультразвуку, є наступні: 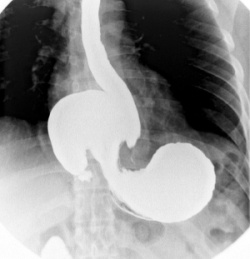 Рентгеноскопія шлунка — один з методів діагностики різних захворювань і функціональних розладів шлунково-кишкового тракту.
Рентгеноскопія шлунка — один з методів діагностики різних захворювань і функціональних розладів шлунково-кишкового тракту.  Підготовка до рентгеноскопії шлунка не вимагає якихось особливих заходів.
Підготовка до рентгеноскопії шлунка не вимагає якихось особливих заходів. 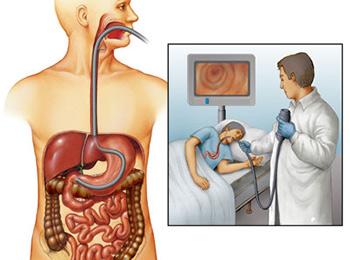 Фиброгастроскопия проводиться в наступних випадках:
Фиброгастроскопия проводиться в наступних випадках:  Перед ендоскопією шлунка підготовка важлива і для того, щоб виключити блювоту. Для зменшення дискомфорту рекомендується під час процедури глибоко дихати. Щоб розправити стінки травної трубки, через прилад подається повітря.
Перед ендоскопією шлунка підготовка важлива і для того, щоб виключити блювоту. Для зменшення дискомфорту рекомендується під час процедури глибоко дихати. Щоб розправити стінки травної трубки, через прилад подається повітря. 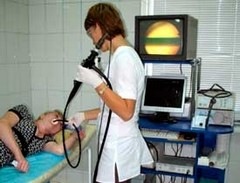 Лікар при оцінці ФГДС може визначити:
Лікар при оцінці ФГДС може визначити: