Лікування туберкульозу на сучасному етапі є важливим компонентом в боротьбі за попередження поширення інфекції. Поширюють інфекцію в основному хворі . Інтенсивне лікування туберкульозу легенів допоможе знизити число інфікованих туберкульозом і попередити появу нових випадків захворювання. Лікування туберкульозу є тривалим процесом. Воно вимагає від хворого великого терпіння і самодисципліни. При туберкульозі страждає не тільки уражений орган, а й весь організм в цілому.
Стратегія лікувального процесу полягає в максимально швидкому придушенні популяції мікобактерій і регресії патологічних змін, викликаних інфекцією.
Основні принципи антимікробної терапії при лікуванні туберкульозу
при нерегулярному прийомі протитуберкульозних препаратів і відсутності адекватного протитуберкульозного лікування розвивається стійкість мікобактерій. Стійкість до двох основних протитуберкульозних препаратів (ізоніазд ірифампіцин) називається множинною лікарською стійкістю і є проблемою №1 в усьому світі. Хворі лікарсько-стійкими формами захворювання (ТБ-МЛС) є джерелом зараження здорового контингенту і хворих в умовах протитуберкульозного стаціонару і в'язницях.
Арсенал препаратів для лікування туберкульозу з множинною лікарською стійкістю в усьому світі зовсім невеликий. Зростання числа випадків стійких форм захворювання випереджає пошук нових лікарських засобів. Щорічно реєструється більше 500 тис. Випадків захворювання на ТБ-МЛС в світі.
Причини, які призводять до розвитку ТБ-МЛС:
- Використання неналежних схем хіміотерапії .
- Використання неефективних препаратів.
- Перерви в прийомі протитуберкульозних препаратів і передчасне припинення лікування.
За умови, коли призначено адекватне лікування , а хворий не перериває лікування, більшість випадків ТБ-МЛС виліковується.
Хірургічні методи лікування туберкульозу
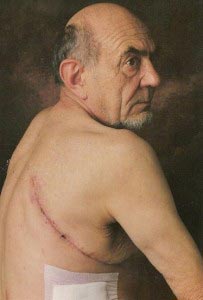
Рис. 3. Хворий після операції на легенях.
Лікування туберкульозу із застосуванням хірургічних методів лікування широко поширене в сучасній фтизіатрії. Оперативні методи лікування застосовуються тоді, коли туберкульозний процес неможливо зупинити консервативними методами. З їх допомогою досягається швидке одужання хворого, поліпшення якості його життя і ліквідація ризику зараження оточуючих. Часто хірургічні методики застосовуються при розвитку загрозливих для життя хворого станів. Обсяг оперативного втручання при лікуванні туберкульозу легенів залежить від ступеня руйнування тканин органу.
Виділяють такі основні види оперативних втручань:
- резекція — видалення частини органу;
- лобектомія — видалення частки легені;
- пневмонектомія — видалення легкого;
- кавернектомія — видалення патологічного зруйнованої ділянки — каверни.
- плевректомія — відновний тип оперативного втручання. В результаті операції легенева тканина звільняється від «панцира» потовщеною плеври.
При відборі хворих на хірургічне лікування враховується протяжність зони ураження, фаза туберкульозного процесу і функціональний стан органів та систем.
Фізіотерапевтичні методи лікування туберкульозу
Физиолечение є одним з методів патогенетичної терапії. Воно спрямоване на потенцирование (посилення) антибактеріальної терапії, як основи протитуберкульозної терапії.
На початку розвитку захворювання, коли переважають такі компоненти запалення, як ексудація і некроз (руйнування легеневої тканини) показано призначення УВЧ і НВЧ-терапії, інгаляційної терапії та електрофорезу.
Ультразвукова, лазерна і магнітотерапія сприяють розсмоктуванню туберкульозного запалення, стимулюють тканини до відновлення (регенерації), прискорюють рубцювання порожнин розпаду і загоєння Свищева ходів. Дані методики показано застосовувати після 2-3 місяців ефективної хіміотерапії.
СВЧ-терапія сприяє зменшенню залишкових змін і відновлення зруйнованих тканин в період загасання процесу. Застосування даної методики запобігає утворенню щільної фіброзної тканини, спайок і рубців. Ультразвук і лазеротерапія є найпопулярнішими в процесі лікувального процесу туберкульозу.
Застосування ультразвукових методик
Ультразвукову методику при туберкульозі можна і потрібно застосовувати. Ультразвук при туберкульозі надає протизапальний і знеболюючий ефект. Показаннями до застосування ультразвуку служить наявність порожнин розпаду в легеневій тканині (каверн) і туберкулом. При даному виді впливу відбувається розпушення капсули туберкуломи і щільною стінки каверни і тоді стає доступним проникнення лікарських препаратів у вогнище ушкодження. Час впливу ультразвуку становить від 2 до 6-8 хвилин. Ефект настає через 2 тижні.
Застосування лазерних методик
Лазеротерапія при туберкульозі застосовується з метою активізації репаративних процесів і при підготовці до оперативного втручання. Лазеротерапія призначається після 3 — 4-х місяців інтенсивної хіміотерапії. Механізм впливу лазерного променя залежить від довжини хвилі, тривалості імпульсу, структури опромінюваної тканини і потужності потоку. У медицині використовуються низькочастотні довжини хвиль. Під їх впливом стимулюються репаративні процеси через поліпшення мікроциркуляції крові.
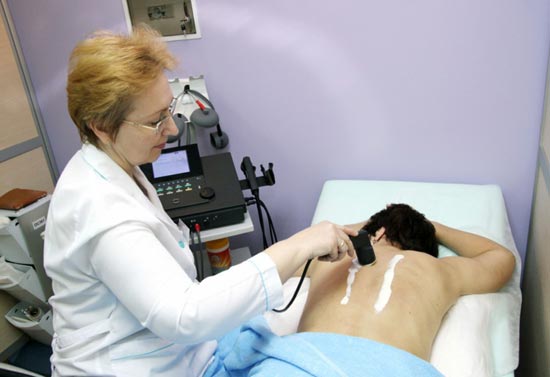
Рис. 4. Застосування ультразвукової терапії.
Імунотерапія при лікуванні туберкульозу
Імунотерапія є важливим компонентом терапії туберкульозу, так як при захворюванні відзначається порушення показників всіх ланок імунітету. Широко останнім часом застосовуються такі препарати, як полиоксидоний, деринат, і глутоксім. Вони сприяють відновленню функції фагоцитів, є потужним детоксикантом і антиоксидантом, стабілізують клітинні мембрани.
Правильно підібране лікування туберкульозу і відсутність перерв при прийомі протитуберкульозних препаратів дозволяють домогтися значних успіхів у процесі одужання. Успішне лікування туберкульозу легенів допоможе знизити число інфікованих туберкульозом і попередити появу нових випадків захворювання.
Реакція (проба) Манту норма що це значить?
Для проведення туберкулінодіагностики використовується реакція Манту (проба Манту) з 2-я туберкуліновими одиницями (2ТЕ). Результат читається через 72 години. За цей час багато батьків втрачають спокій і задаються питанням «реакція Манту норма» яка вона?
Рис. 1. На фото мікобактерії туберкульозу (електронограмма, негативний контрастування).
З туберкульозною інфекцією організм людини найчастіше зустрічається в дитячому віці і в подальшому ніколи з цієї зустрічі без шкоди для себе не виходить. Туберкульозна паличка, одного разу потрапивши в організм людини, вже ніколи не покидає його. Вона ховається в органах ретикулоендотеліальної системи (РЕС) і в майбутньому може стати винуватицею захворювання. Взаємодія туберкульозної палички з організмом дитини досить складний. Особливу небезпеку туберкульоз являє для дітей від 1 до 3-х років. Інфікування туберкульозною паличкою дітей першого року життя завжди закінчується захворюванням.
Організм дитини при народженні вільний від туберкульозної інфекції. Зустріч з нею представляє для новонародженого велику небезпеку. Інфікування туберкульозною паличкою дітей першого року життя завжди закінчується захворюванням. Тому новонародженого від туберкульозу прищеплюють в пологовому будинку на 3 — 7 добу. Якщо з яких-небудь причин вакцинацію в пологовому будинку не провели, то вона буде здійснена в поліклініці.
Про наявність туберкульозної інфекції говорить позитивна проба Манту. Вона з'являється після інфікування дитини або після щеплення від туберкульозу.
Питома вага дітей, інфікованих туберкульозними паличками, з роками зростає і до кінця підліткового віку цей показник сягає 50%. Дитина може вперше зустрітися з туберкульозною інфекцією на будь-якому з етапів свого життя.
Туберкулін являє собою досить складний препарат. На його взаємодія з дитячим організмом впливає безліч факторів. Кожна дитина по-різному реагує на введення туберкуліну. Один і той же результат проби Манту у різних дітей може інтерпретуватися по-різному.
Поняття «реакція Манту норма» у кожної дитини має свою індивідуальність. Негативна реакція Манту говорить про те, що організм не інфікований туберкульозними паличками. Вперше з'явилася позитивна реакція Манту ( «віраж» туберкулінових проб) говорить про те, що організм інфікований вперше в житті. Посилення (збільшення розмірів реакцій Манту по роках) і гіперергічна туберкулінова проба можуть стати приводом для тривоги, так ці діти знаходяться в групі ризику по туберкульозу, або вже хворі на туберкульоз.
У ряді випадку реакція Манту може бути нормою щодо туберкульозу, а її розмір збільшений через наявність у дитини певного захворювання.
«Реакція Манту норма» явище, яке зможе правильно інтерпретувати тільки медичний працівник.
Проба на туберкульоз негативна
Позитивною вважається проба на туберкульоз, якщо папула 5 і більше міліметрів, може відзначатися наявність везикул ( бульбашок з рідиною), або зазначається додаткову освіту папул навколо основної папули, сформованої на місці уколу. Позитивна реакція Манту може виникнути вперше в житті, може збільшуватися в розмірах щорічно, може довічно бути одного і того ж розміру і т.д. Реакцію на введення туберкуліну, пояснить медичний працівник. Якщо батькам буде дана відповідь: «Реакція Манту норма», то це означає, що хвилюватися не варто.
Реакція Манту позитивна інтерпретується як:
- слабоположітельная папула від 5 до 9 мм,
- позитивна середньої інтенсивності папула від 10 до 14 мм,
- виражена папула від 15 до 16 мм,
- гіперергічна папула 17 мм і більше, сюди ж відноситься освіту везикул з некротичним компонентом, наявність лимфангита і вогнищ відсіву навколо папули.
Визначити, коли «реакція Манту норма» зможе тільки медичний працівник.
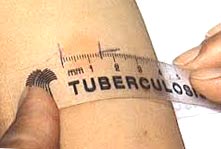
Рис. 4. На фото «реакція Манту норма». Розмір папули 14 мм, що відповідає поняттю «реакція Манту позитивна середньої інтенсивності».
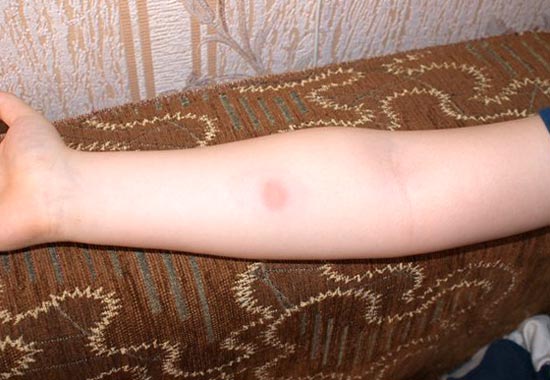
Рис. 5. На фото проба на туберкульоз позитивна.
Проба на туберкульоз позитивна гіперергічна
Найчастіше гіперергіческого проби на , хворих на туберкульоз. На її прояв впливає прийом пеніциліну і стрептоміцину. Гіперергічна реакція фіксується при аллергозах і аллергодерматозах. Її виникнення сприяють хронічні захворювання запальної природи. Діти з гіперергіческого реакціями направляються на консультацію до лікаря фтизіатра.
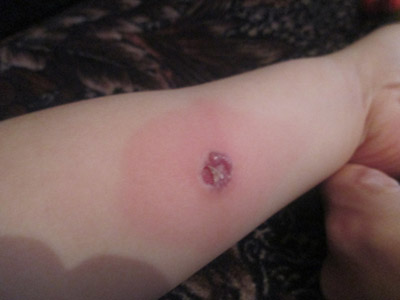
Рис. 6. На фото реакція Манту позитивна гіперергічна папула з везикулою. Крім туберкульозної інфекції на її появу впливає цілий ряд факторів.
Посилення туберкулінової чутливості
Посилюється туберкулінова чутливість при глистова інвазії, харчової алергії і гострих респіраторних захворюваннях, при зараженні туберкульозними паличками , гіпотиреозі, алергії, вірусному гепатиті, ожирінні та ін.
Близько 70% хворих дітей хворих на туберкульоз виявляються при посиленні туберкулінової чутливості. Такі діти підлягають лікуванню протягом 3-х місяців.
Якщо посилення туберкулінової чутливості зареєстровано як гіперергічна реакція Манту (папула 17 мм і більше), то вважається, що ризик захворювання на туберкульоз у дитини вкрай високий.

Рис. 7. Постановка реакції Манту в період вірусної інфекції може дати посилення туберкулінової чутливості.
Правильна інтерпретація результатів туберкулінодіагностики буде тоді, коли до кожної дитини буде застосований індивідуальний підхід. Відповідь медичного працівника «У вашої дитини реакція Манту норма» повинен заспокоїти батьків.
урогенітальний уреаплазмоз
Уреаплазма уреалітіка ( Ureaplasma urealyticum ) умовно-патогенна бактерія. Їх місцем проживання є слизові оболонки сечостатевих органів, де бактерії можуть персистувати роками, не викликаючи у людини захворювання. Чим вище їх кількість, тим вище ризик захворіти уреаплазмозом. До групи ризику, перш за все, входять сексуально активні чоловіки і жінки. До 5% дітей інфікуються Уреплазма, які потрапляють в їх організм при народженні.
Бактерії вражають багато органів сечостатевої системи. Симптоми уреаплазмоза залежать від ураженого органу. Уреаплазмоз у жінок найчастіше проявляється уретритом і ендоцервіцитом. Уреаплазмоз у чоловіків уретрит.
Генітальні мікоплазми ускладнюють перебіг захворювань, які передаються статевим шляхом. У 50% випадків вони є причиною негонококкових уретритів, пов'язаних з раніше перенесеними хворими гонореї і хламідіозу. Уроплазменние вагініти складають 60% всіх інфекційних вагінітів.
Доведено роль генітальних мікоплазм у виникненні безпліддя, мертвонароджень, викиднів і передчасних пологів.
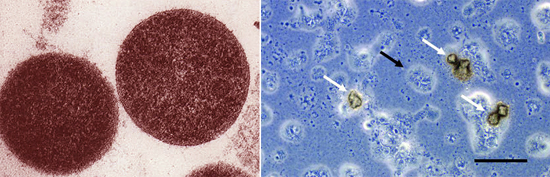
Рис. 1. На фото уреаплазми.
При виявленні інфекції у жінок необхідно обстежити партнерів, що мали з нею статевий контакт.
Уреаплазма причина уреаплазмоза
Ознаки та симптоми уреаплазмоза нагадують по клінічній картині гонорею. Відмінність уреаплазмоза від гонореї полягає в наступному:
- менша гострота запалення,
- велика частота ускладнень,
- завзятість при лікуванні протівогонорейное препаратами.
При уреаплазмозі спостерігається ураження органів сечостатевого тракту, порушення репродуктивної функції і обтяжений акушерсько-гінекологічний анамнез. Симптоми уреаплазмоза залежать від ураженого органу. Уреаплазмоз у жінок найчастіше проявляється уретритом і ендоцервіцитом. Уреаплазмоз у чоловіків уретрит.
Через схожість клінічної картини урогенітального уреаплазмозу з хронічною гонореєю виявлення уреаплазм при діагностиці захворювання є першочерговим завданням.
Уреаплазма у жінок
- Інкубаційний період при уреаплазмозі становить 19 днів.
- Основними симптомами уреаплазмоза у жінок є мізерні і прозорі виділення з піхви, при ураженні уретри відзначається біль і печіння при сечовипусканні, при ураженні матки, придатків і маткових труб з'являються болі внизу живота.
- перебіг захворювання часто потайне. Допомагає встановити діагноз лабораторне підтвердження уреплазми у її статевого партнера.
- Уреаплазми здатні проникати в бактеріальні клітини трихомонад, де розмножуються в фагосомах і транспортуються в вищерозміщені відділи сечостатевого тракту.
- При довгостроково протікає запальний процес уражається шийка матки, Бартолінових залози, уретра, маткові труби і пряма кишка. Уроплазменние вагініти складають 60% всіх інфекційних вагінітів.
- При прийомі жінкою гормональних протизаплідних засобів, в останній третині вагітності, при менструації, аборти, стресах і супутніх інфекції можливий розвиток дисемінований форми захворювання.
- при відсутності лікування захворювання розвиваються спайки, що призводить до безпліддя. Збільшується ризик позаматкової вагітності.
- Уреаплазмоз у жінок часто закінчується, передчасними пологами і мертвонародження.
- Уреаплазмоз у дівчаток часто протікає гостро або підгостро і проявляється у вигляді запалення зовнішніх статевих органів, піхви і сечовивідного каналу.
- При поєднанні уреаплазменной і хламідійної інфекції захворювання протікає важче.
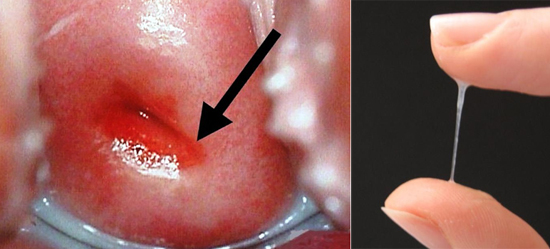
Рис. 4. Уреаплазма у жінок. Виділення з піхви мізерні і прозорі перші симптоми уреаплазмоза у жінок.
людини. Маючи на увазі, що захворювання найчастіше виявляється у сексуально активної частини молоді, обов'язковому дослідженню треба піддати обох статевих партнерів на сифіліс, ВІЛ-інфекцію, гепатит В і С.
Бактеріологічний метод діагностики уреаплазмозу
Для проведення бактеріологічного методу дослідження уреаплазмоза використовують зішкріб зі слизової оболонки сечостатевих органів. Посів на уреаплазму проводиться на тверді і рідкі поживні середовища. Культивування спочатку проводиться на рідку середу (тест на уреазу) і далі на щільну живильне середовище.
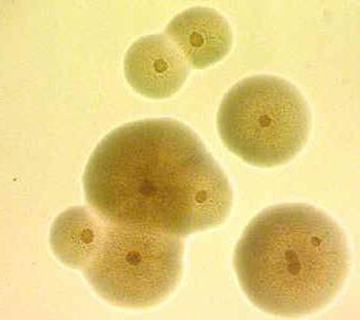
Рис. 8. На фото колонії уреаплазм.
Проведення тесту на уреазу
Тест на уреазу заснований на здатності бактерій виділяти фермент уреазу, який розщеплює сечовину до аміаку і вуглекислого газу. При цьому рідка середовище, яке використовується для росту уреаплазм, під впливом індикатора бромтимолового синього змінює колір від лимонно-жовтого до зеленого, а при високій концентрації до синього.
При посіві на щільне ПС проводиться тест-пляма на наявність бактерій з індикатором сульфату марганцю.
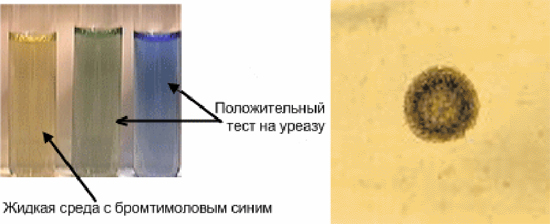
Рис. 9. Позитивний тест на уреазу (зліва). Колонія бактерій на щільному живильному середовищі (праворуч).
Діагностика уреаплазмоза із застосуванням методики ПЛР
Методика ПЛР (полімеразна ланцюгова реакція) є високочутливої і специфічною і порівнянна з такою при посівах . Її проводять спочатку обстеження і, якщо тест виявляється позитивним, діагностику продовжують.
Методи прямої імунофлюоресценції і імунофлюоресцентним аналіз
Методи ІФА і ПІФ недорогі і популярні в нашій країні, проте їх точність невисока і досягає 50 70%.
Методика виявлення антитіл до уреаплазмам
В цитоплазмі бактерій синтезується фермент уреаза, дія якої спрямована на імуноглобулін А (IgA), що забезпечує місцевий імунітет. Уреаза розщеплює антитіла класу А на окремі фрагменти, тому методика виявлення антитіл до уреаплазмам застосовується обмежено, в основному для з'ясування причин викиднів, безпліддя і запалень, які розвинулися в післяпологовому періоді.
до змісту ^Лікування уреаплазмоза у чоловіків і жінок
Перебіг уреаплазмоза часто потайне, безсимптомний . Хворі нерідко звертаються до лікаря вже з хронічною формою захворювання і цілим рядом ускладнень. У таких випадках призначається антибіотикотерапія і додаткове лікування у вигляді імунотерапії, уретральних інстиляцій, фізіотерапії та ін.
Уреаплазми часто проявляють стійкість до антибактеріальних препаратів, так як можуть тривало персистувати в особливих зонах епітелію і вислизати від впливу лікувальних препаратів.
Діагноз уреаплазмоза ставитися тільки в разі виявлення у хворого з запальним процесом одного з мікроорганізмів Ureaplasma urealyticum і не виявлено інший патогенний мікроорганізм Ureaplasma parvum.
При одночасному виявленні бактерій обох видів показання до лікування відсутні.
Лікування призначається за наявності запалення сечостатевої системи і доказів про достатню кількість збудника, причетному до захворювання, при плануванні вагітності і при виявленні бактерій в разі безпліддя.
Антибактеріальна терапія
Збудники уреаплазмоза мають високу чутливість до антибіотиків тетрациклінового ряду (доксициклін, метациклин) і макролідів (азитроміцин, еритроміцин, джозаміцин), рифампіцину і фторхинолонам (левофлоксацин, ципрофлоксацин, офлоксацин).
Доксициклин і азитроміцин є найбільш часто призначаються антибіотиками при лікуванні уреаплазмоза.
Причиною запальних захворювань сечостатевих органів є не тільки уреаплазми, а й хламідії, трихомонади, гонококи, , гарднелли, віруси папіломи людини. При поєднанні уреаплазменной інфекції з трихомоніазом, хламідіозом і / або гонореєю лікування починається з них.
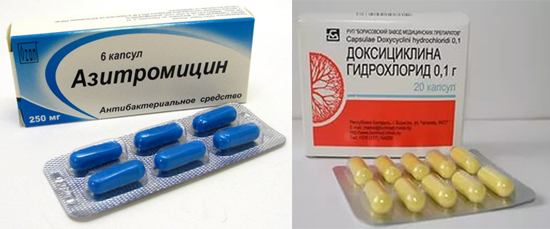
Рис. 10. Доксициклін і азитроміцин є найбільш часто призначаються антибіотиками при лікуванні уреаплазмоза у чоловіків і жінок.
до змісту ^Уреаплазми часто проявляють стійкість до антибактеріальних препаратів, так як можуть тривало персистувати в особливих зонах епітелію і вислизати від впливу лікувальних препаратів.
Профілактика уреаплазмоза
Так як захворювання довгий час протікає в прихованій (безсимптомною) формі, то активне виявлення хворих і якісне їх лікування є основними методами в успішної боротьби з уреаплазмозом. Залучення статевого партнера до обстеження та лікування завдання кожного хворого.
до змісту ^Не займайтеся самолікуванням. Тільки лікар призначить правильне лікування захворювання і визначить факт лікування. Самолікування призводить до розвитку стійких штамів збудника і переходу хвороби в хронічну форму.
Мікоплазма і уреаплазма при вагітності
Мікоплазми та уреаплазми є частиною нормальної мікрофлори піхви жінок. Уреаплазми виявляються в 40 95% випадків у сексуально активної частини жінок, мікоплазми в 6 30%. У вагітних жінок обидва види бактерій поширені в однаковій пропорції. Урогенітальні мікоплазми, будучи умовно-патогенною флорою, виявляються у 50% вагітних.
За підсумками багатьох досліджень сьогодні можна зробити висновок, що мікоплазма і уреаплазма у вагітних не становлять небезпеки для результату вагітності і не розглядаються як серйозні інфекції у новонароджених .
Однак, захворювання уреаплазмозом у вагітних жінок, часто закінчується передачею інфекції новонародженому, невиношуванням вагітності, передчасними пологами і мертвонародження. Інфекція під час пологів у таких вагітних передається новонародженому. Уреаплазма при вагітності може викликати розвиток дисемінований форми захворювання.
Обстеження вагітних на наявність уреплазми в РФ обов'язково!
Уреаплазмоз у вагітних лікується тільки при наявності показань. Показання до лікування Ureaplasma urealyticum :
- клінічні прояви даного інфекційного процесу сечостатевих органів,
- концентрація мікоплазм в досліджуваному матеріалі більш 1104 КУО,
- безпліддя, якщо крім мікоплазм не виявлено інших причин,
- перед ЕКО.
Уреаплазмоз легше запобігти, ніж лікувати. Рання діагностика захворювання і адекватне лікування не викличе серйозних проблем зі здоров'ям у майбутньому.
Про хламідіоз у жінок
Хламідіоз у жінок в даний час залишається найпоширенішим інфекційним захворюванням, яке передається статевим шляхом. До 70% хламідіозу у жінок протікає з наявністю мінімальних ознак і симптомів захворювання. Пізніше звернення за медичною допомогою та неадекватне лікування робить значний вплив на репродуктивну систему.
Хламідіоз залишається одним з найпоширеніших захворювань, які передаються статевим шляхом. Він зустрічається значно частіше, ніж гонорея і надзвичайно поширений серед молодого покоління. Щорічно на планеті Земля хворіє хламідіозом близько 100 млн. Чоловік. Понад 1 млрд. Залишаються інфікованими.
Хламідіоз являє серйозну медико-соціальну проблему, так як робить значний вплив на репродуктивну систему людини. Хламідіоз у вагітних може ускладнитися інфекцією у новонародженого. За деякими даними у 50% новонароджених від хворих мам розвивається хламідійний кон'юнктивіт і у 15% новонароджених розвивається хламідійна пневмонія. Існування латентних форм захворювання (до 50% у чоловіків і до 70% у жінок) підвищує ризик поширення захворювання. Хвороба проявляється через 1 — 4 тижні після незахищеного сексу. При безсимптомному перебігу вона може проявитися через кілька місяців, коли хвороба вразила багато органів людини.
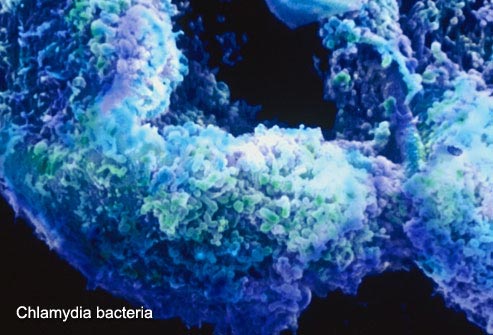
Рис. 1. Бактерія хламідія.
Характеристика збудника
. Синдром розвивається в 20 разів частіше у чоловіків.
Хламідіоз у жінок часто протікає зі згладженої симптоматикою і приймає хронічну форму з мінімальною кількістю зовнішніх проявів, роблячи значний вплив на репродуктивну систему людини.
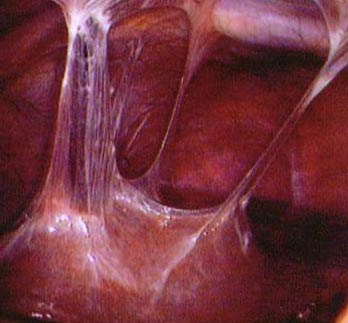
Рис. 8. Хламідіоз у жінок. Спайки в малому тазу.
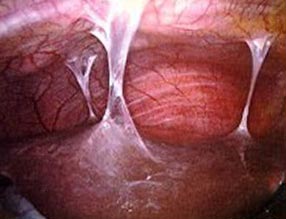
Рис. 9. Хламідіоз у жінок. Спайки в малому тазу.
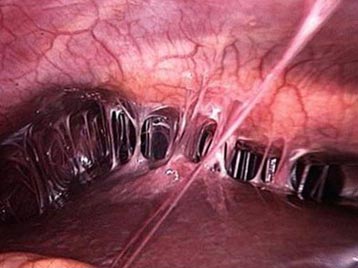
Рис. 10. Хламідіоз у жінок. Спайки в малому тазу.
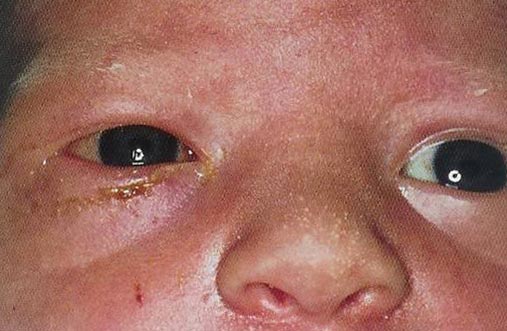
Рис. 11. Хламідійний кон'юнктивіт у новонародженого.
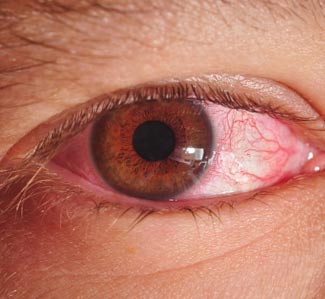
Рис. 12. Синдром Рейтера при хламідіозі.
діагностика хламідіозу
Хламідійна інфекція діагностується по принципам, властивим іншим інфекціям. Для дослідження на хламідіоз служать виділення з цервікального каналу жінки і уретрального каналу у чоловіків. Осад сечі можна використовувати для проведення Результати дослідження залежать від якості отриманого матеріалу і кваліфікації персоналу лабораторії. Швидке отримання результатів є явною перевагою даного методу.
Бактериоскопический метод
Для проведення даного методу необхідно мати зішкріб ураженої слизової, так як хламідії розмножуються внутрішньоклітинно, де розташовуються у вигляді ретикулярних тілець.
Серологічні методи
Для діагностики хламидиозов серологічні методи в РФ застосовувати не рекомендується.
Якщо ви молоді і сексуально активні, проходите тест на хламідійну інфекцію раз на рік або всякий раз при зміні статевого партнера.
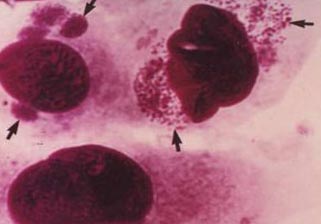
Рис. 13. У соскобах з епітелію кон'юнктиви видно внутрішньоклітинні включення тілець збудника.
Лікування хламідіозу у жінок
Хламідіоз у жінок легко виліковується антибіотиками. Але проблема полягає в тому, що у половини хворих хвороба протікає безсимптомно і лікування починається в пізні терміни на етапі розвитку ускладнень захворювання. у жінок комплексне. Воно спрямоване на боротьбу зі збудником, підвищення імунітету і профілактику розвитку дисбактеріозу і кандидозу.
Особливості хламидиозов у дітей
В даний час хламідійна інфекція у дітей несподівано стала актуальною проблемою. Хламідіоз група етіологічно родинних захворювань, що викликаються хламідіями патогенними внутрішньоклітинними бактеріями, об'єднаними родом Chlamydia і що відносяться до 3 його видам. Хламідіози мають різні механізми передачі і різноманітні клініко-епідеміологічні прояви.
Коротка характеристика хламідій
Орнітоз, як видно з назви, інфекційна хвороба передається людині від птахів, які є носіями хламідій роду Ch. psittaci (понад 170 видів пернатих крім усім відомих сімейств попугайних і голубиних). Характеризується орнітоз первинним ураженням дихальних органів з явищами загальної інтоксикації і може протікає в гострій, хронічній та латентній (прихованій) формі.
Пситтакоз називають орнітоз, джерелом якого є папуги. У зв'язку з неможливістю повного контролю інфікованості диких птахів, орнітоз має глобальне поширення. Інфекція здатна тривалий час зберігатися у зовнішньому середовищі: у посліді і підстилці гнізда до декількох місяців, у водопровідній воді — 2-3 тижні.
Крім птахів, джерелом хвороби можуть бути інфіковані ектопаразити птахів і гризуни. Існує 2 шляхи передачі збудника орнітозу: повітряно-крапельний або повітряно-пиловий (екскременти, носова слиз, пух, пір'я).
Перебіг хвороби і симптоми такі. Проникаючи в епітелій бронхів і бронхіол, хламідія сприяє руйнуванню клітин і тканин, викликає токсемію і бактериемию, аллергизацию макроорганізму, ураження інших паренхіматозних органів. Інкубаційний період триває 1-2 тижні, початок хвороби гострий підвищення температури тіла до 39-40 ° С. Характерним вважається поєднане порушення роботи дихальної та нервової систем. Основними в клінічній картині є симптоми трахеобронхіту, рентгенологічне дослідження показує пневмонію. Тривалість захворювання при адекватному лікуванні — 3-4 тижні.

Рис. 4. Інфікована птиця.
Трохим
Трохим, як і респіраторний хламідіоз, відноситься до антропонозной хламідійним інфекцій, тобто передається від людини до людини. Трохим хвороба очей, що характеризується ураженням кон'юнктиви і рогівки.
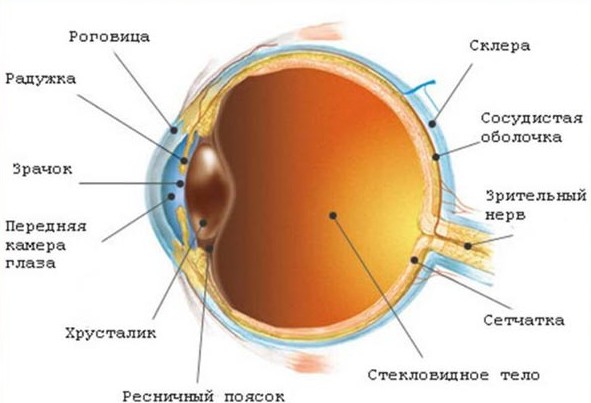
Рис. 5. Будова очі людини.
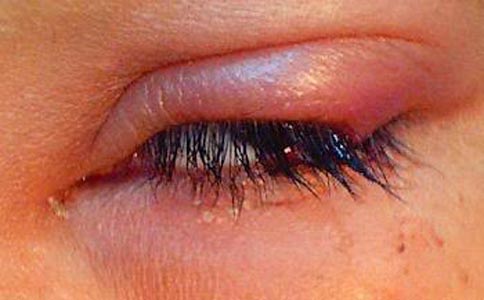
Рис. 6. Кон'юнктивіт.
Самий ранимий контингент — діти дошкільного віку. Найбільш небезпечні в плані зараження оточуючих хворі з активними формами трахоми і змішаними офтальмоінфекції, що супроводжуються рясним виділенням з кон'юнктивального мішка. Передається контактним шляхом, через предмети загального користування (рушники, іграшки) або переноситься мухами.
Прояви і симптоми хвороби такі. З слизової оболонки очей інфекція проникає в епітелій кон'юнктиви і рогівки, де починає розмножуватися і руйнувати клітини, виділяючи токсичні компоненти. Початок хвороби варіюється від зовсім непомітного до вкрай гострого; виділяють кілька стадій захворювання, що характеризуються пошкодженням різних частин очі. Видимі симптоми, які повинні стурбувати батьків, запалені судини на поверхні рогівки, незвично червона або темно-бордова забарвлення внутрішньої поверхні верхньої повіки.
Затяжна трахома призводить до помітного помутніння рогівки ока, погіршення зору. Велике значення у виявленні захворювання мають періодичні профогляди дітей.
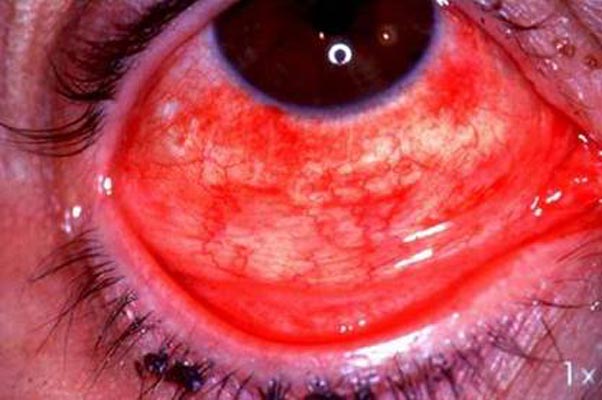
Рис. 7. Запалені судини на поверхні рогівки.
Інші зоонозних хламідіози
Фахівці виділяють в окрему групу етіологічно родинні хламідійні інфекції, що передаються людині від сільськогосподарських, домашніх і диких ссавців. Такий хламідіоз у дітей протікає у вигляді гострих захворювань з переважним ураженням окремих систем організму (гастроентерит, енцефаліт, міокардит, артрит). Джерело збудника — інфікована тварина, тому особливу увагу слід приділяти можливому контакту дітей з вуличними кішками і собаками, недоглянутими тваринами пересувних зоопарків і цирків; нерідко інфекція виявляється в молоці.
Цей вид хламідіозу небезпечний розмитим початком хвороби (складно правильно діагностувати) і дуже важким перебігом при генералізованому ураженні.
Небезпека хламідіозу при вагітності
Хламідіоз при вагітності за даними ВООЗ зустрічається в 6 8% випадків. 70% цей показник становить у вагітних з хронічними захворюваннями жіночих статевих органів і при обтяженому акушерсько-гінекологічному анамнезі.
Хламідіоз сьогодні є найпоширенішим інфекційним захворюванням, яке передається статевим шляхом. Воно зустрічається значно частіше, ніж гонорея. Захворювання надзвичайно поширене серед молодого покоління. Більше 100 млн. Людина захворює і більше 1 млрд. Інфікуються хламідіозом щорічно.
Хламідіоз являє серйозну медико-соціальну проблему. Його негативні наслідки у вигляді безпліддя стають справжньою трагедією для жінки. До того ж хламідіоз ускладнює перебіг вагітності. Існування латентних форм захворювання (до 50% у чоловіків і до 80% у жінок) підвищує ризик поширення захворювання.
Хламідіоз ускладнює перебіг вагітності, впливає на внутрішньоутробний розвиток плода, стає причиною його інфікування під час вагітності та під час пологів. Половина всіх жінок з хламідіозом під час вагітності страждає токсикозом.
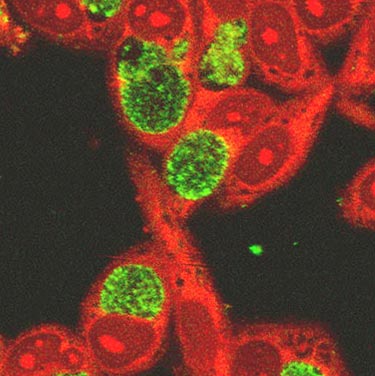
Рис. 1. Збудники хламідіозу Chlamidia trachomatis всередині клітин епітелію кон'юнктиви очі.
Джерело та шляхи передачі інфекції
Хламідії вражають слизову оболонку матки і піхви, що ускладнює перебіг вагітності. Це проявляється токсикозом вагітних, підвищеним ризиком передчасних пологів, нерозвинений вагітністю та спонтанними викиднями.
Інфекційні ембріопатіі
Хламідіоз при вагітності на ранніх термінах ускладнюється ембріопатіями і недостатністю функціонального стану плаценти. Хламідії вражають слизову оболонку матки і піхви, що ускладнює перебіг вагітності. Це проявляється токсикозом вагітних, підвищеним ризиком передчасних пологів, нерозвинений вагітністю та спонтанними викиднями. Інфекційні ембріопатіі є причиною розвитку безлічі вад у плода.
Інфекційна плацентарна недостатність
Найчастіше хламідійної ураження плаценти обмежується тим, що при вагітності розвиваються компенсаторно-пристосувальні реакції. Дещо рідше відзначаються більш глибокі порушення основних функцій плаценти. Живильні речовини перестають в повному обсязі надходити до плоду, що призводить до розвитку у нього гіпоксії і гіпотрофії. Це призводить до тяжких наслідків мимовільного викидня і нерозвинений вагітності.
Ускладнення хламідіозу на пізніх термінах вагітності
Хламідійна інфекція з локалізацією в зоні цервікального каналу і внутрішньої оболонки матки ускладнюється у кожної третьої вагітної. Значущими ускладненнями є передчасні пологи і розрив плодових оболонок, що призводить до сепсису, незрілості плода і недоношеності новонароджених. Хламідійна інфекція плаценти перешкоджає постачанню необхідними речовинами плід і часто є причиною анемії плода. Хламідійна інфекція навколоплідної оболонки є в ряді випадків причиною розвитку багатоводдя вагітної.
Рис. 6. Передчасний розрив навколоплідних оболонок негативно позначається на розвитку плоду.
Рис. 7. Наслідки хламідіозу многоводие при вагітності.
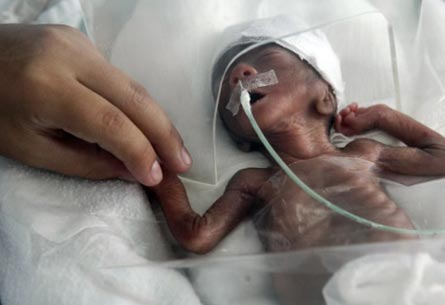
Рис. 8. Наслідки хламідіозу — народження недоношеної дитини.
Зараження хламідійної інфекцією плода
Від 40 до 60% дітей, народжених від хворих хламідіозом матерів, мають симптоми ураження хламідійною інфекцією. Проходячи через родові шляхи, хламідії вражають багато органів новонародженого. Від 11 до 50% з них мають хламідійний кон'юнктивіт. У 15% розвивається хламідійна пневмонія.
Зараження плода внутрішньоутробно
Зараження навколоплідних вод хламідіями може стати причиною розвитку хламидийного ураження легень, травного тракту і кон'юнктиви плода до його народження, а так само під час проведення операції кесаревого розтину.
зараження плода в пологах
При пологах плід може заразитися хламідіями, проходячи через інфіковані родові шляхи матері.
Трансплацентарне зараження
Наявність такого шляху зараження підтверджують морфологічні дослідження померлих новонароджених, коли виявлялися хламідіозная ураження судин мозку, мозкових оболонок і легенів.
Гематогенне поразки
При гематогенному поширенні інфекції реєструються крововиливу в шлуночки мозку, легкі, печінку, нирки і наднирники плоду, що призводить до внутрішньоутробної загибелі плоду або в ранні терміни після народження.

Рис. 9. Хламідійний кон'юнктивіт у новонародженого.
Діагностика хламідіозу
Хламідіоз при вагітності діагностується по принципам, властивим іншим інфекціям. Для дослідження на хламідіоз служать виділення з шийного каналу. Осад сечі можна використовувати для проведення полімеразної ланцюгової реакції (ПЛР). При взяття мазка з шийки матки використовується спеціальна щіточка. Процедура відбувається після видалення слизової пробки з шийного каналу.
Хламідії часто виявляються зі збудниками інших захворювань, які передаються статевим шляхом гонококками, мікоплазмами, трихомонадами і Уреплазма зважаючи однакового шляхи їх передачі.
До основних методів лабораторної діагностики хламідійної інфекції відносяться:
- молекулярно-біологічні методи (методи ампліфікації нуклеїнових кислот або ПЛР-діагностика);
- культуральне дослідження;
- метод прямої імунофлюоресценції.
Молекулярно-біологічні методи
Діагностика хламідійної ДНК (ПЛР) є високочутливої методикою. Її специфічність досягає 80 — 100%. При проведенні даного дослідження можливо отримання хибнопозитивних і помилково негативні результати. Дослідженню підлягають не тільки цервікальні і уретральні мазки, а й осад сечі, що значно спрощує дослідження.
Культуральний метод діагностики
посів біологічного матеріалу на живильні середовища має 100% специфічністю і дозволяє виявляти життєздатні бактерії. Однак його чутливість невелика і складає 40 — 60%. До того ж методика досить трудомістка і тривала. А доставка матеріалу в бактеріологічні лабораторії та його зберігання мають певні обмеження.
Метод прямої імунофлюоресценції (ПІФ)
За різними даними чутливість і специфічність даного методу коливається від 60 до 98%. Результати дослідження залежать від якості отриманого матеріалу і кваліфікації персоналу лабораторії. Швидке отримання результатів є явною перевагою даного методу.
Бактериоскопический метод
Для проведення даного методу необхідно мати зішкріб ураженої слизової, так як хламідії розмножуються внутрішньоклітинно, де розташовуються у вигляді ретикулярних тілець.
серологічні методи
Для діагностики хламидиозов серологічні методи в РФ застосовувати не рекомендується.

Рис. 10. У соскобах з епітелію кон'юнктиви видно внутрішньоклітинні включення тілець збудника.
Рання діагностика хламідіозу і його адекватне лікування значно знижують частоту цілого ряду ускладнень на всіх етапах вагітності і пологів
Лікування хламідіозу при вагітності
Хламідіоз при вагітності можна і потрібно лікувати. Найефективнішим і безпечним препаратом для при вагітності за рекомендаціями зарубіжних і російських посібників є азитроміцин, ефективність якого при еррадікаціі збудника становить 98%.
Російські лікарі-гінекологи застосовують цілий комплекс лікувально-профілактичних заходів з діагностики та лікування хламідійної інфекції, запобігання негативним наслідкам захворювання, частоти ускладнень, поліпшення репродуктивної функції у жінок і забезпечення народження здорових дітей.

Рис. 11. Здорова мати — здорова дитина.
Симптоми і лікування інфекцій сечовивідних шляхів
Інфекція сечовивідних шляхів є комплексом хвороб сечостатевої сфери, який умовно по органної приналежності підрозділяється на: пієлонефрит, уретрит, простатит, цистит.
Збудники інфекцій сечовивідних шляхів
Серед клінічних симптомів найбільш типовими є:
- підвищення температури тіла понад 37,5 ° С;
- хворобливі відчуття в надлобковій області;
- прискорене сечовипускання;
- різі під час спорожнення сечового міхура;
- зміна кольору і запаху сечі;
- симптоми загальної інтоксикації організму — озноб, больові відчуття в м'язах і кістках, ломота в тілі.
Неспецифічні симптоми
- нудота;
- болю в спині;
- блювота;
- болю в животі дифузного характеру без чіткої локалізації.
Статеві інфекції також можуть викликати такі симптоми як хворобливі відчуття при сечовипусканні, які обумовлені запаленням уретри або піхви. З лабораторних даних найбільш достовірним аналізом вважається бактеріологічне дослідження сечі з виявленням при її посіві діагностично значимого титру (більше 105 КУО / мл) не більше двох видів мікробів (рис. 4).

Рис. 4. Бактеріологічне дослідження сечі.
Здача сечі на дослідження
Мікробіологічне дослідження сечі визнано необхідним аналізом для цілеспрямованого виявлення збудника як при безсимптомній бактеріурії, так і при інфікування верхніх і нижніх відділів сечовидільного тракту. Від точності і вірності виконання даного виду дослідження залежить вибір антимікробний засіб і ефективність лікування. Обов'язково проведення бактеріологічного дослідження сечі в разі наявної повторної або рецидивуючої інфекції нирок, особливо у пацієнтів, які тривалий час знаходяться в стаціонарних умовах.
Для отримання достовірних результатів бактеріологічне дослідження обгрунтовано його виконувати до призначення антимікробної терапії і через чотири дні після його завершення. Забір сечі осуществляетcя після ретельно виконаного туалету геніталій і промежини при вільному НЕ утрудненому сечовипусканні, що не напружуючись. Середня порція сечі збирається в стерильну невелику пробірку в кількості до десяти мілілітрів і, вкрай бажано, протягом години транспортується в лабораторію (рис. 5). Терміном до доби допускається зберігання сечі в холодильнику в закритій стерильною невеликій пробірці при температурі від 2 до 4 градусів.
Рис. 5. Стерильні контейнери для збору біоматеріалу.
Лікування інфекцій сечовивідних шляхів

Рис. 6. Прийом таблеток.
В якості патогенетичної фармакотерапії для ліквідації мікробного збудника і усунення симптомів захворювання застосовуються антимікробні засоби (рис. 6). Вибір препарату визначається результатом бактеріологічного дослідження сечі, наявністю супутніх захворювань, епізодів попереднього прийому антибіотиків та іншими моментами. Тривалість прийому антибіотиків — не менше десяти днів.
Основні групи антимікробних засобів при інфекціях сечовивідних шляхів такі:
- нітрофурановие препарати — неграм, фурагин, фуразолідон та інші;
- похідні оксоліновою кислоти нитроксолин;
- препарати піпемідіновой кислоти — палін, Піпемідин та інші;
- фторхінолони;
- пеніциліни;
- уроантисептики рослинні — Канефрон, Фитолизин, урофлукс.
Симптоматичне лікування
- жарознижуючі препарати;
- сечогінні засоби;
- вітаміни;
- фізіотерапевтичні методи лікування — парафін, сухе тепло, лікувальна грязь на поперекову ділянку;
- дієтотерапія з виключенням алкоголю, какао, міцного чаю, консервованої продукції, жирного м'яса і риби, грибні відвари і бульйони, насичені екстрактивними речовинами.
Профілактика інфекцій сечовивідних шляхів
З метою попередження розвитку статевих інфекцій і їх симптомів необхідно вживати воду до двох літрів на добу, не затримувати сечовипускання при позивах, уникати переохолоджень, приймати курсами рослинні уроантисептики. Статеві інфекції, що передаються при коїтус, можна попереджати своєчасним використанням дезінфікуючих засобів, презервативом.
Симптоми і лікування хламідіозу у чоловіків
Хламідіоз у чоловіків в половині випадків протікає без симптомів, через що, без лікування, проявляється через багато місяців, коли набуває хронічного перебігу. Протікаючи роками, захворювання викликає у чоловіків різні ускладнення і призводить до безпліддя.
Хламідіоз в даний час залишається найпоширенішим інфекційним захворюванням, яке передається статевим шляхом. Воно зустрічається значно частіше, ніж гонорея. Захворювання надзвичайно поширене серед молодого покоління. Щорічно на планеті Земля хворіє хламідіозом близько 100 млн. Чоловік. Понад 1 млрд. залишаються інфікованими. Хламідіоз являє серйозну медико-соціальну проблему, так як робить значний вплив на репродуктивну систему людини. Існування латентних форм захворювання (до 50% у чоловіків і до 80% у жінок) підвищує ризик поширення захворювання.
Хвороба проявляється через 1 — 4 тижні після незахищеного сексу. При безсимптомному перебігу хламідіоз проявляється через багато місяців, коли набуває хронічного перебігу. Протікаючи роками, захворювання викликає у чоловіків різні ускладнення і призводить до безпліддя.

Рис. 1. Бактерія хламідія.
Характеристика збудника
Прихований період (інкубаційний період) хламідіозу становить від 10 до 35 днів. За цей час бактерії активно розмножуються.
- Спочатку відбувається інфікування слизової оболонки уретри у чоловіків.
- При збочених статевих актах гонорейне запалення розвивається в прямій кишці і глотці.
- При ретроградним розповсюдженні інфекції у чоловіків уражаються яєчка, придатки яєчок і передміхурової залози.
- Хламідії можуть поширюватися по лімфатичних шляхах і з кров'ю.
- Часто разом з хламідійної інфекцією виявляються інші бактерії і віруси, що ускладнює перебіг хламідіозу у чоловіків.
Ознаки та симптоми хламідіозу у чоловіків
Поразка сечостатевих органів хламідіями має свої особливості:
- Сглаженность гостроти процесу. Найчастіше відзначається підгострий і торпідний перебіг захворювання. Гостре перебіг захворювання зустрічається рідко у чоловіків і у виняткових випадках у жінок.
- Велика частота ускладнень.
- Стійкість збудників до антибактеріальних препаратів.
Зазвичай симптоми хламідіозу з'являються через 1 — 4 тижні після незахищеного сексу з хворою людиною. Іноді симптоми захворювання зникають через кілька днів. Однак це не означає, що інфекція зникла і в такому випадку рекомендовано пройти тест на інфекції, що передаються статевим шляхом.
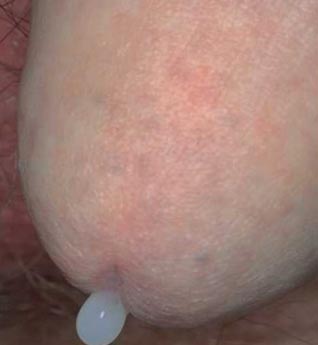
Рис. 2. Уретрит при хламідіозі.
Ознаки та симптоми хламидийного уретриту у чоловіків
Близько половини чоловіків не помічають симптоми захворювання. Починається захворювання з ураження слизової оболонки уретри, що проявляється слизовими, іноді слизисто-гнійними виділеннями з уретри, частіше вранці. Сечовипускання супроводжують біль, печіння і свербіж. Губки сечівника набрякають і гиперемиро. У 30 50% чоловіків хвороба швидко набуває хронічного перебігу без будь-яких видимих ознак і здатна загострюватися при харчових отруєннях, вірусних простудних захворюваннях, стресах і цілій низці інших захворювань і станів, які призводять до зниження імунітету.
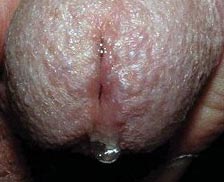
Рис. 3. Виділення при хламідіозі з уретри.
Ознаки та симптоми хламідіозу деяких органів
Хламідії можуть інфікувати пряму кишку, горло і очі.
- Пряма кишка уражається при незахищеному анальному сексі. Хворого турбують виділення з прямої кишки і почуття дискомфорту.
- хламідійної ураження горла відбувається при незахищеному оральному сексі. Хвороба рідко викликає які-небудь симптоми.
- Інфікована сперма або виділення з піхви можуть потрапити в очі, що призводить до розвитку хламидийного кон'юнктивіту. Хворого турбує почервоніння ока, біль і гнійні виділення.
- У деяких хламідій виявлений білок теплового шоку, здатний викликати аутоімунні реакції. У таких хворих розвивається синдром Рейтера, при якому запалення простати поєднується з реактивним артритом одного або декількох суглобів і запаленням слизової оболонки ока (кон'юнктивіт). Синдром розвивається в 20 разів частіше у чоловіків, ніж у жінок.
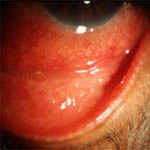
Рис. 4. Хламідійний кон'юнктивіт.
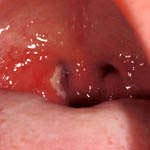
Рис.5. Хламідійний фарингіт.
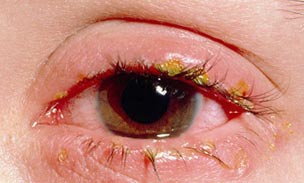
Рис. 6. Хламідійний кон'юнктивіт.
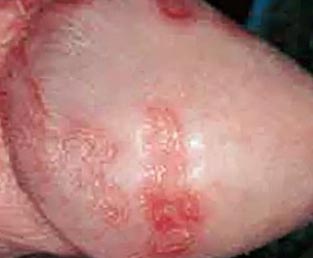
Рис. 7. Хламідійний баланопостит.
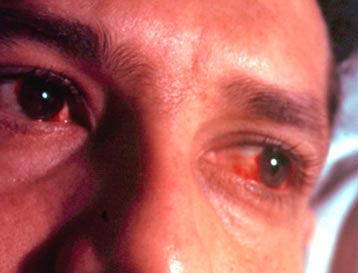
Рис. 8. Синдром Рейтера при хламідіозі.
Ускладнення хламідіозу
Хламідіоз у чоловіків в 40 — 50% випадків має безсимптомний перебіг. Пізніше звернення за медичною допомогою призводить до поширення інфекції, підвищуючи ризик появи серйозних ускладнень:
- запалення яєчка (орхіт),
- запалення придатків яєчка (епідидиміт),
- запалення передміхурової залози (простатит) ,
- запалення насінних бульбашок (везикуліт).
Запалення яєчка і його придатків часто протікає приховано . Іноді відзначаються незначні болі в мошонці і в області яєчка і його придатків. При ураженні простати болю іррадіюють в пахову область, задній прохід, крижі і мошонку. Сама простата хвороблива на дотик, неоднорідної структури, з наявністю ущільнених ділянок. В її секреті виявляються лейкоцити і бактерії хламідії. Знижується кількість лецитинових зерен.
Тривале безсимптомний перебіг захворювання без адекватного лікування ускладнюється розвитком чоловічого безпліддя
Вплив хламідіозу на репродуктивне здоров'я чоловіка
Близько 40% безплідного шлюбу пов'язано з проблемами репродуктивного здоров'я у чоловіків.
- Серед безлічі факторів чоловічого безпліддя значне місце займають інфекційні захворювання сечостатевої системи, які передаються статевим шляхом і викликають значні патологічні зміни в спермі.
- Запалення урогенітального тракту призводить до гіперпродукції поліморфоядерних лейкоцитами сперми активних форм радикалів кисню (АФК), які надають оксидативний стрес сперматозоїдів, викликаючи пошкодження їх мембрани. Це в свою чергу призводить до пригнічення запліднюючої здатності сперматозоїдів.
- Пошкоджена ядерна ДНК порушує функцію сперматозоїдів, через що не розвивається вагітність, вони впливають на розвиток ембріона і його імплантацію, збільшується ризик спонтанних абортів.
- Великий вплив на зниження кількості сперматозоїдів і їх запліднюючої здатності надає запалення простати. Бактеріальне ураження простати впливає на кількість і якість насінної рідини. При хронічному простатиті продукція АФК в спермі збільшується в 8 разів.
- На сперматогенез чинять негативний вплив токсини хламідій і продукти їх життєдіяльності.
- Хламідії мають здатність прикріплюватися до сперматозоїдів, в результаті чого вони склеюються один з одним, втрачаючи рухливість і здатність до запліднення.
- Порушується функція і прохідність придатків яєчка.
- Відбувається патологічна стимуляція продукції антиспермальних антитіл.
- У результаті запалення передміхурової залози і придатків яєчка змінюється хімічний склад і фізичні властивості насінної рідини, порушується прохідність статевих шляхів.
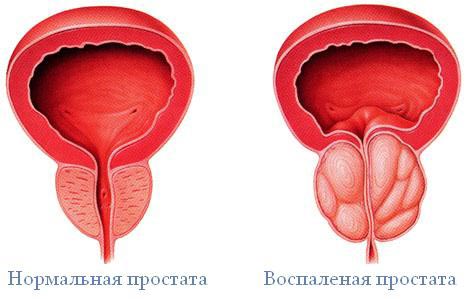
Рис. 9. Простата.
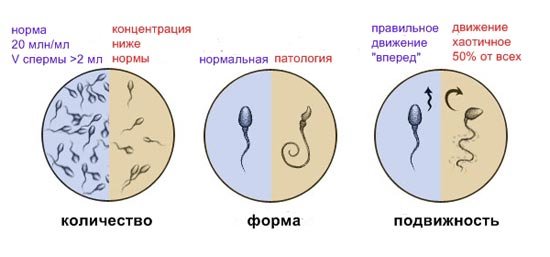
Рис. 10. Спермограмма.
Діагностика хламідіозу
Хламідійна інфекція діагностується по принципам, властивим іншим інфекціям. Для дослідження на хламідіоз служать виділення з цервікального каналу жінки і уретрального каналу у чоловіків. Осад сечі можна використовувати для проведення полімеразної ланцюгової реакції (ПЛР). Хламідії часто виявляються зі збудниками інших захворювань, які передаються статевим шляхом гонококками, мікоплазмами, трихомонадами і Уреплазма зважаючи однакового шляхи їх передачі.
у чоловіків повинно бути комплексним. Воно спрямоване на боротьбу зі збудником, підвищення імунітету і профілактику розвитку дисбактеріозу і кандидозу.
Антибактеріальна терапія
Збудники хламідіозу мають високу чутливість до антибіотиків тетрациклінового ряду (доксициклін), азитроміцину, рифампіцину, джозаміцин і фторхинолонам (левофлоксацин). Доксициклін та азитроміцин є найбільш часто призначаються антибіотиками при хламідіозі.
Хламідії виявляють чутливість до антибіотиків тільки в період розмноження, тобто у фазі розвитку ретикулярних тілець, коли збудник знаходиться внутрішньоклітинно. Хламідії у вигляді елементарних тілець досить довго можуть існувати в міжклітинному просторі. Несприятливі чинники здатні вплинути на перетворення хламідій в L-форми, які виробляють стійкість до антибіотиків і передають знову придбане якість дочірнім клітинам.
Особливо ефективними щодо внутрішньоклітинно розташованих бактерій є антибіотики групи макролідів. Препарати тетрациклінового ряду також досить ефективні при лікуванні хламідіозу і тривалий час були основними при лікуванні даного захворювання. Однак тривалий прийом цих антибіотиків вимагає від хворого великої самодисципліни і підвищує ризик виникнення побічних дій.
Згідно Європейським рекомендаціям лікування хламідіозу необхідно проводити антибіотиками азитромицином одноразово або доксицикліном протягом 7 днів. Ефективність лікування хламідіозу в даному випадку досягає 97%. До альтернативних препаратів належать антибіотики еритроміцин, офлоксацин, рокситроміцин і кларитроміцин, які застосовуються протягом 7 днів.
Якщо після призначеного курсу лікування посів біологічного матеріалу, зроблений через 2 тижні після закінчення лікування, дав позитивний результат, то призначається повторний курс іншими антибіотиками. Хронічну форму хламідіозу ефективніше лікувати короткими курсами з перервами. Тривалі безперервні курси пригнічують імунну систему і сприяють розвитку дисбактеріозу та кандидозу.
Захворювання не викличе серйозних ускладнень, якщо лікування розпочато вчасно
Профілактика кандидозу
Для профілактики кандидозу застосовуються ністатин, леворин, низорал або флуконазол.
Профілактика дисбактеріозу
Профілактика дисбактеріозу здійснюється весь курс антибіотикотерапії і ще 10 днів після її закінчення. Рекомендовано застосовувати бифидумбактерин, лактобактерин та інші еубіотики.
Корекція імунітету
Для корекції імунітету застосовується полиоксидоний, циклоферон та ін.
Місцеве лікування
При хламидийном баланопоститі показано місцеве лікування дезінфікуючими і загоюють засобами. Заборонено займатися сексом до закінчення лікування хламідіозу. Рекомендовано обстеження на наявність захворювання у сексуальних партнерів, зв'язок з якими була останні шість місяців.
Не займайтеся самолікуванням. Тільки лікар призначить правильне лікування хламідіозу і визначить факт лікування. Самолікування призводить до розвитку стійких штамів збудника і переходу хвороби в хронічну форму.
Все про епідемічний паротит (свинку) у дітей і дорослих
Епідемічний паротит (свинка) є гострим системним вірусним інфекційним захворюванням, яке найчастіше реєструється у дітей шкільного віку, що протікає з ураженням залізистих органів (найчастіше слинних залоз) і нервової системи. Захворювання має високий ступінь контагіозності, що проявляється в швидкому поширенні інфекції в дитячих колективах. Паротит хворіють також і дорослі.
Хвороба небезпечна для чоловіків в зв'язку з можливістю ураження репродуктивного апарату. У 13% хворих на епідемічний паротит, ускладненим орхитом, порушується сперматогенез. Щорічно свинкою занедужує від 3 до 4 тисяч чоловік дорослих і дітей. Щеплення від паротиту щорічно запобігає тисячі випадків менінгіту і запалення яєчок. Лікування паротиту симптоматичне. Специфічні засоби на сьогоднішній день не розроблено.
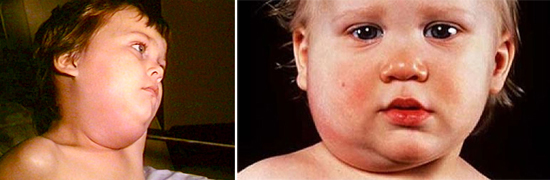
Рис. 1. На фото паротит (свинка) у дітей.
Трохи історії
Віруси паротиту проникають в організм людини через слизову оболонку верхніх дихальних шляхів або кон'юнктиву, де відбувається їх первинне розмноження. Далі збудники надсилаються до регіональних лімфатичні вузли і слинні залози, де відбувається їх реплікація (розмноження).
Після потрапляння в кровотік (виремия) віруси осідають в різних органах. Органами-мішенями є залізисті органи (слинні залози, яєчка і яєчники, підшлункова залоза) і головний мозок.
- Під впливом вірусів епітеліальні клітини проток привушних залоз слущиваются, розвивається інтерстиціальний набряк і скупчення лімфоцитів.
- Яйце набрякає, в його тканинах з'являються ділянки крововиливів, епітелій сім'яних канальців перероджується. Уражається паренхіма самих яєчок, що призводить до зниження вироблення андрогенів і порушення сперматогенезу.
- У тканини підшлункової залози розвивається запалення. Якщо в процес втягується острівцевих апарат залози з наступною його атрофією, розвивається діабет.
- У тканинах центральної нервової системи розвивається набряк, з'являються крововиливи, руйнується оболонки нервів і самі нервові волокна (демиелинизация).
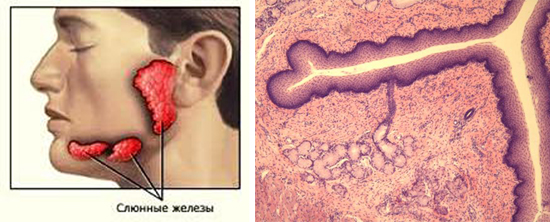
Рис. 3. На фото слинні залози у людини і їх будова.
Епідеміологія паротиту (свинки)
Джерело інфекції
Розповсюджують інфекцію тільки хворі особи зі слиною в період за 1 2 дні до появи перших клінічних симптомів і протягом перших 5-и днів захворювання, а також хворі зі стертими формами захворювання. Захворювання поширене серед дітей шкільного віку та дорослих молодого віку.
Як передається вірус паротиту
Віруси паротиту передаються при близькому контакті повітряно-крапельним шляхом, а також через інфіковані предмети побуту (рідше). Збудники знаходяться в слині хворого та інших біологічних рідинах крові, грудному молоці, сечі, лікворі. Наявність гострих респіраторних захворювань у хворої на епідемічний паротит прискорюють поширення інфекції.
Сприйнятливий контингент
паротит має високий (100%) індекс контагіозності (заразність). Найчастіше хворіють свинкою діти. Дорослі чоловіки хворіють свинкою в півтора рази частіше, ніж жінки. Вкрай рідко хворіють свинкою діти до 6-и місяців і особи старше 50-ти років.
Для захворюваності характерна виражена сезонність. Максимум хворих осіб реєструється в березні і квітні, мінімум в серпні і вересні.
Спалахи в дитячих колективах тривають 70 100 днів. Реєструється кілька (до 4 5) хвиль спалахів з інтервалами, рівними інкубаційному періоду.

Рис. 4. На фото паротит (свинка) у дорослих.
Ознаки та симптоми епідемічного паротиту у дітей і дорослих
Інкубаційний період при паротиті
Тривалість інкубаційного періоду при свинці становить в 7 25 днів (в середньому 15 19 днів). В кінці цього періоду хворого можуть турбувати озноб, головний і м'язово-суглобова болю, сухість у роті і відсутність апетиту.
У міру розвитку запалення слинної залози симптоми інтоксикації наростають. Запалення слинної залози часто супроводжується лихоманкою.
Ознаки та симптоми паротиту у дітей і дорослих (типовий перебіг)
- Симптоми ураження слинних залоз реєструються з перших днів захворювання. У 70 80% випадків реєструється 2-х стороння локалізація. При двосторонньому ураженні слинні залози найчастіше уражаються не одномоментно. Інтервал між розвитком запалення залоз становить від 1 до 3 діб. Дещо рідше разом з привушні залозами в запальний процес втягуються підщелепні і під'язикові слинні залози.
- Одночасно з підвищеною температурою тіла (часто до 39 40 про С) з'являються болі в області залоз, що посилюються при відкриванні рота і жуванні. У 90% випадків біль передує розвитку набряку органу, який розвивається до кінця першої доби захворювання. Набряк швидко поширюється на область соскоподібного відростка, область шиї і щоки. При цьому мочка вуха піднімається вгору, через що особа приймає «грушоподібної» форму. Набряк наростає протягом 3 5 днів. Шкіра над залозою лисніє, проте колір її ніколи не змінюється.
- В області залози реєструються больові точки (симптом Філатова).
- При стисненні збільшеною слинної залозою слухової труби у хворого з'являється біль і шум у вухах.
- Під час огляду в ряді випадків виявляється набряк і гіперемія в області гирла стенонової (вивідного) протока (симптом Мурсу).
- При недостатньому надходженні слини в ротову порожнину відзначається сухість у роті.
- до 9-му дню захворювання набряк залози проходить і температура тіла нормалізується. Продовження лихоманки означає залучення в патологічний процес інших слинних залоз, або інших залізистих органів (яєчко, яєчники, підшлункова залоза) і центральної нервової системи.
Збільшення лімфатичних вузлів при свинці
Ряд досліджень останніх років показує, що при інфекційному паротиті в 3 12% випадків збільшуються лімфатичні вузли. Мабуть, через набряк слинної залози не завжди можливо визначити збільшені лімфатичні вузли на стороні ураження.
Збільшення печінки і селезінки
Збільшення печінки і селезінки при свинці не типово.
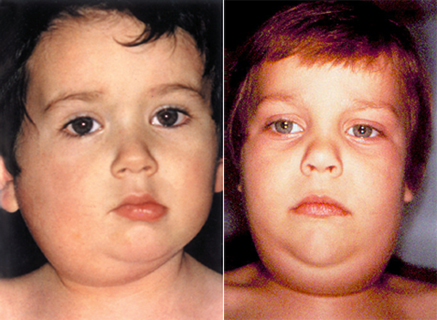
Рис. 5. Збільшення слинних залоз основний симптом свинки у дітей при типовому перебігу захворювання.
Ознаки та симптоми паротиту у дітей і дорослих (важкі варіанти)
Наслідки епідемічного паротиту
Крім слинних залоз при інфекційному паротиті дивуються:
- в 15 35% випадків яєчка і їх придатки (орхіт і орхоепідідіміт) у хлопчиків в період статевого дозрівання і у чоловіків молодого віку,
- в 5% випадків яєчники у дівчаток (оофорит),
- центральна нервова система (у 15% випадків менінгіт, трохи рідше енцефаліт, рідко інші види патології),
- в 5 15%випадків панкреатит,
- в 3 15% випадків міокардит,
- в 10 30% випадків мастит,
- рідко тиреоїдит, нефрит і артрит.
ураження центральної нервової системи при епідемічному паротиті
Серозний менінгіт і енцефаліт основні прояви ураження центральної нервової системи при ЕП.
менінгіт при паротиті
Паротитної менінгіт у дітей становить 80% всіх серозних менінгітів у дітей. Відзначено, що при свинці серозний менінгіт часто протікає безсимптомно. Ознаки менінгіту (менінгеальні симптоми) виявляються в 5 20% випадків. Зміни в спинномозковій рідині виявляються в 50 60% випадків. Менінгіт має сприятливий перебіг і майже завжди закінчується видужанням.
Енцефаліт при паротиті
Захворювання протікає на тлі підвищеної температури тіла. У хворих відзначається загальмованість або збудження, порушення свідомості, судоми і вогнищева симптоматика. Захворювання часто закінчується одужанням. Летальність становить 0,5 2,3%. У частини хворих після захворювання тривало зберігається астенічний синдром і деякі неврологічні розлади.
Глухота при паротиті
Вкрай рідко при епідемічному паротиті розвивається одностороння глухота. Найчастіше реєструється транзиторна (минуща) нейросенсорна туговухість, для якої характерні запаморочення, порушення статики і координації, нудота і блювота. У початковій стадії розвитку глухоти чи приглухуватості з'являється дзвін і шум у вухах.
Поразка яєчників при епідемічному паротиті
Поразка яєчників (оофорит) при епідемічному паротиті. При захворюванні безпліддя не розвивається. Оофорит при свинці може протікати під маскою гострого апендициту.
Поразка молочної залози при епідемічному паротиті
Запалення молочної залози (мастит) при епідемічному паротиті зазвичай розвивається в період розпалу захворювання на 3 5-й день. Містить при паротиті розвивається як у жінок, так і чоловіків і дівчаток. В області грудних залоз з'являється ущільнений і хворобливу ділянку запалення.
Запалення підшлункової залози при епідемічному паротиті
Запалення підшлункової залози (панкреатит) при епідемічному паротиті розвивається в розпал захворювання. Захворювання протікає з сильними болями в епігастральній ділянці, блювотою і лихоманкою. Ряд дослідників вказують на приховане (латентне) перебіг захворювання.
Запалення суглобів при епідемічному паротиті
Запалення суглобів (артрити) розвиваються в перші 1 2 тижні захворювання, частіше у чоловіків, ніж у жінок. При захворюванні уражаються великі суглоби, які набрякають і стають болючими. Хвороба триває 1 2 тижні і часто закінчується одужанням. У окремих осіб симптоми артриту реєструються до 1 3 місяців.
Рідкісні ускладнення при паротиті
До рідкісних ускладнень при свинці відноситься простатит, тиреоїдит, бартолініт, нефрит, міокардит і тромбоцитопенічна пурпура.
паротит і вагітність
Віруси паротиту здатні проникати в кров плоду через плаценту і викликати первинний фіброеластоз міокарда і ендокарда і Aqueductal стеноз, який є причиною вродженої гідроцефалії.
При первинному фіброеластозі відзначається прогресуюче потовщення ендокарда за рахунок розростання колагенових волокон.

Рис. 6. На фото гідроцефалія у дитини.
Рис. 7. На фото один із проявів вродженого паротиту первинний фіброеластоз міокарда.
паротит у хлопчиків і його наслідки
За частотою ураження після слинних залоз при епідемічному паротиті варто орхіт ( запалення яєчок) у хлопчиків 15-ти років і старше, які перебувають в постпубертатном періоді. Орхіти в цьому віці при захворюванні реєструються в 15 30%, при середньотяжкому і тяжкому перебігу паротиту орхіти реєструються у половини хворих.
Постпубертатная період характеризується возмужанием підлітка, коли чітко проступають риси чоловіки. Найчастіше при паротиті у хлопчиків уражається одне яєчко. У 20 30% випадків відзначається двостороннє поразка. При паротиті іноді реєструється епіпідіміт, який може протікати самостійно, або разом з орхитом.
Ознаки та симптоми паротиту у хлопчиків та чоловіків
Орхит розвивається на 5 День 7. захворювання. У хворого повторно підвищується температура тіла (нова хвиля лихоманки) до значних цифр. З'являється головний біль, яка іноді супроводжується блювотою. Одночасно з'являються сильні болі в мошонці, часто іррадіюють в область низу живота і імітують напад гострого апендициту. Яєчко збільшується до розмірів гусячого яйця. Лихоманка триває 3 7 днів. Після падіння температури яєчко починає зменшуватися в розмірах. Проходять болі. При атрофії яєчко втрачає пружність.
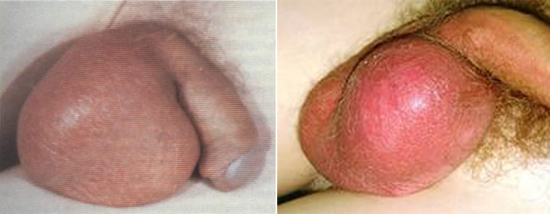
Рис. 8. На фото орхіт при свинці.
Наслідки паротиту для хлопчиків і чоловіків
Атрофія яєчка
При орхіті розвивається інтерстиціальний набряк і лімфогістіоцитарні інфільтрація. Недостатня еластичність білкової оболонки не дозволяє яйцю набухати, в результаті чого розвивається його атрофія. Ознаки атрофії яєчка відзначаються у через 1,5 2 місяці. Атрофія яєчка різного ступеня вираженості реєструється в 40 50% випадків, коли на початку розвитку ускладнення не призначалися кортикостероїди.
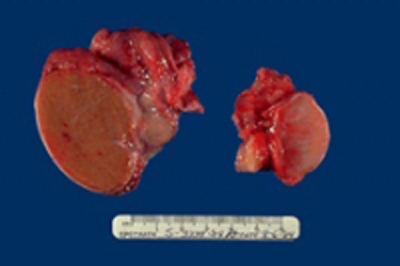
Рис. 9. Атрофія яєчка одне з ускладнень орхіту при свинці.
паротит і сперматогенез
У 13% хворих на епідемічний паротит, ускладненим орхитом, порушується сперматогенез. Це відбувається через те, що в ряді випадків віруси паротиту вражають саму железистую тканину органу, що проявляється зменшенням вироблення андрогенів (статевих гормонів) і порушенням сперматогенезу. Повна стерильність у чоловіків розвивається рідко і тільки в разі двостороннього ураження.
Інфаркт легені
Інфаркт легені рідкісне ускладнення при орхіті. Його причиною є тромбоз вен простати і тазових органів.
Приапизм при орхіті
До дуже рідкісним наслідків паротиту у чоловіків відноситься приапизм. Приапизм характеризується тривалої хворобливої ерекцією статевого члена, при якій наповнюються кров'ю запалі тіла, не пов'язаної з статевим збудженням.
Клінічні форми епідемічного паротиту
- У 30 40% випадків при інфікуванні вірусами паротиту розвиваються типові форми захворювання.
- У 40 50% випадків при інфікуванні вірусами паротиту розвиваються атипові форми захворювання.
- У 20% випадків паротит протікає безсимптомно.
- За ступенем важкості перебігу епідемічний паротит підрозділяється на легкі, середньотяжкі і важкі.
- Типові форми паротиту поділяються на неускладнені (ураження тільки слинних залоз) і ускладнені (ураження інших органів).
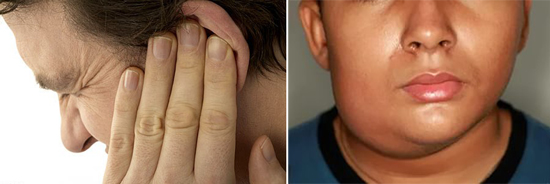
Рис. 10. Біль і припухлість в області слинних залоз основні симптоми паротиту у дітей і дорослих.
паротит у дорослих: особливості перебігу
Епідемічний паротит у дорослих має свої особливості перебігу:
- Свинка у дорослих протікає більш важко, ніж у дітей.
- у 15% дорослих паротит протікає з коротким (не більше 1-х діб) інкубаційним періодом.
- При захворюванні інтоксикація у дорослих виражена значно. Часто до неї приєднуються явища диспепсії і катару верхніх дихальних шляхів.
- Набряк привушних залоз у дорослих тримається довше, ніж у дітей до 2-х і більше тижнів. У дітей набряк проходить протягом 9-и днів.
- Частіше, ніж у дітей, у дорослих уражаються підщелепні і під'язикові слинні залози. Зустрічаються випадки ізольованого ураження цих органів.
- У дорослих частіше, ніж у дітей, відзначається кілька хвиль (2 3) лихоманки, пов'язаних із залученням до патологічного процесу інших залізистих органів і центральної нервової системи.
- У дорослих частіше, ніж у дітей розвивається серозний менінгіт. Менінгіт у дорослих частіше розвивається у осіб чоловічої статі.
- Артрити при паротиті у дорослих розвиваються в 0,5% випадків, частіше, ніж у дітей, частіше у чоловіків, ніж у жінок.
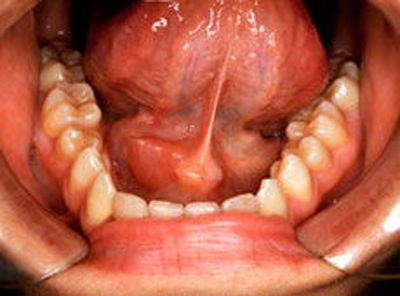
Рис. 11. При паротиті у дорослих частіше, ніж у дітей, уражаються підщелепні і під'язикові слинні залози. Зустрічаються випадки ізольованого ураження цих органів.
Лабораторна діагностика епідемічного паротиту
При типовому перебігу діагностика паротиту не представляє труднощів. При атипових випадках захворювання і безсимптомному перебігу вдаються до лабораторної діагностики.
- Виділення вірусу паротиту з біологічного матеріалу хворого (слини, змивів з глотки, спинномозкової рідини, сечі і секрету уражених привушних залоз).
- Проведення серологічних реакцій, спрямованих на виявлення специфічних антитіл (імуноглобулінів IgM і IgG). Серологічні реакції дозволяють виявляти наростання титру антитіл через 1 3 тижні від початку захворювання. Діагностичним вважається наростання титру в 4 рази і більше.
- Якісно покращує і прискорює час проведення аналізу застосування методики ПЛР.
- Метод імунофлюоресценції використовується для виявлення протипаротиту антигену, який локалізується в цитоплазмі епітеліальних клітин дихальних шляхів. Антигени, мічені флуорохромами, видають специфічне світіння при дії ультрафіолетових променів люмінесцентного мікроскопа. Завдяки іммунофлюоросцентному методу можна виявити віруси паротиту на клітинній культурі через 2 3 дні.
- Шкірний тест з антигеном є менш надійним. Позитивні результати в перші дні паротиту говорять про що пережили захворюванні в минулому.
Антитіла до вірусу паротиту
у відповідь на поширення інфекції в організмі хворого проводиться інтерферон і розвиваються специфічні клітинні і гуморальні реакції. Інтерферон обмежує розмноження і поширення вірусів. У цей період відбувається утворення і накопичення в крові хворого антитіл до вірусу паротиту імуноглобулінів класу М (IgM), які зберігаються в крові 2 3 місяці. Імуноглобуліни класу G (IgG) з'являються пізніше, але зберігаються в організмі протягом усього подальшого життя, забезпечуючи довічну захист від повторних випадків і рецидивів захворювання.
Встановлено, що в шкідлива дія центральної і периферичної нервової систем, а також підшлункової залози відіграють роль імунні механізми зменшення кількості Т-лімфоцитів, слабкий (недостатній) первинну імунну відповідь (низький титр IgM і зниження кількості IgG і IgA) .
Антитіла до вірусу паротиту IgG від вагітної жінки через плаценту до плоду починають транспортуватися на шостому місяці вагітності. Процес наростає до кінця вагітності. Концентрація антитіл в крові плоду перевищує рівень таких у матері. У дитини протягом першого року життя антитіла IgG поступово знижуються і в кінці зникають.

Рис. 12. На фото паротит (свинка) у дітей.
Диференціальна діагностика епідемічного паротиту
- Диференціальна діагностика свинки проводиться з бактеріальними, вірусними і алергічними паротиту, хворобою Микуличі, камінням проток слинних залоз і новоутвореннями.
- паротит в стадії набряку слинної залози має схожість з набряком шийної клітковини, який розвивається при токсичній формі дифтерії зіву.
- Серозний паротитної менінгіт слід диференціювати в першу чергу від ентеровірусного і туберкульозного менінгіту.
- Орхіт слід диференціювати від гонорейного, туберкульозного, бруцельозного і травматичного орхіт.

Рис. 13. На фото пухлина слинної залози у дорослого.
Лікування епідемічного паротиту у дорослих і дітей
Дієта і режим лікування при паротиті
Лікування хворих свинкою, незважаючи на високий рівень заразність захворювання, проводиться в амбулаторних і стаціонарних умовах. Госпіталізація хворих проводиться за клінічними і епідеміологічними показниками. Щоб уникнути розвитку серйозних ускладнень хворим на весь період лихоманки пропонується постільний режим.
У перші чотири дні хворому рекомендовано отримувати харчування тільки в рідкому і напіврідкому вигляді. Компоти, морси і соки зменшать інтоксикацію. З огляду на порушення слиновиділення при лікуванні паротиту, особливу увагу слід приділяти догляду за порожниною рота хворого: регулярне полоскання порожнини рота, чистка зубів і прийом рідини. У період одужання слід проводити стимуляцію секреції слини шляхом прийому лимонного соку.
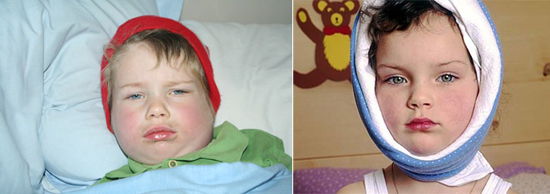
Рис. 14. Щоб уникнути розвитку серйозних ускладнень хворим на весь період лихоманки пропонується постільний режим.
Медикаментозне лікування паротиту у дорослих і дітей
Лікування паротиту симптоматичне. Специфічні засоби на сьогоднішній день не розроблено. Імуноглобуліни для профілактики і при лікуванні свинки не застосовуються.
- Нестероїдні протизапальні препарати і дезінтоксикаційна терапія застосовуються з метою зменшення запальної реакції в осередках ураження.
- При необхідності хворому вводяться кристалоїдні і колоїдні розчини .
- При тяжкому перебігу свинки застосовуються кортикостероїдні препарати.
- Доцільно призначення десенсибілізуючих коштів.
- Холодні компреси на уражені органи приносять певне полегшення хворому.
Імунітет при епідемічному паротиті
- У перші шість місяців немовля перебувати під захистом материнських антитіл.
- Після перенесеного епідемічного паротиту формується стійкий довічний імунітет. Випадки повторного захворювання реєструються вкрай рідко.
- Імунітет при паротиті розвивається після вакцинації. Після вакцинації імунітет з роками слабшає і через 10 років зберігається лише у 1/3 щеплених. Ослаблення імунітету після вакцинації частіше розвивається у дітей шкільного віку та у молодих дорослих.
Прогноз при епідемічному паротиті
Прогноз при неускладненому перебігу захворювання сприятливий. Летальність при свинці становить не більше 1 випадку на 100 тис. випадків захворювання. З важких ускладнень захворювання на перший план виходять глухота, атрофія яєчок з подальшим порушенням сперматогенезу і тривала астенізація після перенесеного паротитної менінгоенцефаліту.
хламідіози
Хламідіоз в даний час залишається найпоширенішим інфекційним захворюванням, яке передається статевим шляхом. Воно зустрічається значно частіше, ніж гонорея. Половина всіх випадків захворювання протікає безсимптомно, що негативно позначається на репродуктивній функції людини. Знання симптомів захворювання допоможе своєчасно звернутися за медичною допомогою, запобігти поширенню і повністю вилікуватися.
Хламідіоз в даний час залишається найпоширенішим інфекційним захворюванням, яке передається статевим шляхом. Воно зустрічається значно частіше, ніж гонорея. Захворювання надзвичайно поширене серед молодого покоління. Щорічно на планеті Земля хворіє хламідіозом близько 100 млн. Чоловік. Понад 1 млрд. Залишаються інфікованими.
Хламідіоз являє серйозну медико-соціальну проблему, так як робить значний вплив на репродуктивну систему людини. Існування латентних форм захворювання (до 50% у чоловіків і до 80% у жінок) підвищує ризик поширення захворювання. Хвороба проявляється через 1 — 4 тижні після незахищеного сексу. При безсимптомному перебігу вона може проявитися через кілька місяців, коли хвороба вразила багато органів людини. Симптоми хламідіозу включають в себе болю при сечовипусканні, болі в області малого тазу у жінок і в області яєчок у чоловіків.
Хламідійні інфекції є надзвичайно поширеною групою захворювань серед тварин і людей. Вони мають множинні шляхи передачі та різноманітні клінічні прояви.

Рис. 1. Бактерія хламідія.
Характеристика збудника
Прихований період (інкубаційний період) хламідіозу становить від 10 до 35 днів. За цей час бактерії активно розмножуються.
- Спочатку відбувається інфікування слизової оболонки уретри у чоловіків і шийного каналу матки у жінок. При збочених статевих актах гонорейне запалення розвивається в прямій кишці і глотці.
- При ретроградним розповсюдженні інфекції у жінок уражаються матка і маткові труби. У чоловіків — яєчка, придатки яєчок і передміхурової залози.
- Хламідії можуть поширюватися по лімфатичних шляхах і з кров'ю.
- Хвороба ускладнюється безпліддям і хворобою Рейтера у чоловіків. Безпліддям, хворобою Рейтера і позаматкової вагітністю у жінок.

Мал. 4. Уретрит при хламідіозі.
Ознаки та симптоми хламідіозу
Поразка сечостатевих органів хламідіями має свої особливості:
- Сглаженность гостроти процесу. Найчастіше відзначається підгострий і торпідний перебіг захворювання. Гостре перебіг захворювання зустрічається рідко у чоловіків і у виняткових випадках у жінок.
- Велика частота ускладнень.
- Стійкість збудників до антибактеріальних препаратів.
Зазвичай симптоми хламідіозу з'являються через 1 — 4 тижні після незахищеного сексу з хворою людиною. Іноді симптоми захворювання зникають через кілька днів. Однак це не означає, що інфекція зникла і в такому випадку рекомендовано пройти тест на інфекції, що передаються статевим шляхом.
Ознаки та симптоми хламідіозу у чоловіків
Близько половини чоловіків не помічають симптоми захворювання. у гостру фазу процесу у чоловіків відзначаються рясні слизисто-гнійні виділення з уретри або прямої кишки, свербіж і печіння в уретрі. Часті позиви і хворобливе сечовипускання. Відзначається гіперемія і набряклість губок сечівника, болі і припухлість в області яєчок.
Ознаки та симптоми хламідіозу у жінок
у жінок гостра фаза хвороби реєструється вкрай рідко. До 70% інфікованих жінок не помічає будь-яких симптомів. У решті випадків захворювання набуває уповільнене перебіг. Відзначаються скарги на часті болі внизу живота, а так само болю після статевого акту, часте сечовипускання, виділення слизисто-гнійного характеру з неприємним запахом з піхви. Кровотечі під час сексу і кровотечі в періодах між місячними циклами. При вагінальному огляді відзначається набряк шийки матки і запалення навколо вічка цервікального каналу з ділянками мацерації.
Ознаки та симптоми хламідіозу деяких органів
Хламідії можуть інфікувати пряму кишку, горло і очі.
- Пряма кишка уражається при незахищеному анальному сексі. Хворого турбують виділення з прямої кишки і почуття дискомфорту.
- хламідійної ураження горла відбувається при незахищеному оральному сексі. Хвороба рідко викликає які-небудь симптоми.
- Інфікована сперма або виділення з піхви можуть потрапити в очі, що призводить до розвитку захворювання. Хворого турбує почервоніння ока, біль і гнійні виділення.
Половина всіх випадків захворювання протікає безсимптомно, що негативно позначається на репродуктивній функції людини.

Рис. 5. Виділення при хламідіозі з уретри.
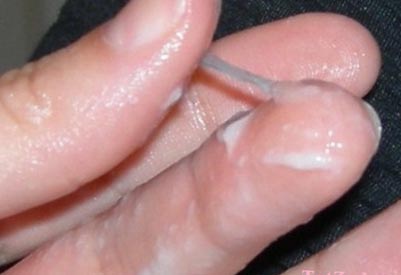
Рис. 6. Вид слизових виділень при хламідіозі.
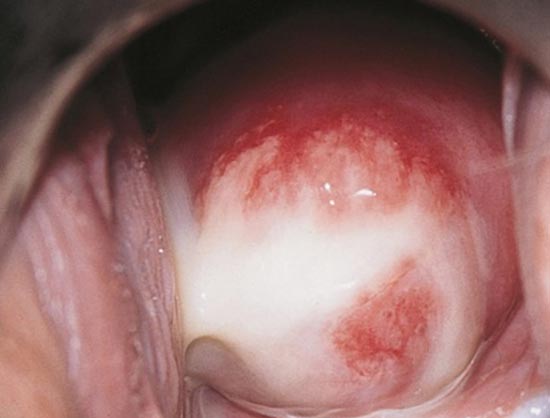
Рис. 7. Виділення з піхви при хламідіозі.
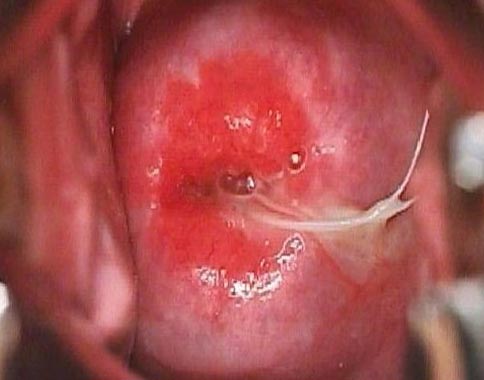
Рис. 8. Запалення навколо вічка цервікального каналу.

Рис. 9. Хламідійний кон'юнктивіт.
Ускладнення хламідіозу
Якщо хворий хламідіозом не лікуватися, то з часом у нього виникають серйозні проблеми зі здоров'ям.
- Поразка яєчка ускладнюється безпліддям у чоловіків. Хламідії вражають не тільки саму простату і придатки сім'яників, але і сперматозоїди.
- Хламідіоз у 30% жінок ускладнюється захворюванням тазових органів. Непрохідність маткових труб призводить до безпліддя і позаматкової вагітності. Потужний розвиток передаються статевим шляхом призводить до появи хронічного тазового болю.
- У вагітних хламідіозом часто реєструються передчасні пологи, викидні і нерозвинений вагітність.
- Плід може інфікуватися під час пологів через навколоплідні води. У новонароджених від хворої матері хламідії виділялися з кон'юнктиви, носоглотки, середнього вуха, трахеї, легенів, прямої кишки і піхви. Найчастіше розвивається кон'юнктивіт і запалення легенів.
У деяких хламідій виявлений білок теплового шоку, здатний викликати аутоімунні реакції. У таких хворих розвивається синдром Рейтера, при якому запалення піхви у жінок і простати у чоловіків поєднується з реактивним артритом одного або декількох суглобів і запаленням слизової оболонки ока (кон'юнктивіт). Синдром розвивається в 20 разів частіше у чоловіків.
Захворювання не викличе серйозних ускладнень, якщо лікування розпочато вчасно.

Рис. 10. Потужний розвиток передаються статевим шляхом при хламідіозі.
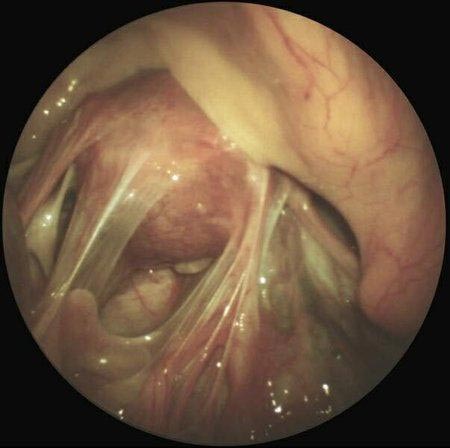
Рис. 11. Спайки в малому тазу при хламідіозі у жінок.

Мал. 12. Хламідійний баланопостит.

Рис. 13. Хламідійний кон'юнктивіт у новонародженого.

Рис. 14. Синдром Рейтера при хламідіозі.
Діагностика хламідіозу
Хламідійна інфекція діагностується по принципам, властивим іншим інфекціям. Для дослідження на хламідіоз служать виділення з цервікального каналу жінки і уретрального каналу у чоловіків. Осад сечі можна використовувати для проведення полімеразної ланцюгової реакції (ПЛР). При взятті мазка з шийки матки використовується спеціальна щіточка. Процедура відбувається після видалення слизової пробки з шийного каналу. Хламідії часто виявляються зі збудниками інших захворювань, які передаються статевим шляхом гонококками, мікоплазмами, трихомонадами і Уреплазма зважаючи однакового шляхи їх передачі.
До основних методів лабораторної діагностики хламідійної інфекції відносяться :
- молекулярно-біологічні методи (методи ампліфікації нуклеїнових кислот або ПЛР-діагностика);
- культуральне дослідження;
- метод прямої імунофлюоресценції.
Молекулярно-біологічні методи
Діагностики хламідійної ДНК (ПЛР) є високочутливої методикою. Її специфічність досягає 80 — 100%. При проведенні даного дослідження можливе отримання хибнопозитивних і помилково негативні результати. Дослідженню підлягають не тільки цервікальні і уретральні мазки, а й осад сечі, що значно спрощує дослідження.
Культуральний метод діагностики
посів біологічного матеріалу на живильні середовища має 100% специфічністю і дозволяє виявляти життєздатні бактерії. Однак його чутливість невелика і складає 40 — 60%. До того ж методика досить трудомістка і тривала. А доставка матеріалу в бактеріологічні лабораторії та його зберігання мають певні обмеження.
Метод прямої імунофлюоресценції (ПІФ)
За різними даними чутливість і специфічність даного методу коливається від 60 до 98%. Результати дослідження залежать від якості отриманого матеріалу і кваліфікації персоналу лабораторії. Швидке отримання результатів є явною перевагою даного методу.
Бактериоскопический метод
У соскобах з епітелію кон'юнктиви виявляють внутрішньоклітинні включення збудника.
серологічні методи
Для діагностики хламидиозов серологічні методи в РФ застосовувати не рекомендується.
Якщо ви молоді і сексуально активні, проходите тест на хламідійну інфекцію раз в рік або щоразу при зміні статевого партнера .

Рис. 15. У соскобах з епітелію кон'юнктиви видно внутрішньоклітинні включення тілець збудника.
Лікування хламідіозу
Хламідіоз легко виліковується антибіотиками. Але проблема полягає в тому, що у половини хворих хвороба протікає безсимптомно і лікування починається в пізні терміни на етапі розвитку ускладнень захворювання. Лікування хламідіозу комплексне. Воно спрямоване на боротьбу зі збудником, підвищення імунітету і профілактику розвитку дисбактеріозу і кандидозу.
При виявленні хламідійної інфекції у жінок необхідно обстежити партнерів, що мали з нею статевий контакт
Антибактеріальна терапія
Збудники хламідіозу мають високу чутливість до антибіотиків тетрациклінового ряду (доксициклін), азитроміцину, рифампіцину, джозаміцин і фторхинолонам (левофлоксацин). Доксициклін та азитроміцин є найбільш часто призначаються антибіотиками при хламідіозі.
Хламідії виявляють чутливість до антибіотиків тільки в період розмноження, тобто у фазі розвитку ретикулярних тілець, коли збудник знаходиться внутрішньоклітинно. Хламідії у вигляді елементарних тілець досить довго можуть існувати в міжклітинному просторі. Несприятливі чинники здатні вплинути на перетворення хламідій в L-форми, які виробляють стійкість до антибіотиків і передають знову придбане якість дочірнім клітинам.
Особливо ефективними щодо внутрішньоклітинно розташованих бактерій є антибіотики групи макролідів. Препарати тетрациклінового ряду так само досить ефективні при лікуванні хламідіозу і тривалий час були основними при лікуванні даного захворювання. Однак тривалий прийом цих антибіотиків вимагає від хворого великої самодисципліни і підвищує ризик виникнення побічних дій.
Згідно Європейським рекомендаціям лікування хламідіозу необхідно проводити антибіотиками азитромицином одноразово або доксицикліном протягом 7 днів. Ефективність лікування хламідіозу в даному випадку досягає 97%. До альтернативних препаратів належать антибіотики еритроміцин, офлоксацин, рокситроміцин і кларитроміцин, які застосовуються протягом 7 днів.
При хламідіозі у вагітних найбільш оптимальним препаратом з точки зору безпеки та ефективності лікування, рекомендованим і зарубіжними, і російськими посібниками, є азитроміцин.
Якщо після призначеного курсу лікування посів біологічного матеріалу, зроблений через 2 тижні після закінчення лікування, дав позитивний результат, то призначається повторний курс іншими антибіотиками.
Хронічну форму хламідіозу ефективніше лікувати короткими курсами з перервами. Тривалі безперервні курси пригнічують імунну систему і сприяють розвитку дисбактеріозу та кандидозу.
Профілактика кандидозу
Для профілактики кандидозу застосовуються ністатин, леворин, низорал або флуконазол.
Профілактика дисбактеріозу
Профілактика дисбактеріозу здійснюється весь курс антибіотикотерапії і ще 10 днів після її закінчення. Рекомендовано застосовувати бифидумбактерин, лактобактерин та інші еубіотики.
Корекція імунітету
Для корекції імунітету застосовується полиоксидоний, циклоферон та ін.
Місцеве лікування
При мацерації слизової оболонки шийки матки показано місцеве лікування дезінфікуючими і загоюють засобами.
- Заборонено займатися сексом до закінчення лікування хламідіозу.
- Рекомендовано обстеження на наявність захворювання у сексуальних партнерів, зв'язок з якими була останні шість місяців.
Не займайтеся самолікуванням. Тільки лікар призначить правильне лікування хламідіозу і визначить факт лікування. Самолікування призводить до розвитку стійких штамів збудника і переходу хвороби в хронічну форму.
Рис. 16. Хламідіоз у жінок. Розсічення спайок в малому тазу.
Профілактика хламідіозу
Основними напрямками профілактики є:
- своєчасне і адекватне лікування захворювання;
- боротьба зі збудниками хламідіозу у хворих з безсимптомними формами захворювання;
- обстеження і лікування партнерів по сексу;
- обстеження осіб, які мають високий ризик зараження;
- використання презервативів при будь-якому вигляді сексу;
- не користуйтеся чужими секс-іграшками;
- утримання від сексу при захворюванні;
- санітарна освіта серед сексуальноактивної частини населення;
- пропаганда моногамних відносин.

Рис. 17. Захисти себе і партнера.
Хламідіоз легше запобігти, ніж лікувати.
Рання діагностика захворювання і адекватне лікування не викличе серйозних проблем зі здоров'ям у майбутньому.
