 Людський мозок — це дуже складний механізм, який керує всіма функціями тіла. Найменші зміни в його структурі відображаються на роботі організму.
Людський мозок — це дуже складний механізм, який керує всіма функціями тіла. Найменші зміни в його структурі відображаються на роботі організму.
Одним з таких проявів є , в статті мова піде про основні прояви цієї патології у дітей, а також про методи і .
Зміст
Розуміння суті
Епілепсія — це хронічне неврологічне захворювання, що характеризується втратою свідомості і судомами, у дітей ця патологія зустрічається в кілька разів частіше, ніж у дорослих і найчастіше проявляється ще до року. Кожен сотий житель планети стикається з її проявами.
Діагноз «епілепсія» є досить серйозним, але не слід його боятися. Захворювання можна вилікувати або контролювати його напади.
Механізм розвитку епілепсії досить складний. Мозок людини складається з величезної кількості елементів, які називаються нейронами. 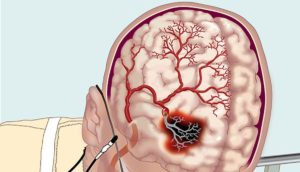
Через них періодично проходять імпульси, що посилають інформацію до певного органу. У разі епілепсії в головному мозку поступово формуються ділянки скупчення нейронів. Вони знаходяться в постійному порушенні і не «відпочивають».
Така ділянка інакше іменується епілептичних вогнищем. Навколишні його нейрони намагаються стримувати збудження. Коли імпульс з вогнища виходить назовні, активізуються всі елементи мозку. У цей момент якраз відбувається .
Дитина втрачає свідомість, його м'язи починають скорочуватися. Через деякий час активність нейронів падає, вони йдуть в «сплячий» режим.
Клінічно це проявляється . Дитина приходить до тями, але частіше за все нічого не пам'ятає про те, що трапилося.
Основні причини
Напади епілепсії пов'язані з активізацією в корі головного мозку процесів збудження. При цьому в клітинах починають формуватися різні за своєю частоті хвилі і розряди. Під впливом певних факторів вони посилюються і поступово накопичуються в певних ділянках мозку.
Серед основних причин виникнення епілепсії у дітей лікарі виділяють наступні:
- застосування лікарських засобів під час вагітності;
- зловживання майбутньою матір'ю алкогольними напоями та наркотичними речовинами;
- спадкова схильність;
- інфекційні захворювання у дітей шкільного віку (, );
- родові травми.
Визначення причини захворювання часто визначає тактику лікування.
Захворювання прийнято поділяти на безліч форм в залежності від причини, характеру та локалізації патологічного процесу. Розглянемо кожен з варіантів недуги більш докладно.
Точкові удари в різні частини мозку
, характеризується локалізацією патологічного вогнища в певній частині головного мозку і судорожними нападами. Захворювання, в свою чергу, підрозділяється на наступні види.
Симптоматична епілепсія
Виникає внаслідок структурних уражень мозку або його аномального розвитку: 
- лобова (характерні прояви захворювання );
- (супроводжується відключенням свідомості , але яскраво виражені судоми відсутні);
- тім'яна (в дитячому віці зустрічається вкрай рідко);
- потилична ;
- хронічна прогресуюча .
Идиопатические різновиди порушення
Основною причиною виникнення є спадкова схильність. Для неї не характерно наявність структурних змін в мозку:
- роландична епілепсія (вогнище патологічного процесу локалізується в роландовой борозні, захворювання проходить до підліткового віку);
- (інфантильні спазми поширюються на різні групи м'язів, викликаючи їх раптове скорочення).
Етіологія криптогенной епілепсії досі залишається невивченою.
Масовий удар по двом півкулями
Генерализованная епілепсія супроводжується залученням до патологічного процес одночасно двох півкуль мозку.
Вона також може бути симптоматичною, криптогенной або ідіопатичною.
Які симптоми вказують на хворобу?
Клінічна картина патологічного процесу визначається віком пацієнта. Головним проявом епілепсії вважаються регулярні судоми.
Інші симптоми епілепсія у дітей:
- судоми тривалістю від 2 до 20 хвилин;
- втрата свідомості;
- зупинка дихання;
- мимовільне сечовипускання;
- атонические напади (втрата свідомості + розслаблення м'язів).
 У немовлят прояви захворювання дещо інші. Іноді їх важко відрізнити від звичайної рухової активності. Однак при уважному спостереженні можна помітити, що дитина перестала ковтати, його погляд зосереджений на одному об'єкті, а на зовнішні подразники він не реагує.
У немовлят прояви захворювання дещо інші. Іноді їх важко відрізнити від звичайної рухової активності. Однак при уважному спостереженні можна помітити, що дитина перестала ковтати, його погляд зосереджений на одному об'єкті, а на зовнішні подразники він не реагує.
Найчастіше нападів передує підвищення температури, надмірна плаксивість і дратівливість. Після повернення свідомості присутній слабкість в правій або лівій половині тіла, яка може зберігатися протягом декількох днів.
Які бувають напади?
Поряд з класичними , зустрічаються і малі форми захворювання. Для них характерно швидкоплинне протягом, повне відключення свідомості. Приступ супроводжується бурхливою реакцією з боку внутрішніх органів.
Виділяються наступні види нападів епілепсії у дітей:
- каталептичного припадок найчастіше виникає на тлі емоційних перевантажень. При цьому дитина падає, але не різко. За рахунок
 зниження він як би осідає. Під час розлади у хворого зберігається свідомість, а пам'ять не втрачається.
зниження він як би осідає. Під час розлади у хворого зберігається свідомість, а пам'ять не втрачається. - нарколептических припадок відрізняється раптовим розвитком. У дитини виникає непереборне стан сонливості. Після пробудження він швидко відновлюється, всі процеси поступово приходять в норму. Хворий відчуває себе відпочилим.
- Істеричний припадок виникає внаслідок психічної травми і при великому скупченні людей. Хворий акуратно падає на підлогу, намагаючись не стикатися з гострими предметами. Припадок може тривати від 30 хвилин до декількох годин. У цей час дитина катається по підлозі, стукає руками, голосно кричить або стогне.
Методи діагностики
При появі перших симптомів епілепсії у дитини необхідно звернутися до лікаря. Діагностика захворювання проводиться в два етапи. Спочатку лікар збирає анамнез пацієнта, потім приступає до інструментальних методів підтвердження недуги.
Фахівцю важливо знати, коли з'явилися перші напади, як протікала вагітність, чи є шкідливі звички у батьків. Саме такі питання найчастіше дозволяють визначити неврологічний статус маленького пацієнта.
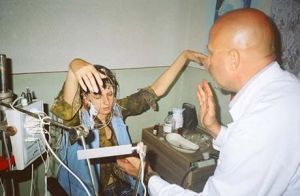 На наступному етапі переходять безпосередньо до медичного обстеження. Найбільш інформативним методом діагностики вважається . ЕЕГ дозволяє визначити біоелектричну активність мозку, можливі патологічні зміни в його структурі.
На наступному етапі переходять безпосередньо до медичного обстеження. Найбільш інформативним методом діагностики вважається . ЕЕГ дозволяє визначити біоелектричну активність мозку, можливі патологічні зміни в його структурі.
При складних формах захворювання призначаються повторні дослідження. Іноді потрібна тривала запис ЕЕГ з фіксуванням на відео.
До додаткових методів діагностики відноситься і , за допомогою яких можна визначити причину виникнення недуги. На підставі результатів обстеження лікар підтверджує або спростовує наявність захворювання, при необхідності обговорює з батьками тактику лікування.
Основні принципи терапії
Лікування епілепсії носить комплексний характер. Зазвичай вона має на увазі під собою зміну режиму праці та відпочинку, дотримання , а також прийом лікарських засобів.
Лікарі рекомендують уникати стресів і психоемоційних переживань, обмежувати перегляд телевізійних передач і роботу за комп'ютером. Дитина повинна більше часу проводити на свіжому повітрі, займатися посильними видами спорту.
Що стосується дієти, то вона не має на увазі різких обмежень. Необхідно тільки контролювати кількість споживаної солі і рідини.
Медикаментозне лікування призначається в індивідуальному порядку з урахуванням стану хворого і його віку. Зазвичай використовують  протисудомні препарати (, Вальпроат, Дифенін). Ліки починають приймати з невеликих доз, поступово збільшуючи кількість таблеток. У маленьких пацієнтів найбільшою ефективністю відрізняється Фенобарбитал.
протисудомні препарати (, Вальпроат, Дифенін). Ліки починають приймати з невеликих доз, поступово збільшуючи кількість таблеток. У маленьких пацієнтів найбільшою ефективністю відрізняється Фенобарбитал.
У нього практично відсутні побічні дії, препарат добре переноситься, не викликає змін в психіці. Лікування зазвичай тривалий, неприпустимо переривання курсу ні на один день. Якщо кількість нападів і їх інтенсивність знижуються, медикамент починають давати в повній дозі.
Ще одним варіантом лікування епілепсії є . До його допомоги вдаються в тому випадку, якщо захворювання носить симптоматичний характер і викликане новоутвореннями в головному мозку.
Прогноз на одужання
У немовлят прогноз при цьому епілепсії сприятливий. У цьому віці патологія відмінно піддається терапії, а з плином часу судомна активність скорочується.
У підлітків за допомогою прийому лікарських препаратів можна добитися повного контролю над нападами. Якщо протягом чотирьох років епілепсія себе не проявляє, лікар зазвичай приймає рішення про скасування протисудомних медикаментів.
За статистикою, у 60% пацієнтів напади надалі не повторюються.
Заходи профілактики
 чи можна попередити виникнення епілепсії у дитини? До профілактики цього захворювання лікарі рекомендують приступати ще під час вагітності. Всі дев'ять місяців жінка повинна стежити за своїм здоров'ям, правильно харчуватися, уникати стресових ситуацій.
чи можна попередити виникнення епілепсії у дитини? До профілактики цього захворювання лікарі рекомендують приступати ще під час вагітності. Всі дев'ять місяців жінка повинна стежити за своїм здоров'ям, правильно харчуватися, уникати стресових ситуацій.
Після появи малюка на світ знизити ризик появи недуги допомагає грудне вигодовування. Молоко містить в своєму складі велику кількість речовин, необхідних для повноцінного розвитку мозку. Крім того, тісний контакт при годуванні заспокоює дитину.
З огляду на різноманіття форм епілепсії, навіть поодинокі напади судом є приводом для звернення до лікаря. Своєчасна діагностика і грамотне лікування дозволяють значно полегшити життя дитині.

 Афазія є системним захворюванням, пов'язаним з . Виникає патологія при органічному травмуванні головного мозку.
Афазія є системним захворюванням, пов'язаним з . Виникає патологія при органічному травмуванні головного мозку. 
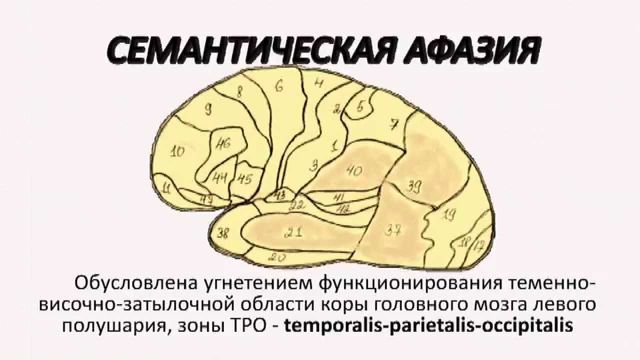


 Лікування семантичної афазії переважно проводить лікар логопед. При необхідності усунення супутніх захворювань може знадобитися допомога та інших фахівців. Терапія займає багато часу і вимагає значного терпіння.
Лікування семантичної афазії переважно проводить лікар логопед. При необхідності усунення супутніх захворювань може знадобитися допомога та інших фахівців. Терапія займає багато часу і вимагає значного терпіння.  Втрата мови в повному або частковому об'ємі для людини є важкою ситуацією, яка значно порушує якість життя і призводить до інвалідності.
Втрата мови в повному або частковому об'ємі для людини є важкою ситуацією, яка значно порушує якість життя і призводить до інвалідності. 
 Сенсорна (акустико-гностична афазія) характеризується повним або частковим відсутністю розуміння своєї або чужої мови при нормальному слуху.
Сенсорна (акустико-гностична афазія) характеризується повним або частковим відсутністю розуміння своєї або чужої мови при нормальному слуху.  наглядом невролога або нейрохірурга. Це можуть бути консервативні заходи (препарати для поліпшення мозкового кровообігу, обмінних процесів) і хірургічні методи (видалення пухлини, ) з подальшим призначенням , масажу, , механотерапії, методів психологічного впливу.
наглядом невролога або нейрохірурга. Це можуть бути консервативні заходи (препарати для поліпшення мозкового кровообігу, обмінних процесів) і хірургічні методи (видалення пухлини, ) з подальшим призначенням , масажу, , механотерапії, методів психологічного впливу. 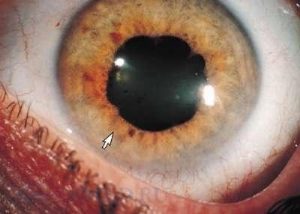 Ретробульбарний неврит — це гостре запальне захворювання зорового нерва, основний клінічний прояв якого полягає в порушенні зорової функції.
Ретробульбарний неврит — це гостре запальне захворювання зорового нерва, основний клінічний прояв якого полягає в порушенні зорової функції. 
 представляє собою часткове або повне руйнування зорового нерва, як на одному, так і на обох очах, і зниження гостроти зору, іноді приводить до сліпоти.
представляє собою часткове або повне руйнування зорового нерва, як на одному, так і на обох очах, і зниження гостроти зору, іноді приводить до сліпоти.  У пацієнтів з РС частіше зустрічається увеїт — аутоімунне внутрішньоочний запалення , що впливає на шар судинної оболонки і здатне проявитися порушенням зору і очної болем.
У пацієнтів з РС частіше зустрічається увеїт — аутоімунне внутрішньоочний запалення , що впливає на шар судинної оболонки і здатне проявитися порушенням зору і очної болем. 

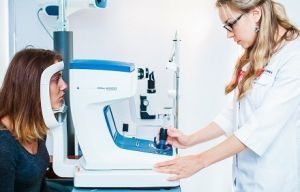 огляд очного дна, перевірку гостроти зору, периметрии, внутрішньоочного тиску, а останнім часом — і контроль товщини зорового нерва в сітківки.
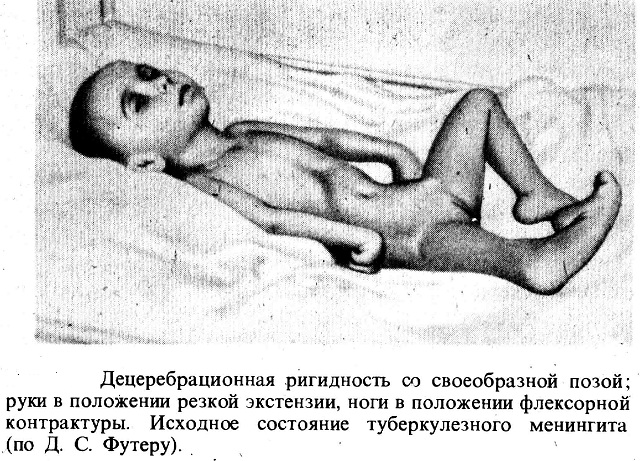
огляд очного дна, перевірку гостроти зору, периметрии, внутрішньоочного тиску, а останнім часом — і контроль товщини зорового нерва в сітківки.  Туберкульозний менінгіт — це вторинне запалення оболонок спинного та головного мозку у людей, хворих на туберкульоз різних органів.
Туберкульозний менінгіт — це вторинне запалення оболонок спинного та головного мозку у людей, хворих на туберкульоз різних органів. 
 вакцинації від туберкульозу.
вакцинації від туберкульозу. 
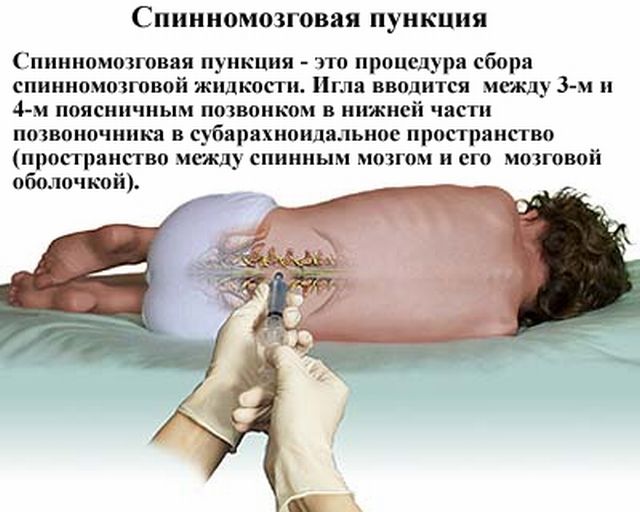
 Лікування проводиться комплексно з застосуванням препаратів спеціалізованого призначення: Стрептоміцин, ПАСК, Фтивазид і салюзіда.
Лікування проводиться комплексно з застосуванням препаратів спеціалізованого призначення: Стрептоміцин, ПАСК, Фтивазид і салюзіда.  проживання і потім переводиться в 2 і 3.
проживання і потім переводиться в 2 і 3.  Прогноз лікування туберкульозного менінгіту сприятливий в 90% випадків, якщо діагноз поставлений вчасно. Якщо діагноз поставлений після 15 днів хвороби, то наслідки можуть бути дуже сумними. Якщо хворого відразу доставили в стаціонар, то повне вилікування можливе навіть у маленьких дітей.
Прогноз лікування туберкульозного менінгіту сприятливий в 90% випадків, якщо діагноз поставлений вчасно. Якщо діагноз поставлений після 15 днів хвороби, то наслідки можуть бути дуже сумними. Якщо хворого відразу доставили в стаціонар, то повне вилікування можливе навіть у маленьких дітей. 
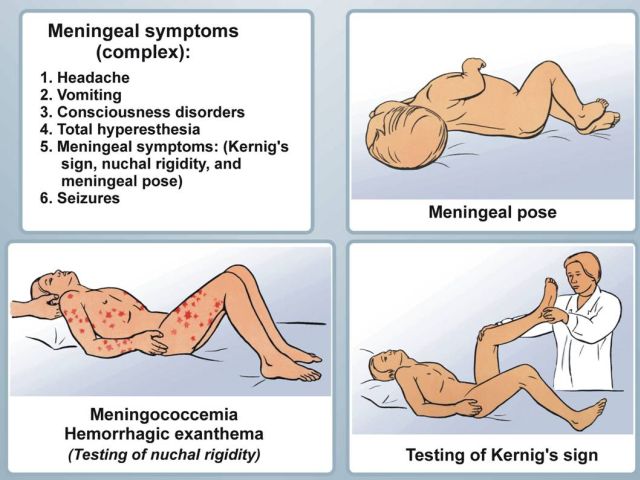
 Менінгіт — це запалення мозкових оболонок. Спровокувати хворобу можуть лікарські препарати, віруси, гриби, бактерії, травми, інші захворювання.
Менінгіт — це запалення мозкових оболонок. Спровокувати хворобу можуть лікарські препарати, віруси, гриби, бактерії, травми, інші захворювання. 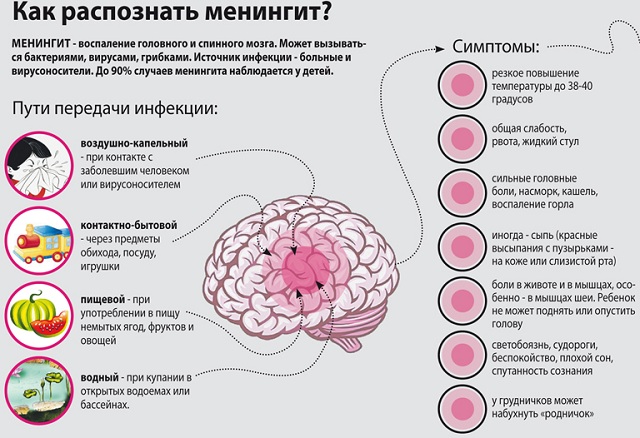
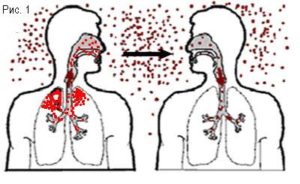 знаходяться на слизовій дихальних шляхів. Під час кашлю та чхання збудник потрапляє в навколишнє середовище і з потоком повітря осідає на слизової оболонки носоглотки здорової людини.
знаходяться на слизовій дихальних шляхів. Під час кашлю та чхання збудник потрапляє в навколишнє середовище і з потоком повітря осідає на слизової оболонки носоглотки здорової людини.  Збудник проникає з зараженого водоймища через ніс і далі поширюється по всьому організму і досягає головного мозку.
Збудник проникає з зараженого водоймища через ніс і далі поширюється по всьому організму і досягає головного мозку.
 Тому дуже важливо вживати заходів профілактики, які полягають в дотриманні правил особистої гігієни, ретельного миття рук, ягід, овочів і фруктів, дезінфекції заражених предметів, вживанні тільки якісної питної води, купанні в спеціально відведених водоймах, уникнення контакту з хворими людьми.
Тому дуже важливо вживати заходів профілактики, які полягають в дотриманні правил особистої гігієни, ретельного миття рук, ягід, овочів і фруктів, дезінфекції заражених предметів, вживанні тільки якісної питної води, купанні в спеціально відведених водоймах, уникнення контакту з хворими людьми. Гнійний менінгіт — це інфекційне захворювання, що вражає оболонки головного або спинного мозку, внаслідок потрапляння бактерій, що супроводжується утворенням гнійних вогнищ. Це найважче з запальних захворювань центральної нервової системи.
Гнійний менінгіт — це інфекційне захворювання, що вражає оболонки головного або спинного мозку, внаслідок потрапляння бактерій, що супроводжується утворенням гнійних вогнищ. Це найважче з запальних захворювань центральної нервової системи.  карієсом зуби. Через джерела бактерії потрапляють в кров і добираються до головного і спинного мозку, де і провокують гнійний запальний процес.
карієсом зуби. Через джерела бактерії потрапляють в кров і добираються до головного і спинного мозку, де і провокують гнійний запальний процес.  Симптоми захворювання у дітей і дорослих проявляються у вигляді слабкості, кашлю, нежиті, проносу і блювоти, шкірних висипань, якщо гнійний менінгіт виникає внаслідок інших захворювань, то відзначається слабкість, сонливість, болі над бровами або під очима, підвищення температури, болі в кістках.
Симптоми захворювання у дітей і дорослих проявляються у вигляді слабкості, кашлю, нежиті, проносу і блювоти, шкірних висипань, якщо гнійний менінгіт виникає внаслідок інших захворювань, то відзначається слабкість, сонливість, болі над бровами або під очима, підвищення температури, болі в кістках.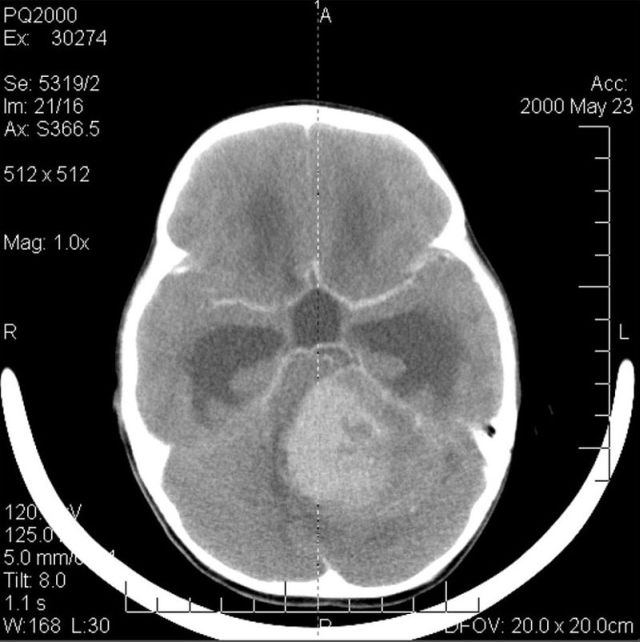 Також проводиться комп'ютерна томографія, , призначені для диференціальної діагностики менінгіту від , , , .
Також проводиться комп'ютерна томографія, , призначені для диференціальної діагностики менінгіту від , , , .  При гнійному менінгіті проводиться трепанація черепа, щоб видалити гній. Якщо це вторинна форма порушення, то призначаються препарати для лікування основного захворювання.
При гнійному менінгіті проводиться трепанація черепа, щоб видалити гній. Якщо це вторинна форма порушення, то призначаються препарати для лікування основного захворювання. 

 Найбільш ефективним засобом проти захворювання є щеплення. Вона робиться проти трьох основних збудників: гемофільної палички, пневмокока і менінгококу.
Найбільш ефективним засобом проти захворювання є щеплення. Вона робиться проти трьох основних збудників: гемофільної палички, пневмокока і менінгококу.  Спочатку прояви синдрому Туретта розцінювалися в суспільстві як наслідок поганого виховання (або його повної відсутності) в родинах високошляхетних: дитина розпещений, йому дозволено все.
Спочатку прояви синдрому Туретта розцінювалися в суспільстві як наслідок поганого виховання (або його повної відсутності) в родинах високошляхетних: дитина розпещений, йому дозволено все. 
 де ж моніторинг і десятирічні скрупульозні дослідження ?!
де ж моніторинг і десятирічні скрупульозні дослідження ?!
 відсутні). При виникненні в громадських місцях легко маскуються пацієнтами (чувствующими їх наближення).
відсутні). При виникненні в громадських місцях легко маскуються пацієнтами (чувствующими їх наближення). Незважаючи на волнообразность течії — чергування загострень (тривалістю в кілька місяців і років) і ремісій — хвороба має тенденцію до поступового прогресування.
Незважаючи на волнообразность течії — чергування загострень (тривалістю в кілька місяців і років) і ремісій — хвороба має тенденцію до поступового прогресування. 

 Їх життя настільки скута «цементом» сорому, боргу, совісті , що тільки «підривають» його зсередини тики можуть виконати в ньому тріщини, через які на короткий час може прорватися назовні їх маленьке, але обов'язкове для кожної людини «я».
Їх життя настільки скута «цементом» сорому, боргу, совісті , що тільки «підривають» його зсередини тики можуть виконати в ньому тріщини, через які на короткий час може прорватися назовні їх маленьке, але обов'язкове для кожної людини «я». лікування медикаментозне — індивідуально підібрані комбінації нейролептиків , антидепресантів, гіпотензивних засобів і блокаторів дофамінових рецепторів (в адекватних дозах).
лікування медикаментозне — індивідуально підібрані комбінації нейролептиків , антидепресантів, гіпотензивних засобів і блокаторів дофамінових рецепторів (в адекватних дозах).  Незважаючи на науково доведену спадкову природу недуги, картування гена (генів), відповідальних за розвиток даної патології, до сьогоднішнього дня не відбулося.
Незважаючи на науково доведену спадкову природу недуги, картування гена (генів), відповідальних за розвиток даної патології, до сьогоднішнього дня не відбулося. Епілепсія відноситься до досить часто виникають патологій нервової системи, захворювання виявляється в 5-10 випадках на 1000 чоловік.
Епілепсія відноситься до досить часто виникають патологій нервової системи, захворювання виявляється в 5-10 випадках на 1000 чоловік. 
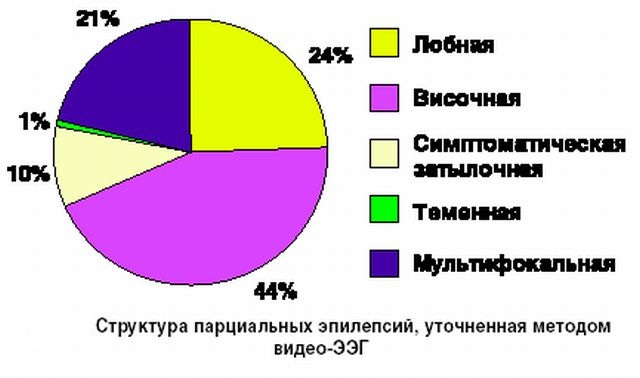
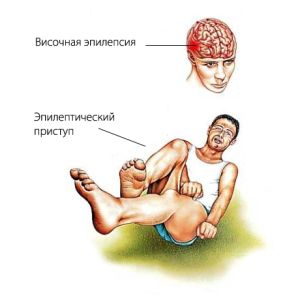 Для скроневої епілепсії характерні прості, складні і вторинні генералізовані напади. В основному захворювання протікає з декількома видами нападів.
Для скроневої епілепсії характерні прості, складні і вторинні генералізовані напади. В основному захворювання протікає з декількома видами нападів. 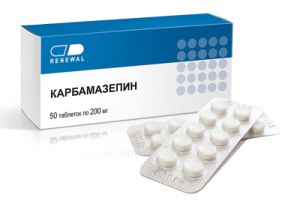 Головним завданням є скорочення частотності нападів, ремісія хвороби (відсутність її проявів). На початковому етапі проводиться монотерапія . Якщо засіб виявляється неефективним, призначають гідантоїни, вальпроати, барбітурати, бензоазепіни.
Головним завданням є скорочення частотності нападів, ремісія хвороби (відсутність її проявів). На початковому етапі проводиться монотерапія . Якщо засіб виявляється неефективним, призначають гідантоїни, вальпроати, барбітурати, бензоазепіни.  усунення судинних порушень мозку.
усунення судинних порушень мозку.