Ліпопротєїни дуже низької щільності або «найгірший холестерол» відповідає за розвиток важких ускладнень атеросклерозу — , ішемію і інсульт.
Синоніми: ліпопротеїди дуже низької щільності, пре-бета-ліпопротеїни, пре -? — Ліпопротеїни, ЛПДНЩ
Відповідно до сучасної біохімічної номенклатурі слід використовувати терміни:
- «холестерол», а не « «
- « липопротеин »замість« »
- «тригліцерола» або «триацилгліцеролів» замість «тригліцеринів» або ««
В даній статті будуть використаніяк старі, так і нові визначення.
Ліпопротєїни дуже низької щільності — це
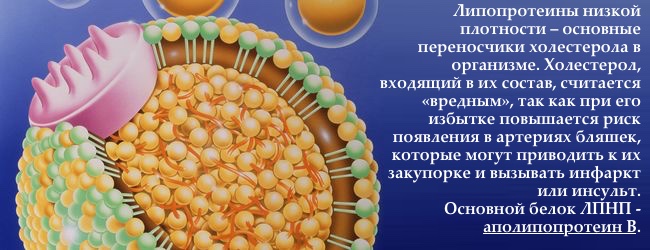
один з п'яти основних білково-жирових переносників холестерину і тригліцеридів в з максимальними атерогенними властивостями. Синтезує їх печінку, розмір 30-80 нм.
Кров на 90% складається з води, а жири воду відштовхують. Щоб доставити їх в головний мозок, серце та інші органи необхідна водорозчинна «упаковка» — білок. Комплекс з жиру (холестеролу і тригліцеридів) з білком називають ліпопротеїдом . Співвідношення основних компонентів ліпопротеїнів визначає їх щільність (густоту) і роль в обміні жирів. Чим більше розмір ліпопротеїну, тим нижче його щільність і одночасно вище «жирність» — небезпека для судинної стінки. Ось тому ліпопротеїни дуже низької щільності «найгірші» і «травмуючі» судини .
Компоненти ліпопротеїнів дуже низької щільності
- білки — 10%
- тригліцериди — 54%
- вільний холестерол — 7%
- етерифікованих холестерол — 13%
Основна функція ЛПДНЩ — транспорт синтезованих в самій печінки (а не надійшли з їжею) тригліцеридів і холестерину допериферичних тканин — в жирову і м'язову. Доставляючи жир з печінки до тканин, ліпопротеїни дуже низької щільності формують активну депо енергії в крові (переробка ліпідів дає максимальне число калорій).
Молоді ЛПДНЩ містять , аполіпопротеїн С1 (apoC1), аполіпопротеїн Е (apoE). Циркулюючи кров'ю ЛПДНЩ збирають аполіпопротеїн С (apoC-II) і apoE у ліпопротеїнів високої щільності (ЛПВЩ), стаючи зрілими липопротеинами дуже низької щільності .
При контакті з ліпопротеінліпази на внутрішній поверхні капілярів жирової, серцевої і скелетних м'язів з ЛПДНЩ видаляються тригліцериди (щоб забезпечити енергією або складувати). ЛПДНЩ знову зустрічається з ЛПВЩ і віддають йому apoC-II, залишаючи собі apoE. ЛПВЩ також віддає ефіри холестеролу в обмін на фосфоліпіди і тригліцериди. Втрачаючи тригліцериди, ЛПДНЩ перетворюються в .
Підвищення ліпопротеїнів дуже низької щільності — прямий фактор ризику і його наслідків у вигляді і мозкових катастроф.

вимірювання ліпопротеїнів дуже низької щільності
Не існує універсальної методики вимірювання холестеролу в ліпопротеїнів дуже низької щільності. Оскільки ЛПДНЩ містять переважно триацилгліцеролів в стабільній концентрації, то для визначення ЛПДНЩ користуються формулою:
ЛПДНЩ = ТГ / 5 — якщо тригліцерола було виміряно в мг / дл
ЛПДНЩ = ТГ / 2,2 — якщо тригліцерола було виміряно в ммоль / л
ЛПДНЩ = — (ЛПВЩ + ЛПНЩ) — універсальна формула
Формули можна застосувати, якщо рівень тригліцеридів перевищує 4,5 ммоль / л (400 мг / дл), тому що будуть одночасно підвищені і інші ліпопротеїни.
Пряме визначення концентрацій ліпопротеїнів дуже низької щільності методами ультрафільтрації та електрофорезу проводиться тільки в наукових або дослідницьких цілях. У щоденній практиці лікаря ЛПДНЩ оцінюють саме за описаним вище формулами.
Аналіз на ліпопротеїни дуже низької щільності призначається
- у осіб старше 20 років профілактично кожні 5 років для оцінки ризику розвитку атеросклерозу і його ускладнень у вигляді захворювань серця і судин
- при виявленні підвищеного загального холестерину
- при наявності факторів ризику серцевих захворювань (наприклад, якщо серед прямих родичів були випадки раптової серцевої смерті, гострогокоронарного синдрому або інфаркти у віці до 45 років)
- при (більше 130/85 мм.рт.ст.)
- при цукровому діабеті 1 і 2 типів — регулярно 1 раз в рік, при порушеній толерантності до
- при надмірній вазі та ожирінні (обвід талії більше 80 см у жінок і 94 см у чоловіків)
- при наявності симптомів порушеного обміну ліпідів
- при ішемічній хворобі серця, через 6 тижнів після інфаркту міокарда або інсульту, при ішемічній хворобі нижніх кінцівок,
Норма ліпопротеїнів дуже низької щільності в крові, ммоль / л
- менш 0,77 ммоль / л
- менше 30 мг / дл
Норми ліпопротеїнів дуже низької щільності в крові визначено міжнародними стандартами, тому єдині для всіх лабораторій. У бланку лабораторного дослідження вони йдуть в графі — референсні значення або норма.
Правила проведення аналізу на ліпопротеїни дуже низької щільності
- в стані відносного благополуччя
- без попередньої дієти або застосування будь-яких дієтичних добавок або лікарських препаратів
- взяття крові для аналізуобов'язково проводиться натщесерце — через 8-12 годин без їжі
- фізичний спокій — безпосередньо перед здачею крові, за тиждень до відвідування лабораторії не можна виконувати важку фізичну роботу, брати участь в спортивних заходах
- не раніше ніж через 6 тижнів після загострення будь-якого хронічного захворювання, гострої патології, інфаркті міокарда, після операцій або травм, діагностичних втручань (бронхоскопія, лапароскопія)
- у жінок рівень ліпопротеїнів низької щільностізнижується при , тому їм аналіз варто провести не раніше ніж за 6 тижнів після
Аналіз на ліпопротеїни дуже низької щільності проводять разом з наступними дослідженнями
- — (, , ,, ), (, , )
- — загальний холестерин, , , , , , аполіпопротеїн В-100,
- ,
3 факти про ліпопротеїнів дуже низької щільності
- наявність ЛПОП в сировотке проявляється її опалесценцией
- час напіврозпаду 2-3 години
- за рівнем тригліцерола в крові можна оцінити рівень ЛПОП
Причинипідвищення і зниження рівня ліпопротеїнів дуже низької щільності аналогічні причин коливань і . Отже, переходьте за посиланнями.
Токсоплазмоз розшифровка результатів аналізів онлайн
Токсоплазмоз — паразитарне захворювання головного мозку і сітківки ока, викликане ( Toxoplasma gondii) . Ризик інфікування існує в будь-якому віці — від внутрішньоутробного періоду до старечого. Паразит особливо небезпечний для вагітної жінки і її плоду, людей зі зниженим імунітетом (ВІЛ, після пересадки кісткового мозку, трансплантації печінки), тих, хто контактує з дикими кішками, лисицями, мишами або їх продуктами життєдіяльності.
В 80-90% випадків інфікування токсоплазмой протікає без будь-яких симптомів.
Симптоми токсоплазмозу
- збільшення лімфатичних вузлів — переважно на шиї, безболісні, до 3 см
- головний біль
- підвищення температури тіла
- нічна пітливість і озноб
- болю в м'язах
- біль в животі при збільшенні заочеревинних лімфатичних вузлів
- висип на тілі
- ретінохоріоідіт — «очна форма токсоплазмозу» проявляється на одне стороні, очей болить, на ньому знижена гострота зору, на очному дні некротичні зміни
Тільки останній симптом можна назвати специфічним для токсоплазмозу, всі інші маскуються під діагнозами гострого респіраторного захворювання або банального перевтоми.

Проникаючи в організм, токсоплазма зустрічається з сильним імунною відповіддю — антитілами, які її нейтралізують повністю () або блокує на довгі роки у вигляді цисти в головному мозку і м'язах. Циста — мішечок, в якому токсоплазма захована від імунної системи, може в ньому прожити десятиліття в стані сну. Але, якщо імунітет ослабне, «сплячий монстр» заявить про себе такими ознаками:
- судоми
- порушення рівноваги і нездатність ходити
- парези черепно-мозкових нервів
- паралічі половини тіла або однієї кінцівки
- психічні розлади
- головний біль
- порушення гостроти зору
- роздратування оболонок головного мозку і випадання функцій кори головного мозку (порушення мовлення, письма)
- збільшення лімфатичних вузлів
- запалення серцевого м'яза — міокардит
- важка атипова пневмонія
Якщо жінка заразиться токсоплазмозом під час вагітності , існує дуже велика ймовірність розвитку . Тому кожна жінка на етапі планування вагітності або на неї ранніх термінах здає аналізи на TORCH, куди входить і токсоплазма.

Діагностика токсоплазмозу
Ідеальний метод діагностики токсоплазмозу — вирощування токсоплазм на поживних середовищах і ПЛР виявлення ДНК паразита в крові, навколоплідної рідини, лікворі.
Найдоступніший, простий і інформативний спосіб визначити наявність імунітету до токсоплазм — аналіз антитіл IgM і IgG в крові.
Тест розшифровує результати аналізу крові на за рівнем антитіл — Ig M і IgG (по їх співвідношенню і окремо) до токсоплазми. Аналізи при токсоплазмозі у вагітних можуть стає позитивними на різних термінах (від 1 до 3 тижнів).
Оскільки кожна лабораторія має свої чисельні норми, необхідно вводити тільки відносний результат дослідження:
- позитивний
- негативний
Далі натисніть кнопку — «Отримати результат», в тому ж вікні відкриється результат розшифровка дослідження крові на токсоплазмоз.
Онлайн розшифровка результатат аналізу крові на токсоплазмоз за рівнем IgM і IgG

Результатирозшифровки аналізів носять тільки інформаційний характер, не є діагнозом і не замінюють очну консультацію лікаря.
Адміністрація сайту не несе відповідальності за можливі негативні наслідки, що виникли в результаті самостійної інтерпретації своїх аналізів і призначення лікування або бездіяльності.
Наведені показники можуть не збігатися з зазначеними в бланках аналізів.
Ліпопротеїни високої щільності хороший холестерин
Ліпопротєїни високої щільності більше відомі як «хороший холестерин» знижують ймовірність розвитку і його ускладнень у вигляді , стенокардії, інсульту і раптової смерті.
Синоніми: холестерол ліпопротеїнів високої щільності, ліпопротеїнів високої щільності, ліпопротеїди високої щільності, антиатерогенні ліпопротеїди, альфа липопротеин
Відповідно до сучасної біохімічної номенклатурі слід використовувати терміни:
- «холестерол», а не «холестерин»
- «липопротеин» замість «ліпопротеїд»
- «тригліцерола» або «триацилгліцеролів» замість «тригліцеринів»
У даній статті будуть використані як старі, так і новівизначення.
Ліпопротєїни високої щільності — це
білково жирові частинки, синтезуються в печінці і стінках кишечника, «забирають» з тканин зайвий, не використаний холестерол і повертає його печінки на переробку.
ЛПВЩ мають найменший розмір, але найвищу ізоелектрична щільність.
Компоненти ліпопротеїнів високої щільності
- білки 50%
- вільний холестерол 4%
- ефіри холестеролу 16%
- тригліцериди 5%
- фосфоліпіди 25%
Незрілі ліпопротеїни високої щільності складаються з двошаровою фосфоліпідної оболонки і білка, підготовлені для «завантаження» холестеролу з периферичнихтканин. Саме в транспорті холестеролу від тканин до печінки і полягає їх основна завдання. Насичуючись холестерином вони дозрівають і набувають круглу форму.
Фермент лецітінхолестеролацетілтрансфераза (ЛХАТ) в ЛПВЩ каталізує перетворення вільного холестеролу в його ефіри, які направляються в ядро ЛПВЩ надаючи йому форму кулі.
Навантажений жирами ЛПВЩ надходить в печінку, де холестерол перетворюється в жовчні кислоти і видаляється з організму.
Клітини здатні віддати холестерин тільки за допомогою ліпопротеїнів високої щільності. Таким чином, вони (ЛПВЩ) охороняють судини від атеросклерозу, а також здатні зменшити вже існуючі атеросклеротичні (читай жирові) маси в судинній стінці, захищаючи нас від ішемічної хвороби серця, інфаркту та .
Дефіцит ЛПВЩ — прямий фактор ризику атеросклерозу і його ускладнень . Чим нижче ЛПВЩ — тим вище ймовірність інфаркту міокарда, інсульту, атеросклерозу судин ніг, особливо при підвищених триглицеридах.І навпаки — висока концентрація ЛПВЩ має захисну вплив на судини, перешкоджає захворювань серця, головного мозку, аорти.
Аналіз на ліпопротеїни високої щільності призначається
- у осіб старше 20 років профілактично кожні 5 років для оцінки ризику розвитку атеросклерозу і його ускладнень у вигляді захворювань серця і судин
- при виявленні підвищеного загального холестерину
- при наявності факторів ризику (наприклад, якщо серед прямих родичів були випадки раптової серцевоїсмерті, гострого коронарного синдрому або інфаркти у віці до 45 років)
- при підвищеному (більше 130/85 мм.рт.ст .)
- при цукровому діабеті 1 і 2 типів — регулярно 1 раз в рік, при порушеній толерантності до
- при надмірній вазі та ожирінні (обвід талії більше 80 см у жінок і 94 см у чоловіків)
- при наявності симптомів порушеного обміну ліпідів
- при ішемічній хворобі серця, через 6 тижнів після інфаркту міокарда або інсульту, при ішемічній хворобі нижніх кінцівок,
- через 4-6тижнів після початку дієтотерапії або лікування препаратами, які знижують рівень тригліцеридів в крові — з метою контролю успішності лікування
Норма ліпопротеїнів високої щільності в крові, ммоль / л
- діти — 1,0-1,8
- дорослі
— чоловіки — 1,0-2,1
— жінки — 1,2-2,7
Норми ліпопротеїнів високої щільності в крові визначено міжнародними стандартами, тому єдині для всіх лабораторій. У бланку лабораторного дослідження вони йдуть в графі — референсні значення або норма.
Правила проведення аналізу на ліпопротеїни високої щільності
- в стані відносного благополуччя
- без попередньої дієти або застосування будь-яких дієтичних добавок або лікарських препаратів
- взяття для аналізу обов'язково проводитьсянатщесерце — через 8-12 годин без їжі
- фізичний спокій — безпосередньо перед здачею крові, за тиждень до відвідування лабораторії не можна виконувати важку фізичну роботу, брати участь в спортивних заходах
- не раніше ніж через 6 тижнів після загострення будь-якого хронічного захворювання, гострої патології, інфаркту міокарда, після операцій або травм, діагностичних втручань (бронхоскопія, лапароскопія) ,
Аналіз на ліпопротеїни високої щільності проводять разом з наступними дослідженнями
- — ( , , , , ), (, , а)
- — , , , , , , ,
- ,
- розмір частинки 7-10 мікрон
- проводити аналіз і розшифровувати результати дослідження ЛПВЩ потрібно тільки разом з іншими параметрами ліпідограмми (жировий профіль крові), самостійне дослідження має дуже вузьке значення і правильно оцінити його неможливо
- ідеально досліджувати ЛПВЩ в лабораторії, експрес-тести дають лише орієнтовнийрезультат
Фактори, впливають на результат аналізу
- знижують — бета-блокатори, петльові (тіазидні) діуретики, фенотіазини, вітамін с, ожиріння, , малорухливий спосіб життя,
- підвищують — статини, фібрати, нікотіровая кислота, естрогени, A і E
- вроджені порушення синтезу аполіпопротеїну А — білка, який зв'язує холестерол в ліпопротеїнів високої щільності
- — рідкісне захворювання, при якому ефіри холестеролу відкладаються в макрофагах — клітинах імунної системи, які розпізнають чужорідний матеріал (віруси, бактерії, пухлинні клітини), проявляєтьсязбільшенням селезінки, іноді печінки, неврологічними розладами, у крові екстремально низькі і навіть нульові рівні ліпопротеїнів високої і низької щільності, загальний холестерол знижений, а триацилгліцеридів — в нормі або злегка підвищені
- (ЛХАТ, LCAT) — в полум крові недостатня активність ферменту LCAT, що призводить до зниженого утворення ефірів холестеролу, а в липопротеинах нагромаджується вільний холестерол, що змінює їх склад, форму і шлях метаболізму, в кровіпідвищені тригліцериди, знижені ЛПВЩ
- хвороба риб'ячого ока (через характерного вигляду очей при катаракті в результаті відкладення в кришталику Клазен жирів) — захворювання з частковим дефіцитом LCAT, в крові знижені тригліцериди і холестерин ліпопротеїнів високої щільності
- варіант аполипопротеина AI Мілан — синтезується анормальний аполіпопролтеін AI, зі зниженим вмістом холестеролу ліпопротеїнів високої щільності, не пов'язаний з більш частими ускладненнями атеросклерозу (ймовірно в результаті більшшвидкого і ефективного перенесення холестеролу з периферичних тканин в печений)
- і гіпербеталіпопротеінемія — одночасне підвищення тригліцеридів і холестеролу в крові, ліпопротеїни високої щільності знижені, підвищена продукція аполипопротеина B-100 (білка, що транспортує ліпопротеїни низької щільності)
- — підвищений рівень хіломікронів в плазмі, одночасно зростають і тригліцериди, знижується ЛПВЩ, ЛПНЩ, високийризик
Причини підвищення рівня ліпопротеїнів високої щільності
- — вроджене підвищення синтезу ліпопротеїнів високої щільності, часто зустрічається у довгожителів, знижений ризик розвитку атеросклерозу і його ускладнень
Лактат в крові
Лактат — сіль сечової кислоти, маркер забезпеченості тканин киснем і непрямий показник кислотності крові.
Синоніми: сечова кислота
Лактат — це
проміжний продукт обміну в процесі перетворення в піруват (пировиноградную кислоту) під дією ферменту у відсутності кисню.
Джерела лактату (по спадаючій):
- м'язи
- шкіра
- головний мозок
- м'язи
- кишечник
Нестача кисню в тканини запускаєпроцес синтезу лактату — доступного, але малоприбуткового синтезу енергії, тільки 2 молекули АТФ з одного циклу.
Кількість лактату в в нормі мінімально, оскільки він повністю розщеплюється в печінці (в циклі Корі для синтезу глюкози, глікогену і енергії) і в нирках (виведення з сечею або утворення глюкози). Залишки можуть утилізувати серцевий м'яз (міокард) і інші органи. Надмірне утворення лактату або нездатність печінки його переробити ведуть до закислення внутрішнього середовища організму і .
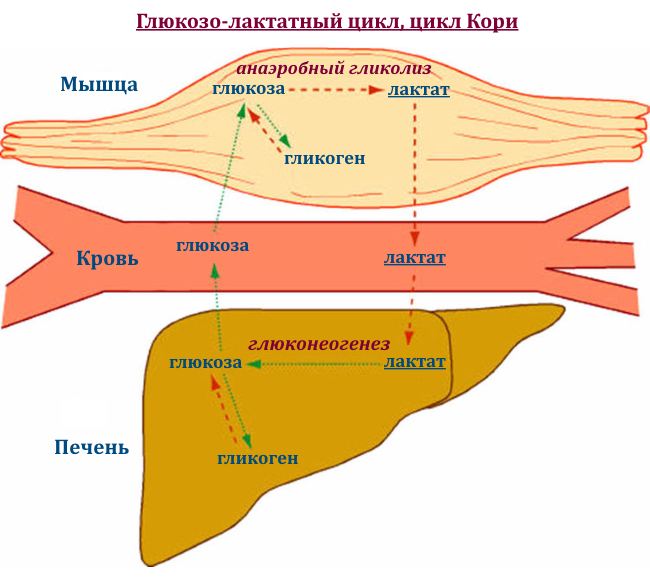
Концентрація лактату в крові залежить від швидкості його синтезу і переробкою в печінці. Накопичення його в м'язах викликає почуття м'язової втоми і болю .
Підвищення лактату в крові властиво станів супроводжується нестачею кисню в тканинах. У кожному окремо взятому випадку причина індивідуальна.
гіперлактатемія — стан з підвищення рівня лактату в крові вище 3 ммоль / л.
Лактатацидоз
Лактатацидоз — форма (надлишку кислот в організмі) з накопиченням лактату в крові вище 6 ммоль / л і зниженням рН . Даний стан небезпечно для життя — у хворих на цукровий діабет 50% випадків лактатацидоза закінчуються фатально.
Лікування препаратом метформином підвищує ризик лактатацидозу в поєднанні з важким перебігом цукрового діабету, , важкої .
Види лактатацидоза
- А (аеробний) — порушене надходження кисню через легені, причини — (травматичний, гіповолемічний), , , набряк легенів
- в (анаеробний) — при нормальній оксигенації тканин, його також називають "метаболічним" — при патології обміну речовин в печінці, нирках, прицукровому діабеті,
- В1 — при вже існуючому метаболічному захворюванні
- В2 — отруєння ліками або іншими речовинами
- В3 — вроджені порушення обміну речовин
Симптомилактатацидоза
- загальна слабкість, втома
- апатія
- нудота і блювота
- дезориентированность
- порушене дихання — прискорене глибоке дихання (Куссмауля)
- пригнічення свідомості
- кома
Лікувати лактатацидоз потрібно відповідно до причини, яка його викликала — при хронічній нирковійнедостатності необхідно провести діаліз ( «очищення» крові в «штучній нирці»), при цукровому діабеті 2-го типу виключити метформин і почати вводити . Одночасно потрібно нормалізувати параметри внутрішнього середовища — рН, pO 2 , HCO 3 , Na + , K + .
Аналіз лактату в спортивній медицині
При професійних спортивних тренуваннях враховують два показника лактату в крові:
- 2 ммоль / л — аеробний поріг
- 4 ммоль / л — анаеробний поріг
Навантаження до рівня 2 ммоль / л, тобто аеробного порогу покриваються оксидативним (кисневим) обміном речовин. До 4 ммоль / л — змішаний режим киснево-безкисневий, вище 4 ммоль / л — включається гліколіз.
У тренерській практиці в залежності від цілей тренування для визначення окремих зон енергетичного перекриття використовують лактатная криву — будується графік навантажень і рівня лактату в крові ні них.
Аналіз крові на лактат призначається
- при комплексному обстеженні при захворюваннях з недостатнім забезпеченням тканин киснем — захворювання серця, легень, шоці,
- при захворюваннях з підвищеним утворенням лактату — пухлиннізахворювання
- при патології органів, нейтралізує лактат — печінки і нирок
- наявність симптомів закислення внутрішнього середовища організму — м'язова слабкість, часте дихання, нудота, блювота, загальна пітливість
- критичні стани — втрата свідомості, шок, важкі інфекції, важка серцева недостатність, гостра серцева недостатність, кома при цукровому діабеті
- контроль успішності лікування описаних вище захворювань
Норма лактату в крові, ммоль / л
- новонароджені 0-6 тижнів — 0,5-3,0
- дорослі (чоловіки і жінки) — 0 , 5-2,0
Норма лактату в лікворі, ммоль / л
- 1,2 — 2,1
Норма лактату в крові і в лікворі не визначена міжнародними стандартами, тому залежить від методики і реактивів, що застосовуються в лабораторії. У бланку лабораторного дослідження норма написана в графі — референсні значення.
Аналіз на лактат в крові проводять разом з наступними дослідженнями
- — (, , , , ), (, ,)
- іонограми — мікроеллементи крові — , , , , ,
- глюкоза крові
- і спинно мозкова пункція
Фактори, що впливають на результат аналізу
- підвищують — фізичнівправи
Причини підвищення рівня лактату в крові
Основна причина підвищення рівня лактату в крові або лактатацидоза зі зниженням рН і підвищенням кислотності внутрішнього середовища:
- хронічні захворювання легенів, порушення дихання
- захворювання системи крові і кровообігу
- застій крові у великому чи малому колі кровообігу -серцева недостатність, шок, інфаркт міокарда, тромбоз легеневої артерії
- знижена кількість в еритроцитах і анемія, порушена зв'язок гемоглобіну з киснем — отруєння чадним газом, ціанідами, нітратами
- порушений процес метаболізму в тканинах і вони нездатні використовувати кисень — пошкодження клітин підвищеної або зниженою температурою, важкі інфекції, сепсис і септичний шок
- лактатацидоз зі зниженим виведенням або підвищеним синтезомлактату
- пошкодження нирок — при цукровому діабеті, хронічній нирковій недостатності
- хронічна печінкова недостатність і
- лактатацидоз при отруєннях, дії лікарських препаратів, недостатнім надходженням поживних речовин
- отруєння органофосфати
- отруєння препаратами саліцилової кислоти, метанолом,етанолом, етиленгліколь, ізоніазидом, солями заліза
- при лікуванні цукрового діабету бігуанідами (метформіном) — при одночасно зниженій функції печінки, нирок
- швидке внутрішньовенне введення фруктози або сорбітолу
- дефіцит вітаміну В1 (тіаміну) — вітамін В1 бере участь в обміні глюкози, при нестачі тіаміну піруват не може бути оксидований і в крові нагромаджується лактат
- вродженіпатології обміну речовин — порушено дію ферментів метаболізму глікогену (), глюкози, жирних кислот, цитратного циклу (одного з ключових метаболічних циклів — гойдало і кінець обміну більшості речовин — білків, жирів і вуглеводів) , дихальної ланцюга (система ферментів в клітці, що забезпечують перенесення водню і кисню з виникненням води і енергії)
- судоми
Причини підвищення рівня лактатув спинно-мозкової рідини
- гнійне запалення оболонок головного мозку —
- (менінгіома, гліома) або тканини головного мозку
- порушення кровообігу в головному мозку — транзиторне порушення мозкового кровообігу, , отруєння, напад
Ліпопротеїни проміжної щільності
Ліпопротєїни проміжної щільності — продукт обміну , мають високу атерогенним потенціалом.
Синоніми: ліпопротеїни середньої щільності, ліпопротеїни проміжної густини, ЛППП, intermediate-density lipoproteins, IDL
Відповідно до сучасної біохімічної номенклатурі слід використовувати терміни:
- ««, а не «холестерин»
- «липопротеин» замість «ліпопротеїд»
- «тригліцерола» або «триацилгліцеролів» замість «тригліцеринів»
У даній статті будуть використані як старі, так і нові визначення.
Ліпопротєїни проміжної щільності — це
один з п'яти основних видів , транспортує водонерозчинних жир (холестерин і тригліцериди) у водному розчині крові.
Компоненти ліпопротеїнів проміжної щільності
- білок — 11 %
- тригліцериди — 20%
- вільний холестерол — 9%
- ефіри холестеролу — 34%
Великі в діаметрі (30-80 нм) ліпопротеїни дуже низької щільності (ЛПОП) синтезуються в печінці для транспорту тригліцеридів в жирову і м'язову тканину. Тригліцериди з ЛПДНЩ видаляються за допомогою ферменту ліпопротеінліпази, а ЛПДНЩ залишаються в кровотоці з меншим розміром (25-50 нм) і іншою назвою — ліпопротеїни проміжної щільності . У них більше ефірів холестеролу і мало тригліцеридів.

Частина ліпопротеїнів проміжної щільності швидко захоплюється з клітинами печінки за допомогою аполипопротеина Е. Інші, залишаючись в крові, перетворюються в ліпопротеїни низької щільності (18-28 нм).
Особливість ліпопротеїнів проміжної щільності — значна кількість аполіпопротеїн Е (ApoE) і поодинокі копії на поверхні.
Висока спорідненість ApoE до рецепторів ліпопротеїнів низької щільності дозволяє ЛППП перетворитися ЛПНЩ. Так ApoE покадает частинку і в ній залишаються тільки ApoB-100, що призводить до зниження афінності до рецепторів ЛПНЩ.
Ліпопротєїни промежудочтонй щільності високо атерогенное — призводять до розвитку і провокують зростання атеросклеотіческіх бляшок в судинах.
Лабораторне дослідження ліпопротеїнів проміжної щільності проводиться тільки в наукових цілях.
у зв'язку з коротким часом напіврозпаду практичного лікаря немає необхідності оцінювати ЛППП в крові. А для оцінки ризику серцево-судинних захворювань (, і інсульту) досить аналізів зі стандартної :
- загальний холестерол
- ліпопротеїни низької щільності
Ліпопротеїни низької щільності поганий холестерол
Ліпопротеїни низької щільності або «поганий холестерол» підвищують ризик розвитку і його ускладнень у вигляді інфаркту, стенокардії, інсульту і раптової смерті.
Синоніми: холестерол ліпопротеїнів низької щільності, ліпопротеїнів низької щільності
Відповідно до сучасної біохімічної номенклатурі слід використовувати терміни:
- «холестерол», а не «холестерин»
- «липопротеин» замість «ліпопротеїд»
- «тригліцерола» або «триацилгліцеролів» замість «тригліцеринів»
У даній статті будуть використані як старі, так і новівизначення.
Л іпопротеіни низької щільності або — це
продукт обміну ліпопротеїнів дуже низької і (ЛПДНЩ і ЛППП). Містить аполіпопротеїн B100 необхідний для зв'язування з рецепторами на поверхні клітини і проникнення в неї.
Утворюється прямо в крові (фермент — ліпопротеінліпази), частково в печінці (фермент — печінкова ліпаза). У ядрі ліпопротеїнів низької щільності знаходиться 80% жирів, переважно ефіри холестеролу .
Основна функція ЛПНЩ — доставити холестереол до периферичних тканин.
у нормі ЛПНЩ повинні надійти всередину клітин, яким необхідний холестерол для синтезу мембрани, що, в свою чергу, призведе до зниження їх концентрації в крові.
Компоненти ліпопротеїнів низької щільності
- білок — 21 %
- тригліцериди — 4%
- вільний холестерол — 11%
- ефіри холестеролу — 41%
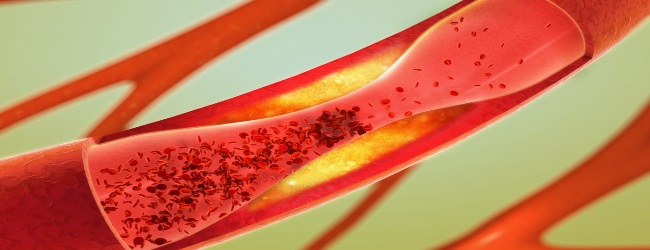
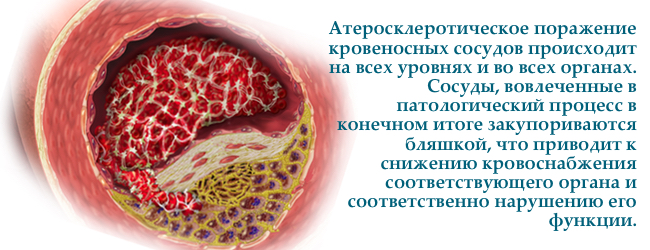
Якщо функція рецептора до ЛПНЩ порушена, то ліпопротеїни проникають в судинну стінку, нагромаджуються там. Цей процес називається — атеросклероз і супроводжується звуженням просвіту судин і порушенням кровопостачання органу. Атеросклероз судин серця призводить до ішемії, і , атеросклероз судин головного мозку до старечого і .
Атеросклероз може розвинутися в судинах будь-якого органу — серця, головного мозку, очей, кишечника, нирок, нижніх кінцівок.
Серед всіх ліпопротеїнів, саме ліпопротеїни низької щільності є самими атерогенними ( «атеросклерозірующімі»).

Аналіз на ліпопротеїни низької щільності призначається
- у осіб старше 20 років профілактично кожні 5 років для оцінки ризику розвитку атеросклерозу і його ускладнень у вигляді
- при виявленні підвищеного загального холестерину
- при наявності факторів ризику серцевих захворювань (наприклад, якщо серед прямих родичів були випадки раптової серцевої смерті, у віці до 45 років)
- при (більше 130/85 мм.рт.ст.)
- при цукровому діабеті 1 і 2 типів — регулярно 1 раз в рік, при порушеній толерантності до
- при надмірній вазі та ожирінні (обвід талії більше 80 см у жінок і 94 см у чоловіків)
- при наявності симптомів порушеного обміну ліпідів
- при ішемічній хворобі серця, через 6 тижнів після інфаркту міокарда або інсульту, при ішемічній хворобі нижніх кінцівок,
- через 4-6 тижнів після початку дієтотерапії або лікування препаратами, які знижують рівень ліпопротеїнів низької щільності в крові — з метою контролю успішностілікування
Способи вимірювання рівня ліпопротеїнів низької щільності
- непрямий — заснований на наступній формулі
ЛПНЩ = — ЛПВЩ — (ТГ / 2,2)
у даній формулі виходять із припущення, що холестерин міститься в трьох фракціях — з високою, низькою і дуже низькою щільністю. Щоб отримати результат потрібно провести три дослідження — загального холестеролу, ліпопротеїнів високої щільності і тригліцеридів, що підвищує ймовірність аналітичної помилки. Визначити рівень холестеролу в ліпопротеїнів дуже низької щільності складно, вважається що співвідношення холестерину в ЛПДНЩ становить в середньому 45% від загальної кількості триацилгліцеролів (ТГ / 2,2). Формулою можна користуватися тільки за умови, що рівень тригліцеридів не вище 4,5 ммоль / л і відсутні хиломікрони (Хілезний плазми).
- прямий — заснований на безпосередньому вимірі ліпопротеїнів низької щільності в плазмі
Норма ліпопротеїнів низької щільності в крові, ммоль / л
- 1,2-3,0
Норми ліпопротеїнів низької щільності в крові визначено міжнародними стандартами, тому єдинідля всіх лабораторій . У бланку лабораторного дослідження вони йдуть в графі — референсні значення або норма.
Правильна розшифровка результату аналізу на ліпопротеїни низької щільності
Існуючі у пацієнта фактори ризику змінюють вимоги до норми ліпопротеїнів низької щільності в крові. Основне завдання при призначенні дієти або лікарських препаратів при підвищених ЛПНЩ — знизити їх до цільової норми для даної людини!
Індивідуальні норми ліпопротеїнів низької щільності
- нижче 2,5 ммоль / л — при наявності захворювань серця або цукрового діабету, куріння, артеріальної гіпертензії (артеріальний тиск вище 140/90 мм.рт.ст. або прийом ліків, що знижують тиск), якщо серед близьких прямих родичів були захворювання серця і судин чоловіків молодше 55 років, у жінок до 65 років
- нижче 2,0 ммоль / л — якщо вже були інфаркт, інсульт, транзиторна ішемічна атака, аневризма аорти та будь-які інші гострі ускладнення атеросклерозу
У дітей і підлітків групи ризику відрізняються. Розшифровувати результати дослідження ЛПНЩ повинен педіатр.
Правила проведення аналізу на ліпопротеїни низької щільності
- в стані відносного благополуччя
- без попередньої дієти або застосування яких -або дієтичних добавок або лікарських препаратів
- взяття крові дляаналізу обов'язково проводиться натщесерце — через 8-12 годин без їжі
- фізичний спокій — безпосередньо перед здачею крові, за тиждень до відвідування лабораторії не можна виконувати важку фізичну роботу, брати участь в спортивних заходах
- не раніше ніж через 6 тижнів після загострення будь-якого хронічного захворювання, гострої патології, інфаркті міокарда , після операцій або травм, діагностичних втручань (бронхоскопія, лапароскопія)
- у жінокрівень ліпопротеїнів низької щільності знижується при вагітності, тому їм аналіз варто провести не раніше ніж за 6 тижнів після пологів
Аналіз на ліпопротеїни низької щільності проводять разом з наступними дослідженнями
- — (, , , , ), (, , )
- — загальний холестерин, , ліпопротеїни високої щільності ЛПВЩ, , , , ,
- ,
5 фактів про ліпопротеїнів низької щільності
- частина ЛПНЩ в процесі циркуляції в крові втрачає можливість зв'язуватися зі своїми рецепторами
- розмір ліпопротеїнових частинок з низькою щільністю 19-23 нм
- підвищення ЛПНЩ приводить до їх відкладенню у внутрішній оболонці артерій, що змінює її будова, модифікований ЛПНЩ в судинній стінці поглинають макрофаги таким чином перетворюються в «пінисті клітини», саме з цього моменту стартує атеросклероз
- найвища атерогенность у ліпопротеїнів з низькою щільністю адже вони маленькі і можуть легко проникнути в клітину ілегко піддаються різним хімічним зміною
- виявлення ЛПНЩ типово для підвищеного рівня тригліцеридів
Фактори, що впливають на результат аналізу
- знижують — жіночі статеві гормони (естроген і ), гормони щитовидної залози (тироксин), вітамін С, піридоксин — вітамін В6, есенціальні фосфоліпіди, споживання малої кількості алкоголю, регулярні фізичні навантаження, раціональне харчування
- підвищують — бета-блокатори, петльові діуретики, гормональні протизаплідні препарати, естрогени, , , висококалорійна і жирна їжа
Причини зниження рівня холестеролу ліпопротеїнів низької щільності
1. Вроджені порушення обміну ліпопротеїнів
- , — порушення обміну аполипопротеина В100 — білка, який зв'язує холестерол в ліпопротеїнових частинки
- — рідкісне захворювання, при якому ефіри холестеролу відкладаються в макрофагах — клітинах імунної системи, що борються з чужорідним матеріалом, проявляється збільшенням селезінки, іноді печінки, неврологічними іпсихіатричними розладами, в крові екстремально низька, практично нульова концентрація ліпопротеїнів високої і низької щільності, загальний холестерол знижений, триацилгліцеролів в нормі або незначно підвищений
- — підвищена плазматична концентрація хіломікронів, одночасно високі триацилгліцеридів, знижені ліпопротеїни високої щільності і низької щільності в крові, підвищений ризик спонтанного
2. Вторинні захворювання
- — підвищена функція
- захворювання печінки — , , застійна з накопиченням крові в печінці
- інфекційні та запальні захворювання — , ангіна, ,
Причини підвищення рівняхолестеролу ліпопротеїнів низької щільності
1. Вроджені гиперлипопротеинемии — вроджені захворювання з підвищенням холестеролу ЛПНЩ.
- — вроджене порушення метаболізму жирів, підвищені ЛПНЩ в результаті підвищення їх продукції і зниження його видалення клітинами в результаті порушення функції рецептора до ЛПНЩ
- сімейна комбінована гіперліпідемія і гіпербеталіпопротеінемія — одночасне підвищення триацилгліцеролів і холестерину в кові, ліпопротеїни високої щільності знижені, підвищена продукція B100 — білка, який зв'язує холестерол в ліпопротеїнових частинки для транспортукров'ю
- — підвищений загальний холестерол в в результаті комбінації спадкових і набутих факторів (харчування, куріння і т.д) і способу життя
- вроджений дефект аполіпопротеїну B100 — порушений синтез білка апоB-100 знижується видалення холестеролу низької щільності з тканин і підвищується його концентрація в крові
2. Вторинні гиперлипопротеинемии
- — знижена функція , порушена функція клітинних рецепторів до ЛПНЩ
- захворювання наднирників — синдром Кушинга — підвищений рівень , веде до зростання концентрації холестеролу і триацилгліцеролів
- — підвищена втрата білка з сечею призводить до зростання синтезу білка в печінці і ліпопротеїнових частинок
- цукровий діабет — особливо при декомпенсованій формі, в результаті нестачі сповільнюється переробка ліпопротеїнів з високим вмістом жирів і одночасно печінку синтезує більше жирів
- нервова анорексія
- гостра переміжна — порушений обмін гема (порфирина) — пігменту, що міститься в

Питання лікарю
1. Яке має бути лікування підвищених ЛПНЩ?
Основою зниження рівня ліпопротеїнів низької щільності є зміна способу життя , яке орієнтоване на харчування (низькокалорійна і нізкожіровая дієта), оптімалізацію ваги , регулярні аеробні фізичні вправи .Якщо за 8 тижнів дотримання раціонального харчування і навантажень рівень ЛНЩ не нормаліовался, варто приймати лікарські препарати групи статинів (симвастатин, аторвастатин, ловастатин та інші).
2. На скільки можна змінити рівень ЛПНЩ при дотриманні дієти і рухового режиму?
Перехід на продукти з низьким вмістом насичених жирів (коли менш 7% калорій йде з жирів) призведе до зниження ЛПНЩ на 10% .
хіломікрони
Хіломікрони — ліпопротеїнових з'єднання, з'являються в тимчасово, щоб транспортувати жири з кишечника до тканин.
Відповідно до сучасної біохімічної номенклатурі слід використовувати терміни:
- «холестерол», а не "холестерин»
- «липопротеин» замість «ліпопротеїд»
- «тригліцерола» або «триацилгліцеролів» замість «тригліцеринів»
У даній статті будуть використані як старі, так і нові визначення.
Хіломікрони — це
білково-жирові частинки діаметром 0 , 1-1 мікрон (до 107 кДа) з дуже низькою щільністю (менш 0,95-1 г / мл). Серед хиломікрони найбільші за розмірами, але в них мінімальний вміст білків ().
Компоненти хиломикронов
1. ліпіди 98-99%
- тригліцериди 84%
- холестерол 7%
- фосфоліпіди 7%
2. білки 1-2%
- аполіпопротеїн З 66%
- аполіпопротеїн У 22,5%
- аполіпопротеїн А 11,6%
Обмін хиломикронов
Хіломікрони утворюються в стінці тонкого кишечника в процесі всмоктування жирів. Надходять в лімфатичні судини у вигляді дрібних крапельок. Навіть мінімальне число аполипопротеинов на поверхні хіломікронів попереджає їх прилипання у водному середовищі до стінок лімфатичних судин.
З грудного лімфатичного протоку потрапляють у кров'яне русло легенів і потім і у велике коло кровообігу, де їх можна знайти в після їжі. Продукти з великим вмістом жиру призводять до підвищення концентрації хиломикрон до 1-2% плазми через 1-2 години після їх споживання. Але, через 5-6 годин насиченість плазми хіломікронамі різко знижується до нуля, розподіляючись в жирову тканину і печінку (під впливом епітеліальної ліпопротеінліпази ).

Аполіпопротеїн СII активує фермент розташований на поверхні ендотелію капілярів — ліпопротеїнліпазу, яка «забирає» тріацілгліцеіди з хиломикрон. Ліпопротеїнліпазу синтезують клітини жирової тканини, скелетних і серцевого м'язів під контролем гормону .
Хіломікрони не повинні визначатися в крові через 10-12 годин після їжі.
Функція хиломикронов
- за допомогою хиломикронов, крім простих жирів — тригліцеридів, транспортуються холестерол і фосфоліпіди
Життєвий цикл хиломикронов
- незрілий хиломикрон
Великі краплі жиру тригліцеридів в тонкому кишечнику під впливом ферментів жовчі дробляться на менші і гідролізуються ліпазою підшлункової залози. В результаті оборазованная суміш з жирних кислот і моногліцеридів проходить в клітини кишкового епітелію, де знову збирається в триацилгліцеридів. Незрілий хиломикрон будується їх ресинтезувати тригліцеридів, ефірів холестеролу, фосфоліпідів і аполіпопротеїну В-48 і вивільняється в лімфатичні капіляри, рясно які омивають ворсинки кишечника. З лімфою хиломикрон подорожує до югулярной кута — місця з'єднання ліфатіческой і кровоносної систем, потрапляє в підключичну вену.
Незрілий хиломикрон складається з тригліцеридів (85%) і холестерину і його ефірів, основний аполіпопротеїн B-48 (apo B-48).
- зрілий хиломикрон
У процесі циркуляції з потоком крові хіломікронів змінюють свою структуру обмінюючись компонентами з ліпопротеїнами високої щільності (ЛПВЩ). ЛПВЩ віддає аполіпопротеїн С (APOCІІ) і ліпопротеїнів E (APOE), що робить хиломикрон зрілим. У літературі часто під терміном «хиломикрон» мається на увазі саме його зріла форма. APOC2 є кофактором для ліпопротеінліпази (LPL).
- залишковий (ремнантних) хиломикрон
Після передачі триацилгліцеролів хиломікрони повертають APOC2 ліпопротеїнів високої щільності (але APOE залишають собі). В результаті хиломикрон значно зменшується в розмірах — до 30-50 нм. APOB48 і APOE служать для розпізнавання хиломикрон в печінці і їх руйнування. Ремнанти мають сильне атерогенное вплив і одночасно активують VII фактор згортання крові, цитотоксичних.
Аналіз на хиломікрони призначається
- у дітей — уповільнене фізичний і розумовий розвиток, хронічний , жирний стілець, зниження швидкості рефлексів і відсутність почуття вібрації
- у дорослих — повторні без точно встановленої причини, ліпемія сітківки обох очей, на шкірі,
- симптоми — інфаркт міокарда у віці до 45 років, , облітеруючий атеросклероз судин ніг
Особливості аналізу крові на хиломікрони
Пряме зміна хиломикрон в крові проводиться тільки в наукових цілях. Якщо кров взята через 12 годин після їжі, тобто натщесерце (стандартне умови взяття зразка крові для аналізу), то хиломикронов там не буде.
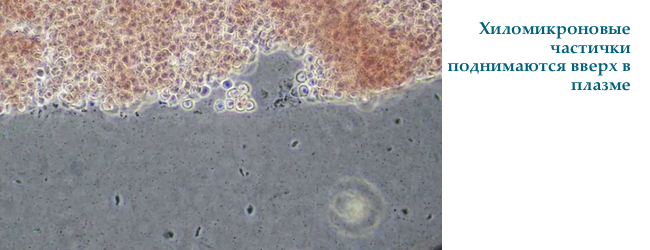
Частинки ліпопротеїнів можна розділити в електричному полі в залежності від величини заряду, дане дослідження називається електрофорез ліпідів крові . Швидше рухаються ліпопротеїни високої щільності ( «хороший холестерин»), самі повільні — хиломікрони. Вони залишаються на старті і займають не більше 1-2% «бігової доріжки» (колонки).
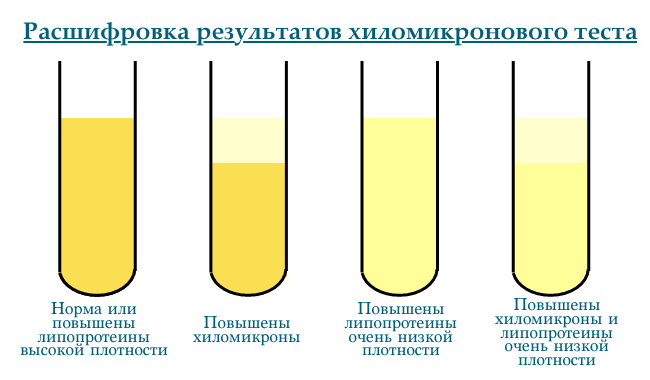
Про наявність хиломикрон в плазмі сідельствует її молочно-біле забарвлення (т.зв. Хілезний плазма). Щоб довести присутність в крові саме хиломикрон проводять якісний хіломікроновий тест — пробірку з плазмою ставлять в холодильник (4 ° C) на 12 годин. За цей час хиломікрони простепенно піднімаються до поверхні.
Розшифровка результатів хіломікронового тесту
- легке помутніння (опалесція) — норма або підвищені ЛПНЩ
- верхній шар молочного кольору, сироватка внизу прозначна — підвищені хиломікрони
- дифузно-молочна забарвлення — підвищені ЛПДНЩ, інтенсивність відтінку залежить від кількості тригліцеридів в ЛПДНЩ
- молочного кольору верхній шар і біляста внизу — підвищені хиломікрони і ЛПДНЩ
- тонкий кремообаний верхній шар і дифузнепомутніння внизу — підвищення хиломикрон і
Норма хиломикрон в крові
Через 10-12 годин після їжі в крові хіломікронів не повинні визначатися.
Аналіз на хиломікрони проводять разом з наступними дослідженнями
- — (, , , , ), — , ,
- — , , , , , , ,
- ,
- , ,
2 факти про хиломикрон
- час напіврозпаду — 15 хвилин
- незначне підвищення рівня хиломикрон спостерігають і при загальних захворюваннях (наприклад, при хронічному алкоголізмі, гіпотиреозі, панкреатиті, нефротичному синдромі)
Причинипідвищення хиломикронов в крові
1. — група дуже рідкісних генетичних захворювань, зустрічаються у 1-го челочек з мільйона
- — дефіцит ліпопротеінліпази призводить до підвищення концентрації хиломикрон, синоніми — сімейний дефіцит липопротеин ліпази, синдром хіломікронемія, сімейна хіломікронемія, синдром Бюргера- Грютца, гіперліпопротеїнемія тип IA
- синдром дефіциту аполипопротеина СII -відсутня білок, який активує фермент для перенесення жирів з хиломикрон в тканину
- вроджене присутність інгібітора ліпопротеінліпази
2. гіперліпопротеїнемія V типу — підвищені ліпопротеїни дуже низької щільності та хиломікрони при зниженій активності ліпопротеінліпази, при хіломікроновом тесті верхній шар молочний, а нижній мутний
Причини зниження хиломикронов в крові
- хвороба Андерса — з накопиченням аполіпопротеїн в-подібного білка в клітинах кишечника
- — порушений синтез аполіпопротеїну В-48, що робить неможливим синтез хиломикронов
Аміак у крові
Аміак в крові — лабораторний показник розвитку печінкової енцефалопатії і .
Синоніми: NH3, ammoniа
1% NH 3 у водному середовищі циркулює у вільній формі, решта — у вигляді NH 4 + (NH 3 + H + ), тому можна застосовувати терміни « катіон амонію «, « аммоніовий катіон «.
Аміак в крові це —
кінцевий продукт обміну білків і амінокислот. У незначних кількостях його виробляють все тканини, а в кишечнику мікрофлора (в ході гниття білків) активно синтезує значні кількості аміаку. Це призводить до того, що в портальній вені, яка збирає кров від кишечника, концентрація NH 3 набагато вище.
Нейтралізується переважно в печінці, в циклі сечовини (орнітіновий цикл, утворюється сечовина) і частково в циклі глутаміну (у всіх тканинах, утворюється глутамін). Якщо аміак нейротоксічен , то сечовина нешкідлива для організму і може бути легко виведена нирками. У сечі також є мінімальні кількості аміаку ниркового походження (при розщепленні глутаміну).
Фізіологічний рівень аміаку в крові дуже низький, близько 10-20 мг / 100 мл.
Якщо аміак з тіла не видалити, то підвищиться його концентрація в плазмі крові, даний стан називається гипераммониемия . Причини недостатнього виведення аміаку — результат вродженого або набутого порушення структури або функції печінки.
Симптоми підвищеного рівня аміаку в крові — гипераммониемии
Аміак — отрута для нервової тканини, тобто нейротоксічен і при високих концентраціях в плазмі крові розвивається енцефалопатія. Гіперамоніємія в 90% випадків супроводжує печінкову енцефалопатію .
Прояви гипераммониемии
- сонливість, загальмованість або підвищена збудливість
- зниження ваги
- блювота
- часте, переривчастий подих
- судоми
- порушення ходи
- зниження розумових здібностей (пацієнт не може скласти зірочку з сірників)
- неадекватна поведінка
- головний біль
Особливості аналізу крові на аміак
Результат дослідження плазми (сироватка не придатна) на аміак в значній мірі залежить від правильності взяття крові для аналізу (безповітряному середовище в пробірках, повне заповнення пробірки, відповідний антикоагулянт, відсутність гемолізу зразка), способу і умов транспортування, швидкості виконання аналізу (до 20 хвилин), забруднення потім від пацієнта (в поті в 10 разів вищий рівень аміаку), куріння (пацієнта і того, хто проводив збір крові).
містять в 2-3 рази більше аміаку, тому гемолізовані зразки не можна досліджувати.
Аналіз на аміак в крові призначається
- симптоми нейром'язових і мозкових розладів
- хронічна патологія печінки
- гострі захворювання печінки
- агресивнахіміотерапія і лікування вальпроєвої кислотою
- новонародженим з наступними симптомами — нервово-м'язова збудливість або загальмованість, часта блювота, судоми ( особливо після вірусного захворювання)
- дорослим при психологічних і неврологічних порушеннях, які проявляються занепокоєнням, дезорієнтацією, сонливістю і навіть комою
- порушення свідомості у дорослого або дитини, якщо причина не відома
- підозра на синдром Рея у дітей
- різке погіршення загального стану в осіб, як з хворобами печінки, так і серця, нирок, легенів
- оцінка успішність лікування церебральних розладів при печінкової недостатності
Норма аміаку в крові, мкмоль / л
- новонароджені діти 0-1 день — 0,0-144,0
- новонароджені діти 1-6 день — 0,0-134,0
- новонароджені діти від 6 днів до 6 тижнів — 0,0-90,0
- діти і дорослі — 0,0-60,0
Норма аміаку в крові не визначена міжнародними стандартами,тому залежить від методики і реактивів, що застосовуються в лабораторії. У бланку лабораторного дослідження норма написана в графі — референсні значення.
Аналіз на аміак в крові проводять разом з наступними дослідженнями
- — (, , , , ), (, , )
- pH крові, pCO 2 HCO 3 —
- іонограми — мікроеллементи крові — , , , , ,
- ,
- — , , , , , , HCV
Фактори, що впливають на результат аналізу
- підвищують -фізичні вправи і м'язове навантаження, білкове харчування, тетрациклін, гепарин, морфін, наркотичні препарати
4 факти про аміак в крові
- концентрація аміаку вище в капілярної крові вище , ніж в артеріальній
- у новонароджених показник вище, оскільки у них на 50% нижче активність ферментів циклу , дорослих норм вони досягають за 6 місяців
- для зниження синтезу кишкового аміаку застосовують антибіотик неоміцин
- препарат лактулози порушуєвсмоктування аміаку в кишечнику і перешкоджає його утворенню кишковою флорою, тому його широко застосовують для лікування печінкової енцефалопатії
Причини підвищення рівня амонію в крові
1. Вроджена гипераммониемия — симптоми гипераммониемии присутні від народження або введення білкової їжі. У новонароджених проявляється зниженням апетиту, блювотою, нападами судом і летаргією. Кома розвивається при рівні аміаку вище 176 ммоль / л.
— первинний дефект або недостатність ферментів циклу сечовини
- N-ацелілглутамат синтетази
- карбамоілфосфат синтетази
- (гіперорнітемія II типу)
- аргінінсукцінат синтетази ( I типу, цітруллінемія II типу)
- аргініносукцінат ліази (аргінінянтарная ацидурия)
- аргінази (гіпераргінемія)
У деяких випадках захворювання не виявив після народження, а лише з введенням прикорму, білкової дієтою або при інфекційному захворюванні, аміак підвищується до 500? 2000ммоль / л.
— вторинний дефіцит ферментів циклу сечовини викликаний одночасним іншим метаболічним захворюванням
- аміноацідемія — спадкове захворювання, дефект ферменту в метаболізмі розгалужених амінокислот (пропіонатовая, метилмалонова, ізовалеровая ацидемія), показник аміаку в крові 100-200 мкмоль / л
- порушення окислення жирних кислот -дефіцит ферментів бета-окислення або порушення карнітин-пальмітоіловой трансферразной системи, симптоми з'являються тільки при голодуванні, амоніємії вище 100 мкмоль / л або при гострому інфекційному захворюванні
- порушення обміну пірувату — дефіцит піруватдегідрогеназного комплексу, не завжди протікає з підвищенням аміаку в крові
Всі описані вище захворювання супроводжуються метаболічним ацидозом, підвищенням анионной різниці, і.
2. Придбані причини підвищення рівня аміаку в крові
— пошкодження функції печінки — займає перше місце серед причин гипераммониемии, знижуються можливості синтезу сечовини і глутаміну з аміаку і він залишається в крові, характерне для хронічних захворювань печінки.
- хронічна печінкова недостатність в результаті
- важкі отруєння, наприклад, блідою поганкою
- гостра печінкова недостатність з масивним руйнуванням тканини печінки — , гіпоксія ()
- — кров на потрапляє в печінку
- порто-кавальний або сплено-ренальний шунт
- не ускладнений — аміак залишається в нормі, при середній тяжкості — підвищується до 60 мкмоль / л, при некротизуючої формі — перевищує 80 мкмоль / л
- активна форма — аміак вище 60 ммоль / л, підвищення значить активацію запальногопроцесу і корелює з активністю АЛТ, АЛТ, ГГТ, імуноглобулінів A і G (IgA, IgG).
- — до 100-350 ммоль / л
- білкова їжа на тлі хронічного чи гострого гепатиту також призводить до зростання показника.
— інші придбані причини підвищення рівня аміаку в крові
- хіміотерапія в т.ч. і без ушкодження функції печінки, до 70-350 ммоль / л
- лікування препаратами з вальпроєвої кислотою — у кожного 5 -го дитини спостерігають тимчасове підвищення аміаку, при одночасному застосуванні інших протисудомних препаратів — ризик пошкодження головного мозку значно вище, аж до
- інфекція сечовивідних шляхів — бактерії, що розщеплюють сечовину (наприклад, Proteus mirabilis ) виробляють аміак, який через канальціпотрапляє в кров
- низька вага при народженні (менше 2500 г) — безсимптомна гипераммониемия, концентрація в 2 рази вище норми , але повертається до неї 3-4 тижні
- транзиторна гипераммониемия новонароджених — рідко у дітей народжених раніше терміну, нормалізація за 2 дні
- після використання іонообмінних смол амонійного циклу — при лікуванні набряків або асциту
- після переливання крові, трансплантації кісткового мозку
Гіперамоніємія у дорослої людини завжди поєднується з симптомами печінкової енцефалопатії (при концентрації вище 88 мкмоль / л) і завжди передує появі симптомів.
Альфа-1-антитрипсин
Альфа-1-антитрипсин — білок, захищає легені від дії антибактеріальних ферментів , дефіцит призводить до розвитку .
Синоніми: ? 1-антитрипсин, альфа-1-протеіназовий інгібітор, A1AT, AAT
Альфа-1-антитрипсин — це
, синтезується в печінці і деяких макрофагах. Нейтралізує ферменти запалення (еластаза, коллагеназа, трипсин, хімотрипсин, плазмін).
При бактеріальної інфекції, хімічному або фізичному травмуванні до місця дії пошкоджуючого агента направляються , і макрофаги. Там вони «викидають» зі своїх гранул цілий набір ферментів, основне завдання яких — знищити противника. Але, не можна, щоб дана вибухова хвиля пошкодила свої, «рідні», здорові тканини. Ось для цього і потрібен антитрипсин — обмежити запалення, не дати йому безконтрольно поширитися.
Головна мішень ААТ — еластаза — фермент особливого підвиду — нейтрофілів, активний борець з усіма чужорідними частинками. Еластаза розщеплює білки, які можуть бути використані бактеріями «для власних потреб». Одночасно може розщеплювати і пошкоджувати тканину легенів.
Баланс між активністю еластази і її гнобителем альфа-1-антитрипсину життєво важливий.

Дефіцит альфа-1-антитрипсину
Дефіцит альфа-1-антитрипсину — вроджене захворювання з ураженням печінки і / або легенів, що залежить від виду мутації відповідального гена.
Альфа-1-антитрипсин продукт двох копій гена Pi — гена протеазний інгібітора . Кожен ген відповідає за синтез рівно половини необхідної кількості антитрипсина. В результаті мутації може бути порушена функція одного гена, обох або закодований білок не буде «працездатний».
Аномальний антитрипсин накопичується в клітинах печінки (які його і виробляють), розвивається пошкодження печінки. Близько 10% дітей з дефіцитом альфа-1-антитрипсину народжуються вже з . У частині необхідна в дитячому віці, після якої стан значно поліпшується.
Не дивлячись на існування 75 варіацій гена Pi, лише деякі з них поширені в Європі.

Позначення генів антитрипсина
- M — кодує нормальний білок
- S — кількість антитрипсина знижено, емфізема легенів
- Z — функція мутованого білка порушена, ураження печінки
Варіанти успадкування гена альфа-1- антитрипсина
- ММ — обидва варіанти гена здорові
- SS (PiSS) — без симптомів або незначні прояви дефіциту альфа-1-антитрипсину, синтезується близько 60% необхідної кількості білка
- SZ (PiSZ) — підвищено ризик емфіземи легенів, в тільки 40% необхідногоантитрипсина
- ZZ (PiZZ) — найбільш важка форма дефіциту, 10% від норми
Наслідки зниження альфа-1-антитрипсину
- емфізема легенів
- респіраторний дистрес-синдром у новонароджених
Пацієнти з низькою активністю альфа-1-антитрипсину (PiZZ) в перші дні життя маютьпідвищений ризик запалення печінки, наслідком якого буде ювенільний цироз.
Методи діагностики
- аналіз рівня альфа-1-антитрипсину в крові
- генотип альфа-1-антитрипсину — дозволяє виділити окремі варіанти ААТ
- — в якості скринінгу відблиски родичів
- ДНК тестерованіе альфа-1-антитрипсину — визначить тип мутації — M, S, Z, визначає ризик передачі потомству «хворого»гена
Якщо виявлена низька концентрація білка або є підозри в дефіциті, то родичам хворого проводять ДНК аналіз генів альфа-1-антитрипсину для оцінки ймовірності успадкування.
Аналіз на альфа-1-антитрипсин в крові призначається
- важке і / або тривалий (понад 14 днів) протягом фізіологічної
- розлади дихання у новонароджених
- часті повторні захворювання легенів і бронхів у дітей
- при наявності задишки, кашлю, хронічного запалення бронхів у молодих людей до 40 років, особливо у тих, хто не курить і не працює в умовах забрудненого середовища
- діагностований дефіцит антитрипсину у прямих родичів
- якщо на електрофорезі білків крові виявлено зниження в областіальфа-1
Норма альфа-1-антитрипсину в крові, г / л
- діти 0-3 місяців — 0,7-1,6
- діти 4-6 місяців — 0,8-1,8
- дорослі
— жінки — 1,1-2,2
— чоловіки — 0,92-2,0
Пам'ятайте, що у кожної лабораторії, а точніше у лабораторного обладнання та реактивів є «свої»норми. У бланку лабораторного дослідження вони йдуть в графі — референсні значення або норма.
Аналіз на альфа- 1-антитрипсин проводять разом з наступними дослідженнями
- з і
- — (, , , , ), (,, )
- , ,
- електрофорез білків крові
- — , , , , , , HCV
5 фактів проальфа-1-антитрипсину
- підвищення показника на тлі запалення може замаскувати вроджений дефіцит білка
- кожна генетична варіанти альфа-1-антитрипсину відрізняється ізоелектрична фокусом
- час напіввиведення 5-6 днів
- дефіцит альфа-1-антитрипсину — найчастіша причина пересадки печінки у дітей
- якщо синтезується менше 30% фізіологічної норми, то в діагнозі пишуть — дефіцитальфа-1-антитрипсину
Фактори, впливають на результат аналізу
- підвищують — , , тривалий стрес, фізичні навантаження, у осіб, проживання в екологічно-несприятливих умовах
Причини зниження рівня альфа-1-антитрипсину в крові
Основною причиною дефіциту антитрипсина є вроджений дефіцит принедостатньому синтезі або аномальної структурі , яка акумулює в печінці.
Набутий дефіцит альфа-1-антитрипсину характерний для захворювань супроводжуються зниженням кількості обсягу білка в крові.
- захворювання нирок — , , ,
- нервова анорексія
- ракові захворювання — , , , , р
Причини підвищення рівня альфа-1-антитрипсину
- інфекційні захворювання
- гострі запальні захворювання — показник зростає перші 12-24 години, пік — на 4 5 день
- хронічні запальні захворювання — підвищення не настільки виражено, як у орозомукоида
- — підвищення пропорційно тяжкості захворювання
- — підвищення тривають до моменту порушення здатності печінки синтезувати білок
- — на відміну від орозомукоида альфа-1-антитрипсин підвищується
- деякі пухлини (аденокарциноми і пухлини з сквамозних клітин) більше 5 г / л
- відмирання клітин і тканин
- запалення — тиреоїдит
Альфа-1-антитрипсин в калі
Визначенняконцентрації альфа-1-антитрипсину в калі — діагностичний маркер запальних захворювань тонкого і товстого кишечника, в тому числі синдрому порушеного всмоктування поживних речовин (мальабсорбція). Кліренс альфа-1-антитрипсину в калі — чутливий і специфічний маркер втрати білка.
аполіпопротеїн B
Аполіпопротеїн B — основний білок «поганого холестерину» , фактор ризику захворювань серця і судин при атеросклерозі.
Синоніми: Apo В100, Apo-B100, ApoB100
Відповідно до сучасної біохімічної номенклатурі слід використовувати терміни:
- ««, а не «холестерин»
- «липопротеин» замість «ліпопротеїд»
- «тригліцерола» або «триацилгліцеролів» замість «тригліцеринів»
У даній статті будуть використані як старі, так і нові визначення.
Аполіпопротеїн B — це
білковий компонент ліпопротеїнів низької низької щільності і — комплексів, що транспортують жири в кров'яному руслі.
покривають нерозчинні в воді холестерин і тригліцериди. Вченим відомі 7 видів аполіпропротеінов — А, B, C, D, Е, F, G кожен з яких транспортує свою групу ліпопротеїнів.
Ліпопротєїни — речовини насичені холестерином або тріацілгріцерідамі, транспортують жири.
Аполіпопротеїн B — основна білкова складова ліпопротеїнів низькою (!) щільності (ЛПНЩ). Він необхідний для приєднання ЛПНЩ до відповідного рецептора на поверхні клітин печінки і судин.
Аполіпопротеїни — білки в липопротеинах — особливих частинках, що переносять жири судинним руслом. Жири всмоктуються в кишечнику і транспортуються в печінку, до жирових клітин і всіх тканин.
виконують енергетичну функцію, а холестерин — будівельну, адже служить матеріалом з якого побудовані всі клітинне оболонки, а також стероїдні гормони.
Жири нерозчинні у воді, а кров на 90% складається з води. Щоб «обійти» дане перешкода необхідні ліпопротеїни — комплекси холестеролу, триацилгліцеролів і білків аполипопротеинов. Усередині ліпопротеїнів запаковані водовідштовхувальні жири, а зовні — водорозчинні білки. Саме білки ліпопротеїнів — Аполіпопротеїни — дозволяють переносити жири в , крім того вони активують ферменти жирового обміну.
Аполіпопротеїн B — білок (ЛПНЩ). ЛПНЩ віддає тканинам холестерин. Клітка, яка б вимагала холестерин і здатна розпізнати саме аполіпопротеїн B в ЛПНЩ завдяки спеціальному рецептора.
Форми аполипопротеина B
- АпоB-48 — з низькою молекулярною масою, переносить жири від місця всмоктування в кишечнику до печінки у вигляді хиломикронов
- АпоB-100 — з високою молекулярною масою, розподіляє жири з печінки по всьому тілу в ліпопротеїнів низької та дуже низької щільності
Прилабораторному дослідженні оцінюють АпоB-100, хоча в більшості випадків позначають як «Аполіпопротеїн B».
Cоотношеніе АпоА до АпоВ має бути менше 1,5, чим нижче показник, тим вище ризик серцево судинних ускладнень атеросклерозу.
Аналіз на аполіпопротеїн B призначається
- відхилення від норми результатів , особливо ЛПНЩ і ЛПДНЩ
- наявність факторів ризику (наприклад, якщо серед прямих родичів були випадки раптової серцевої смерті або у віці до 45 років)
- цукровийдіабет 1 і 2 типів — регулярно 1 раз в рік, в тому числі і при порушеній толерантності до
- (обвід талії більше 80 см у жінок і 94 см у чоловіків), метаболічний синдром
- симптоми порушеного обміну жирів
- через 4-6 тижнів після початку лікування препаратами, що знижують рівень холестерину в крові — з метою контролю успішності лікування
норми аполипопротеина B, г / л
- діти 7-18 років — 0.28 — 1.14
- дорослі
— жінки — 0,60-1,17
— чоловіки — 0,66 — 1,33
Якщо аполіпопротеїн B перевищує 1,5 г / л, то ризик ускладнень значно підвищується.
Норма аполипопротеина B в крові не визначена міжнародними стандартами, тому залежить від методики і реактивів, що застосовуються в лабораторії. У бланку лабораторного дослідження норма написана в графі — референсні значення.
Аналіз на аполіпопротеїн B проводять разом з наступними дослідженнями
- — (, , , , ), (, , )
- ліпіди крові (ліпідограмма) — загальний холестерол, , ліпопротеїни низької щільності ЛПНЩ, , триацилгліцеролів, , , хиломікрони
- , ,
4 факти про аполіпопротеїн B в тілі людини
- не дивлячись на те, що ліпопротеїни низької щільності можна змінити прямо в крові і розрахувати за формулою, аполіпопротеїн B оцінюють тільки прямо — по дослідженню крові
- при однакових рівнях ЛПНЩ підвищення АпоB-100 вказує на більшу кількість ліпопротеїнових частинок і більший ризик серцево-судиннихзахворювань
- основний девіз щодо аполіпопротеїну В — "чим менше — тим краще!"
- при досягненні нормальних показників ЛПНЩ АпоB можуть залишатися високими, тому слід контролювати обидва показники
Фактори, що впливають на результат аналізу
- знижують — тироксин, естрогени після менопаузи, статини, нікотинова кислота, фібрати,
- підвищують — бета-блокатори, тіазидні діуретики, харчування багате жирами, тимчасово при
Причини зниженого рівня аполіпопротеїну B100 в крові
Основною причиною зниження аполіпопротеїну B100 в крові є недостатність його синтез і переробки в печінці.
- — повна відсутність АпоB і одночасно ліпопротеїну, який його містить — хіломікронів , ліпопротеїнів дуже низької щільності, ліпопротеїнів низької щільності
- сімейна — знижена продукція АпоB
- низька вага тіла, , голодування, після операцій
- підвищена функція — або
- (або Райе) — стеатоз печінки та неврологічні розлади у дітей, причина точно не відома
- — зміна архітектоніки печінкової тканини і кровотоку в печінці
- загальні важкі захворювання
Причини підвищеного рівня аполіпопротеїну B у крові
1. спадкові і генетично обумовлені захворювання з підвищенням аполипопротеина B
- — підвищення рівня холестеролу і ліпопротеїнів низької щільності, високий ризик серцево-судинних захворювань
- — спадкове порушення обміну жирів з підвищенням тригліцеридів і ліпопротеїнів низької та дуже низької щільності
- сімейний генетичний дефект аполіпопротеїну B — холестерол низької щільності значно підвищено, оскільки дефектний АпоВ не може його пов'язати з відповідним рецептором
- сімейний дефект аполіпопротеїну B100
сімейний дефект аполіпопротеїну B100 — спадкове метаболеческое захворювання, результат мутації в гені АпоB-100. За симптомами і результатами аналізів його не можна відрізнить від сімейної гіперхолестеролемія — підвищений холестерин ліпопротеїнів низької щільності (6-12 ммоль / л) при нормальних показниках триацилгліцеролів. Основна ознака — поява ішемічної хвороби серця в ранньому віці. Частота гетерозиготной форми 1: 500 (на половині генетичного матеріалу), гомозиготною (на всьому генетичному матеріалі) 1: 1 млн. Спадкування аутосомально-домінатний, 50% ймовірність захворювання у дітей носія мутації.
- сімейна гіперхолестеролемія — підвищення ліпопротеїнів низької щільності в результаті мутації самого рецептора ЛПНЩ
2. захворювання, при яких підвищення аполіпопротеїну В вдруге , тобто лікування повинно бути спрямоване в першу чергу на основне захворювання
- цукровий діабет 1-го і 2-го типів — сповільнюється переробка ліпопротеїнів
- зниження рівня гормонів щитовидної залози в крові — — пошкоджена робота клітинних рецепторів до ліпопротеїнів низької щільності, таким чином порушено їхнє видалення з судинної стінки і тканин
- захворювання нирок, якісупроводжуються втратою білка з сечею — постійно стимулюється синтез нових білків в печінці, в тому числі і АпоB, що веде до зростання ліпопротеїнів низької щільності в крові (, , )
підвищення рівня аполіпопротеїну B безпосередньо залежить від підвищення холестерину ліпопротеїнів низької щільності (ЛПНЩ). Отже, чим більше в крові АпоB — тим вище ризик серцево-судинних захворювань (, , інсульт, облітеруючий атеросклероз артерій ніг, ).